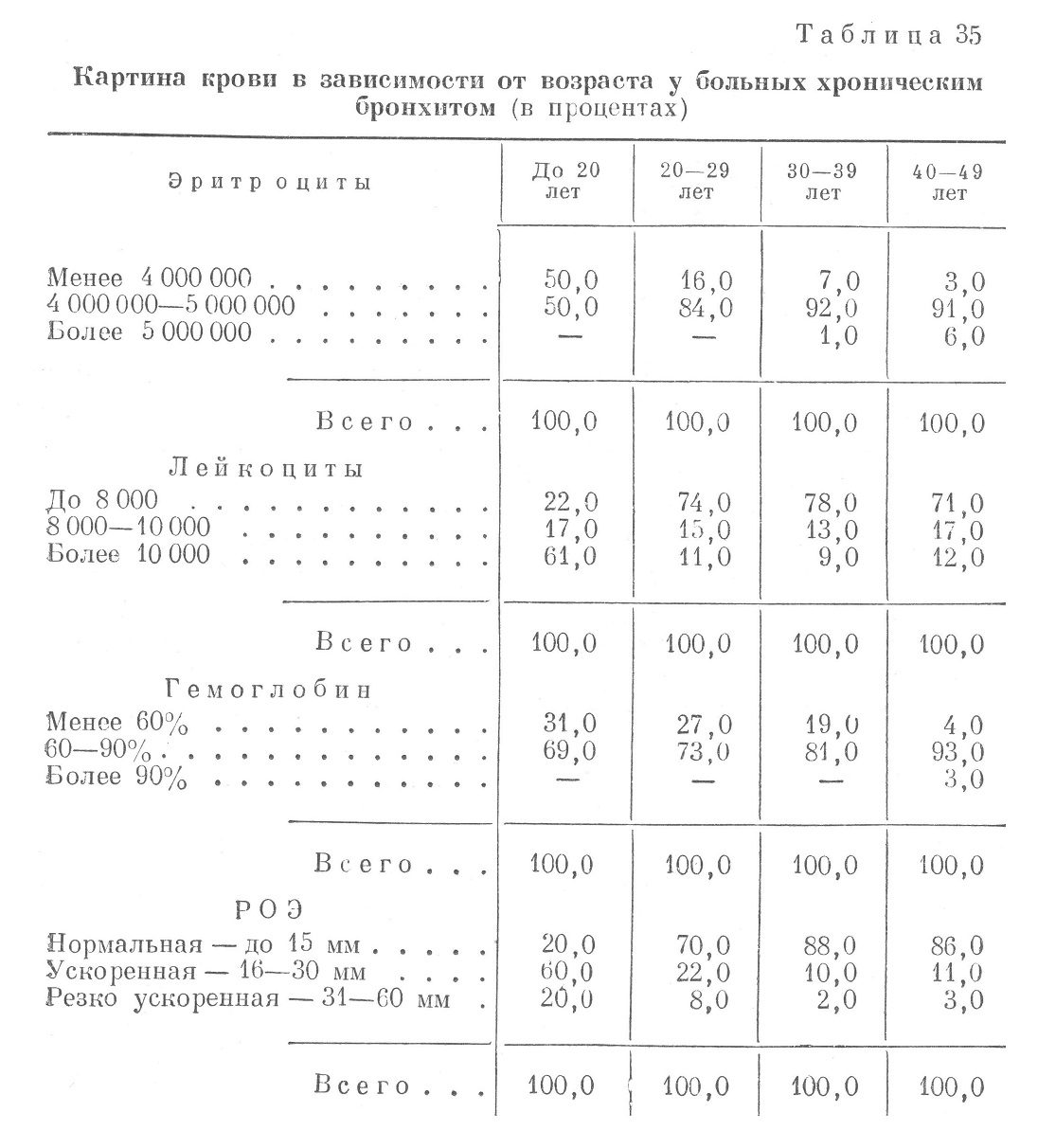
Хронический бронхит является наиболее частым хроническим заболеванием дыхательных путей. Нельзя себе представить ни одною хронического заболевания легких, не сопровождающегося поражением всего бронхиального дерева или его части. Хронический бронхит есть не только проявление первичного заболевания аппарата внешнего дыхания, очень часто он является симптомом заболевания других органов. Известно, что при заболеваниях сердечно-сосудистой системы (митральные пороки, аортальные пороки, кардиосклероз, слипчивый перикардит) развивается хронический бронхит, который в этих случаях является выражением застоя крови в легких. Определение понятия хронического бронхита как хронического воспалительного процесса только бронха не отвечает патологоанатомическим данным и клиническим явлениям, определяемым при этой болезни. Хронический бронхит правильнее определять как процесс, при котором, помимо изменений в стенке самого бронха, имеют место изменения со стороны межуточной ткани легкого. Независимо от того, что в каждом случае хронического бронхита считать первичным или вторичным процессом, т. ѳ начинающимся со слизистой бронха или с перибронхиальной ткани, хронический бронхит с клинической точки зрения есть одно из проявлений диффузного пневмосклероза. В характеристике хронического бронхита имеет большое значение характер и количество мокроты. Принято различать сухой катарр бронхов, при котором мокроты очень мало, она очень вязкая (зерна саго), слизисто-гнойный катарр, гнойный и гнилостный. Характер выделяемой больным мокроты в известной степени указывает на анатомические особенности воспалительного процесса в бронхиальном дереве, гак как различная степень поражения структурных элементов бронха с наличием гиперпластических пролиферативных, язвенных, атрофических и мета- пластических изменений может получить отражение в количестве и цитологических особенностях мокроты (слизь, кровь, клеточные элементы). Однако характер и количество мокроты у одного и того же больного в периоды обострения воспалительного процесса и в связи с характером микробной флоры могут меняться. Введение в практику метода контрастного рентгенологического исследования бронхиального дерева — бронхографии — показало, что многие хронические бронхиты являются лишь выражением или симптомом более тяжелых процессов: бронхоэктазий, абсцессов и др.; поэтому общепринятое в течение многих десятилетий деление хронических бронхитов по характеру мокроты на сухой катарр слизисто-гнойную форму, бронхобленоррею и др. не только не отражает тяжести анатомических поражений, но и не выделяет основных клинических форм хронического бронхита. Уже в 1925 г. А. Н. Рубель подверг критике общепринятые как патолого анатомические, так и клинические представления о хроническом бронхите, указав на неизменное вовлечение в воспалительный процесс при хроническом бронхите перибронхиальной ткани. Клиническим выражением фиброзного перибронхита является хронический бронхит и эмфизема. Оба эти заболевания, встречающиеся одновременно с такой частотой, являются выражением пневмосклероза. В 1931 г. вопрос о хроническом бронхите в связи с докладом А. Н. Рубеля был подвергнут обсуждению на XI съезде терапевтов СССР и основное положение докладчика, уже отмеченное выше, т. е. что хронический бронхит является клиническим выражением пневмосклероза, нашло признание съезда. С тех пор, благодаря широкому применению бронхографии, накопилось много фактов, подтвердивших, что многие формы хронического бронхита лишь маскируют различные заболевания, одним из клинических проявлений которых является бронхит. Совершенно естественно поэтому, что классификация хронического бронхита, построенная на принципа оценки количества и характера мокроты, не отражает существа дела. В действительности всегда необходимо тщательное обследование больного хроническим бронхитом, чтобы выявить, что же скрывается за этим диагнозом. Таким образом, представляется целесообразным рассматривать диффузный бронхит как диффузный пневмосклероз, а локальный или преимущественно локальный бронхит — как сегментарный пневмосклероз. Статистические данные, относящиеся к собственно хроническому бронхиту, отсутствуют. Приводившиеся статистические данные всегда относились как к хроническому бронхиту, так и к эмфиземе, которая действительно часто сочетается с бронхитом. Поэтому эти статистические данные до известной степени правильно характеризуют и частоту хронического бронхита. По данным прозектур московских лечебных учреждений за 4 года (с 1923 по 1927), эмфизема легких как причина смерти составляла 1,1%. всех секционных случаев и 3,0% всех случаев смерти от заболеваний орга-нов дыхания (М. Д. Тушинский), а за другие 4 года (1928—1932) эмфизема составляла около 3,0% всех причин смерти от болезней органов дыхания и свыше 2,0% всех вскрытий взрослых в возрасте старше 40 лет (И. В. Давыдовский). Статистических данных за период Великой Отечественной войны, раздельно освещающих частоту бронхитов и частоту эмфиземы легких, также нет. По секционным данным за 17 месяцев, в гарнизонном госпитале Москвы хроническая эмфизема легких была выявлена у 3,6% всех умерших и у 10,2% умерших от болезней органов дыхания, в том числе и легочного туберкулеза (А. В. Рывкинд). По данным Б. П. Кушелевского за 1946 г., число больных хроническими заболеваниями легких нетуберкулезной этиологии составляло 30,0% но отношению к больным с заболеваниями органов дыхания. По данным углубленной разработки историй болезни, среди всех больных болезнями органов дыхания на хронический бронхит приходится 18,8%. Как показывает клинико-рентгенологический анализ большого числа историй болезни и многих случаев, изученных нами во время войны, в число больных хроническим бронхитом входит значительное число больных эмфиземой легких, у которых ставился диагноз хронического бронхита. Это особенно отчетливо видно в группах больных старших возрастов. Таким образом, получить точное представление о частоте хронического бронхита не представляется возможным, потому что, когда больные хроническим бронхитом поступают в госпиталь, в клинической картине заболевания имеются уже нарушения функции дыхания, а иногда и кровообращения, характерные для эмфиземы легких. Следовательно, приведенная выше цифра характеризует скорее частоту более или менее выраженной дыхательной недостаточности, иллюстрируя тесную взаимосвязь хронического бронхита и эмфиземы легких у больных старших возрастных групп. Анализ цифрового материала, относящегося к изученным нами случаям, показывает следующее распределение хронического бронхита но возрастам: До 29 лет — 26,2 %, от 30 до 39 лет — 38,1% , от 40 до 49 — 32,3 %, от 50 лет и выше — 3,4 %. У больных хроническим бронхитом даже при длительном сроке болезни в условиях мирной и привычной трудовой обстановки симптомы дыхательной недостаточности долго не проявляются и в течение многих лет эти больные остаются вполне трудоспособными. В условиях действующей армии, когда к организму предъявляются повышенные требования, у больных хроническим бронхитом в разные сроки от начала воздействия на организм вредных факторов то быстро, то более медленно развивалась картина дыхательной недостаточности, иногда осложнявшаяся и сердечной недостаточностью. Тяжелая физическая нагрузка, длительные марши, длительное пребывание в сырости и на холоду, с чем связано развитие простудных заболеваний, способствовали обострению хронического воспалительного процесса в бронхах и межуточной ткани легкого, а также возникновению воспалительного процесса в легких — пневмониям. Несомненно, что возникавшие в условиях сурового климата ознобления легких (наблюдавшиеся М. Д. Тушинским и А. Н. Чистовичем во время войны с белофиннами, а также Л.М. Георгиевской и М. 3. Котик, К. А. Щукаревым в Великую Отечественную войну) являются заболеваниями, легко дающими обострения при неблагоприятных условиях и склонными к хроническому течению. По данным углубленной разработки историй болезни, больные хроническим бронхитом, судя по анамнестическим данным, в большинстве случаев кашляли до призыва в армию в течение нескольких лет; трудные боевые условия в одних случаях выявили уже имевшуюся скрытую недостаточность дыхания, в других, вследствие присоединившейся пневмонии, способствовали развитию дыхательной, а иногда и сердечной недостаточности. Что хронический бронхит действительно является диффузным пневмосклерозом, отчетливо вытекает из рассмотрения его патологоанатомических особенностей. Хотя все этапы развития хронического бронхита, приводящего к пневмосклерозу, еще недостаточно изучены, все же об этом процессе можно сказать, что как бы ни возник хронический бронхит — первично ли, со стороны слизистой бронха, или вторично, со стороны межуточной ткани, — он приобретает ведущее значение в развитии пневмосклероза. Изменения при хроническом бронхите многообразны. Они распространяются на все структурные элементы стенки бронха и на легочную ткань. Круглоклеточная инфильтрация распространяется на все слои стенки бронха. связи с этим наступает разрыхление элементов стенки, атрофия и разобщение мышечных и эластических волокон проникающими между ними инфильтратами и грануляционной тканью. Тяжелые атрофические, а также дистрофические изменения отмечаются в слизистых железах и в хрящевых пластинках. Имеется не только десквамация эпителия, но и регенерация и метаплазия цилиндрического эпителия в многослойный плоский. Хронический воспалительный процесс приводит, в конце концов, к гибели и атрофии мышечных и эластических слоев бронха. Чем меньше калибр бронхов, тем больше выражены деструктивные процессы в них, тем более выраженный характер имеет клеточная инфильтрация, распространяясь на прилегающие межальвеолярные перегородки. Такое распространение воспалительного процесса в виде очагов пневмонии также вело к разрушению легочной ткани. Наконец, имел место непосредственный переход рубцово-грануляционного процесса и на легочную ткань. Все это, в конце концов, заканчивалось развитием в легочной ткани склеротического процесса, который носил реактивный характер. К этим изменениям при хроническом бронхите необходимо добавить и изменения со стороны сосудов — ветвей бронхиальной и легочной артерии и вен, а также со стороны артерио-венозных анастомозов. При этом имели место продуктивные эндомезопериартерииты со склерозом и утолщением стенок артерий, с расщеплением эластических волокон, гиалинозом стенок и облитерацией их просветов. Перибронхиальные и периваскулярные склерозы приводили к облитерации лимфатических сосудов, что в сочетании с поражением кровеносных сосудов обусловливало хроническое течение процесса. Хронический деструктивный бронхит и бронхоэктазия играют ведущую роль в прогрессировании пневмосклероза. Хронический бронхит вызывает постоянное раздражение легочной ткани, поддерживает воспаление ее, которое распространяется перибронхиально и интрабронхиально и способствует непосредственному переходу склеротических процессов на легочную ткань. Таким образом, при хроническом бронхите наступает потеря эластичности как бронхиального дерева, так и прилегающей к нему легочной ткани. Вследствие утраты эластичности легочной ткани выдох затруднен, и больной вынужден постепенно приспосабливаться к дыханию в инспираторном положении грудной клетки. Одновременно, в ветвях бронхиального дерева, особенно в мелких бронхах, в результате развития рубцовых или воспалительных процессов легко наступает нарушение бронхиальной проходимости по типу вентильного механизма. В результате происходит раздувание отдельных долек, увеличивается объем легочной ткани при одновременном уменьшении дыхательной поверхности. В связи с нарушением эластичности бронхов и окружающей их легочной ткани расширение бронхов при вдохе ограничено, т. е. количество вдыхаемого воздуха уменьшено. Вместе с тем в связи с затрудненным выдохом, вследствие той же уменьшенной или даже в значительной степени утерянной эластичности и наличия вентильного клапанного механизма, в легких нарастает количество остаточного воздуха, нарушается газообмен и концентрация кислорода в альвеолярном воздухе падает. Для компенсации недостатка кислорода в газообмен включается резервная легочная ткань, которая по мере развития бронхитического процесса страдает от того же склеротического процесса, неизменно прогрессирующего при хроническом бронхите. Повышение давления в легочной артерии при более глубоком дыхании, сопровождающемся увеличением объема легкого, включает дополнительные капилляры легкого и увеличивает газообмен. Однако затруднение выдоха и связанное с ним преобладание положительного внутрилегочного давления нарушают координационные связи дыхания и кровообращения в легком. Значительные анатомические изменения в сосудистом ложе легкого при хроническом бронхите нарушают нормальное кровообращение в легком, а включение в кровообращение замыкающих сосудов (артерио-венозных анастомозов), вследствие повышения давления в малом кругу, не только не уменьшает, а увеличивает кислородное голодание. Кроме того, раскрытие артерио-венозных анастомозов, через которые бедная кислородом кровь переводится в бронхиальные вены большого круга, приводит к полнокровию бронхов, что способствует хроническому течению бронхита. Таким образом, в процессе развития и прогрессирования хронического бронхита развивается и нарастает дыхательная недостаточность, которая по мере развития склеротического процесса в собственно легочной ткани осложняется сердечной правожелудочковой недостаточностью. Физическая нагрузка, заболевание пневмонией, а в некоторых случаях контузия и коммоция черепа выявляли скрытую недостаточность дыхания, делая ее явной и нарастающей. Изучение данных углубленной разработки историй болезни выявило особенности клинической картины хронического бронхита в группах больных различных возрастов. Изучение анамнеза больных всех возрастных групп установило две основные причины, ближайшим следствием которых явилось поступление больных в госпиталь: 1) заболевания легких, чаще всего пневмонии, 2) одышка, появляющаяся впервые или усиливающаяся после переходов, маршей или участия в боевой операции. Пневмония являлась чаще всего причиной, приводившей в госпиталь более молодых больных, тогда как в старшей возрастной группе более частой причиной была одышка, слабость и резко усиливавшийся кашель, чаще сухой, приводивший таких больных в госпиталь после нескольких повторных обращений за амбулаторной помощью. Интересно сопоставить частоту пневмоний в анамнезе у больных с хроническим бронхитом по возрастам. До 20 лет — 60,0%, от 20 до 29 лет — 31,0%, от 30 до 39 лет — 32,0%, от 40 до 49 лет — 30,0%. Больные 50 лет и выше сюда не включены ввиду их относительной малочисленности. Приведенные данные позволяют сделать вывод, что у больных хроническим бронхитом в возрасте до 20 лет пневмонии в анамнезе встречаются в 2 раза чаще, чем в остальных возрастных группах, у которых почти в 1/3 случаев в анамнезе отмечается пневмония. Эти данные приобретают большее значение для понимания этиологии и патогенеза заболеваний, считающихся хроническим бронхитом, если проанализировать частоту повторных пневмоний в анамнезе разбираемых больных. Оказывается, что из числа имевших пневмонию в анамнезе, последняя повторно (3 и более раз) в различных возрастных группах встречалась со следующей частотой: среди больных в возрасте до 20 лет перенесли пневмонию 3 раза и более 70,0%, в возрасте 20—29 лет—26,0%, 30—39 лет — 19,0%, 40—49 лет —7,0%. Что касается длительности заболевания хроническим бронхитом, то обращает на себя внимание следующее обстоятельство. В самой молодой возрастной группе больных очень часто отмечается наличие кашля с детских лет. Для группы больных в возрасте до 29 лет длительность кашля определяется сроком в 1—3 года; лишь у отдельных больных этой группы кашель отмечался в течение свыше 3 лет; в группе больных 30—39 лет отмечен кашель в продолжение 5 лет и больше у большинства и у больных 40—49 лет кашель отмечен в среднем в продолжение 10 лет. Если проанализировать характер кашля в различных возрастных группах, то оказывается, что сухой кашель встречался у 20,0% больных в возрасте до 20 лет, у 30,0% — от 20 до 29 лет, у 39,0%—от 30 до 39 лет и у 41,0%— от 40 до 49 лет. Наряду с этим, кашель с обильной мокротой был отмечен в возрасте до 20 лет у 75,0% больных, от 20 до 29 лет — у 20,0%, от 30 до 39 лет — у 13,0% и от 40 до 49 лет — у 15,0%. Наибольшее число больных, выделявших обильную мокроту, было в возрасте до 20 лет; во всех остальных возрастных группах обильная мокрота при наличии симптомов хронического бронхита выделялась только у 13—20% больных. Сравнение различных симптомов в этих возрастных группах имеет, конечно, относительное значение, так как процент больных в возрасте до 20 лет был в армии очень невелик. Но для выяснения особенностей клинической картины болезней, рассматриваемых как хронический бронхит, это сравнение позволяет определить сущность и тенденцию процесса в различных возрастных группах и дает возможность понять, почему в армии оказались молодые люди с бронхоэктатической болезнью (в ее начальной мало выраженной форме), протекавшей и диагностированной призывными комиссиями как бронхит. Следует сопоставить клинические особенности течения бронхита в различных возрастных группах, в частности, картину крови, РОЭ, температуру, клинические проявления недостаточности дыхания в форме одышки и цианоза, рентгенологические изменения в легких, а также особенности локализации бронхита (имелся ли разлитой бронхит двусторонний или ограниченный односторонний) и, наконец, исходы болезни в различных возрастных группах. Ниже приводятся данные, касающиеся картины крови в зависимости от возраста у больных хроническим бронхитом (табл. 35).
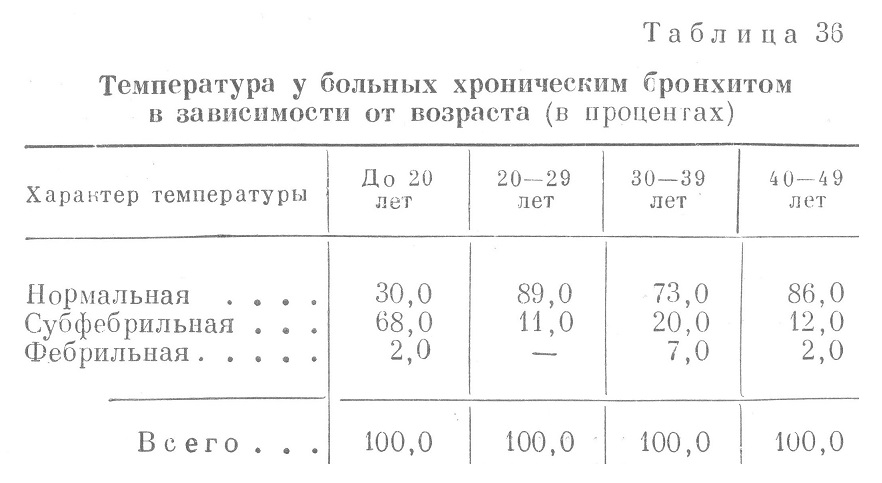
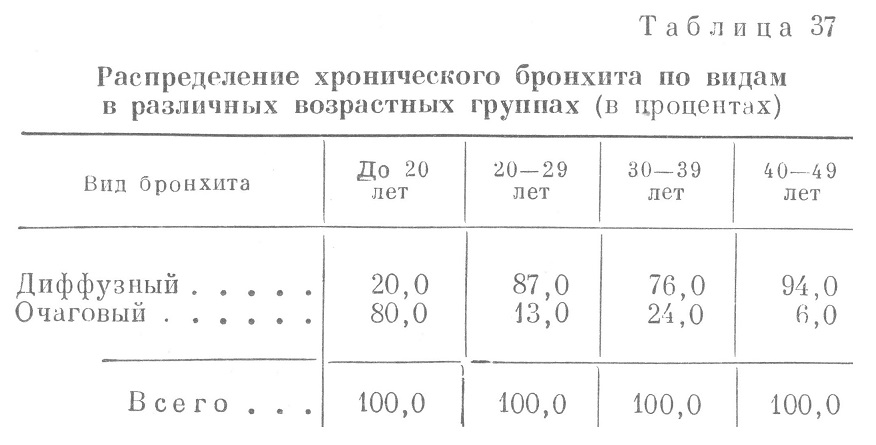
Анализ картины крови у больных хроническим бронхитом показывает, что в самой молодой группе у половины всех больных наблюдалась различной степени анемия, лейкоцитоз (выше 10 000), ускоренная РОЭ (у 80,0% больных); в остальных возрастных группах анемия встречалась гораздо реже соответственно повышению возраста больных. Немногочисленные случаи, когда наблюдались высокие показатели гемоглобина крови и эритроцитов, относились к возрастной группе от 40 до 49 лет. Что касается температуры, то, как видно из табл. 36, наибольшее число случаев с нормальной температурой приходилось на все возрастные группы, кроме одной (до 20 лет), наибольшее же число случаев с субфебрильной температурой падало на самый молодой возраст (до 20 лет). Из этой таблицы видно также, что во всех возрастных группах, кроме первой (до 20 лет), число больных с повышенной температурой колебалось в пределах 10,6—26,5%, тогда как в первой группе это число достигало 70,0%. При сопоставлении у больных хроническим бронхитом различного возраста таких симптомов легочной и сердечной недостаточности, как одышка, цианоз и увеличение печени, оказалось, что в возрасте до 20 лет одышка имела место у 5,0% больных, цианоза и увеличения печени не было отмечено ни разу. В группе больных 20—29 лет одышка имела место у 20,0% больных, цианоз — у 2,6% и увеличение печени — у 3,0% больных. В группе больных 30—39 лет одышка отмечалась у 34,0%, цианоз — у 4,2% и увеличение печени — у 7,5%, В группе больных 40—49 лет одышка отмечалась у 65,0%, цианоз — у 12,0% и увеличение печени также — у 12,0% больных. Нарастание симптомов легочной недостаточности явно увеличивается с возрастом больных, причем на первом месте стоит одышка. Так как наличие одышки и цианоза может характеризовать и легочную, и сердечную недостаточность, то к этим симптомам необходимо добавить еще и увеличение печени, которое позволяло с большей уверенностью говорить, что такие симптомы, как одышка и цианоз, также могли быть иногда истолкованы как симптомы сердечной недостаточности. Известно, что начальные симптомы сердечной недостаточности правожелудочкового типа у больных с легочной недостаточностью нечетки и не всегда могут быть легко диагносцированы. Ввиду того что функциональная недостаточность правого желудочка прежде всего сказывается на портальном кровообращении, увеличение печени является первым признаком этой недостаточности, вслед за которым недостаточность кровообращения распространяется на большой круг. В ряде случаев, чаше в старших возрастных группах (40—49 лет), больные хроническим бронхитом страдают легочной недостаточностью, осложненной иногда явной сердечной недостаточностью. К последним можно отнести больных, у которых, наряду с одышкой и цианозом, определялось увеличение печени. В группе больных в возрасте 20—29 лет сердечная недостаточность имела место у 3,0%, в возрастной группе 30—39 лет — у 7,5% и в группе 40—49 лет — у 12,0%. Следует отметить, что при рентгенологическом обследовании у ряда больных с диагнозом хронического бронхита была обнаружена эмфизема легких: в группе больных в возрасте 20—29 лет — у 7,0%, 30—39 лет — у 17,0% и 40—49 лет — у 20,0%. Возможно, что эти цифры несколько преуменьшены. Известно, что рентгенологический диагноз эмфиземы легких ставится обычно в выраженных случаях, поэтому случаи с начальными или не резко выраженными формами эмфиземы легких могут рентгенологически не диагносцироваться. Из приведенных нами данных рентгенологического обследования видно, что частота рентгенологически доказанной эмфиземы легких у больных хроническим бронхитом нарастала с возрастом больных, т. е. с длительностью кашля у них. Значительный интерес представляет вопрос о характере данных аускультации у больных разных возрастных групп. Они изучены с точки зрения локализации и характера хрипов. В этом отношении различались рассеянные сухие и влажные хрипы на протяжении обоих легких и здесь говорилось о диффузном поражении или о диффузном бронхите. У других больных, наряду с сухими и влажными хрипами в обоих легких, отмечались трескучие хрипы в нижних отделах одного легкого — правого или левого; при этом считалось, что, наряду с диффузным бронхитом, существует и локальный процесс. В табл. 37 приводятся данные о распределении хронического бронхита но видам в различных возрастных группах. Несомненно, что в части случаев нижнедолевая локализация (односторонняя) влажных хрипов во всех возрастных группах совпадала с наличием очаговой пневмонии. На это указывают повышения температуры, общее состояние больных, изменчивость аускультативных данных после лечения, гиперлейкоцитоз, ускоренная РОЭ и т. д. Однако у большей части больных эти определявшиеся над нижним отделом правого или левого легкого влажные, иногда трескучие хрипы, отмеченные подчас в историях болезни как шум трения плевры при нормальной температуре, нормальной картине крови, нормальной РОЭ, безусловно говорили о наличии в этой части легкого стойких изменений, отличающихся от изменений в других отделах его; в таких случаях, наряду с диффузным бронхитом различной степени выраженности, имел место и локальный процесс.. Если проанализировать все случаи хронического бронхита по клиническим симптомам, то нельзя не прийти к заключению, что хронический бронхит — болезнь, различно проявляющаяся у больных разных возрастных групп. В возрасте до 20 лет хронический бронхит очень часто сопровождался обильной мокротой, анемией, гиперлейкоцитозом, ускоренной .РОЭ, повышенной температурой, повторными пневмониями в анамнезе; такие больные очень часто жаловались на кашель с детства. Они не жаловались на одышку, у них, как правило, не отмечалось цианоза, рентгенологические признаки эмфиземы легких у них встречались исключительно редко, явления легочной, а тем более легочно-сердечной недостаточности у них не определялись или же отмечались крайне редко. Другая группа больных — это больные хроническим бронхитом в старших возрастных группах. Так, уже в возрасте 20—29 лет отмечается резкая разница в симптоматологии хронического бронхита, и это различие нарастает с возрастом. Хотя у больных этих возрастных групп в анамнезе отмечались пневмонии, но повторность их наблюдалась значительно реже, особенно в старших возрастных группах. Кроме того, в этих возрастных группах число больных, выделявших обильную мокроту, во много раз меньше того, что отмечается в первой, самой молодой по возрасту группе. Это соответственно выражается цифрами 75, 20, 13, 15. Анемия у больных старших возрастных групп отмечалась значительно реже, чем в первой группе; то же относится и к частоте гиперлейкоцитоза, РОЭ и к повышенной температуре. Более того, сопоставление частоты нормального количества лейкоцитов крови у первой и остальных групп показывает резкое различие—значительное преобладание среди старших возрастных групп нормального количества лейкоцитов в крови. Оно было нормальным у 3/4 всех больных хроническим бронхитом в старших возрастных группах и повышенным — у 10,0%; обратное отношение встречалось в первой группе. Лейкоцитоз встречался у 61,0% больных хроническим бронхитом в возрасте до 20 лет и лишь у 22,0% больных в этом возрасте количество лейкоцитов было нормальным. В старших возрастных группах, хотя и не часто, отмечался эритроцитоз, т. е. повышение количества эритроцитов сверх 5 000 000 в 1 мм3 (У 6,0% больных в возрасте 40—49 лет). Одышка и цианоз встречались в старших возрастных группах и по частоте нарастали с возрастом больных, страдающих хроническим бронхитом; то же можно сказать и о рентгенологически определяемой эмфиземе легких и увеличении печени. Все эти данные — преимущественно сухой кашель у многих больных этой группы, отсутствие изменений со стороны крови, нормальная температура (частью субфебрильная и фебрильная главным образом в случаях, осложнившихся пневмонией, когда имеют место изменения лейкоцитоза и РОЭ в сторону их повышения), нарастание таких симптомов, как одышка, цианоз, увеличение печени, значительное преобладание диффузного бронхита с наличием выраженных локальных изменений в нижних отделах одного легкого лишь в немногих случаях (6,0—24,0%), — позволяли говорить о двух типах хронического бронхита, вполне соответствующих двум типам пневмосклероза. Несомненно также (это вытекает из анализа изученных нами случаев), что существует смешанная группа больных с хроническим бронхитом. У больных этой группы переплетаются симптомы диффузного и сегментарного пневмосклероза; наряду с симптомами диффузного пневмосклероза, имеются черты, свойственные больше сегментарному или локальному пневмосклерозу. Это касается таких симптомов, как значительное количество мокроты, анемия, гиперлейкоцитоз и повышение температуры (особенно в случаях, не сопровождающихся очаговой пневмонией), наличие .нижне сегментарных изменений в виде влажных или трескучих хрипов, локализовавшихся в нижней доле чаще одного легкого. Частота этих комбинированных форм пневмосклероза, трактуемых как хронический бронхит, по данным углубленной разработки историй болезни, представлена для различных возрастных групп следующим образом: в возрасте до 20 лет преобладал сегментарный пневмосклероз и только в 20,0% случаев он сочетался с диффузным, который, однако, не проявлялся какими-либо симптомами, характеризующими этот последний тип пневмосклероза, и особенно важнейшим симптомом — одышкой. В возрасте 20—29 лет у 87,0% больных хронический бронхит проявлялся как диффузный пневмосклероз и только у 13,0% больных имелись симптомы и сегментарного пневмосклероза, причем в этой и последующих возрастных группах частота отдельных симптомов сегментарного пневмосклероза колебалась от 10,0 до 30,0%. Наиболее выражены были симптомы сегментарного пневмосклероза при одновременном наличии диффузного пневмосклероза в возрастной группе 30—39 лет и меньше всего это сочетание встречалось в возрастной группе 40—49 лет. В этой группе в подавляющем большинстве случаев (94,0%) преобладали симптомы диффузного пневмосклероза: одышка, цианоз, увеличение печени. Складывается определенное впечатление, основанное на анализе нескольких тысяч случаев хронического бронхита, что крайние типы двух различных по клиническим симптомам, течению и исходу пневмосклерозов относятся к двум возрастным группам больных: диффузный пневмосклероз — к группе больных в возрасте 40 лет и выше и сегментарный пневмосклероз — к группе в возрасте до 20 лет. Промежуточное положение занимает группа больных в 20—29 лет и особенно в возрасте 30—39 лет. Вполне вероятно, что в этом возрасте и определяется судьба больного с диффузным пневмосклерозом: часто (в 25,0% случаев) этот тип пневмосклероза начинает приобретать черты, характеризующие течение сегментарного процесса. Это наблюдалось часто после перенесенной больным диффузным пневмосклерозом пневмонии, последняя приводила к развитию сегментарного процесса и являлась, таким образом, поворотным пунктом в течении болезни. В этой возрастной группе (30—39 лет) чаще всего определялся исход пневмосклероза как болезни. Данные разработки историй болезни показывают, что именно в этой возрастной группе чаще всего наблюдались очаговые пневмонии (чаще всего повышение температуры и наличие нижнедолевых очаговых изменений в легких), исход которых — затяжное течение по типу хронической межуточной пневмонии — зачастую определял все последующее развитие болезни. Этим, вероятно, и объясняется частота комбинированных форм пневмосклерозов в данном возрасте. По данным углубленной разработки историй болезни, до первой госпитализации подавляющее большинство больных хроническим бронхитом многократно обращалось за медицинской помощью и получало ее в своей части. Развитие болезни было связано с условиями боевой обстановки. Для каждой из перечисленных возрастных групп имелись некоторые особенности. Для более молодых возрастных групп поводом к госпитализации являлась в большинстве случаев повышенная температура, т. е., по- видимому (по крайней мере в части случаев), пневмония, которая иногда диагносцировалась как таковая, иногда же как «обострение хронического бронхита». За последним диагнозом скрывалась очаговая пневмония, которую не всегда легко было диагносцировать при помощи перкуссии и аускультации у больных хроническим бронхитом с наличием различных хрипов, а иногда и с изменениями в легких, характерными для эмфиземы. Эти симптомы могли маскировать симптомы, характеризующие очаговую пневмонию. Ранняя выписка больных, перенесших такую нераспознанную пневмонию, способствовала либо переходу пневмонии в хроническую, либо рецидиву ее с последующим переходом в хроническую пневмонию с формированием очагового пневмосклероза. Для старших возрастных групп поводом к госпитализации являлась одышка, цианоз и симптомы сердечной недостаточности, которые развивались вскоре после большого физического напряжения — длительных переходов, тяжелой работы, а также простуды. У этих больных (по крайней мере у части из них) также имели место пневмонии, которые быстро приводили к сердечной недостаточности. Длительность пребывания на койке больных хроническим бронхитом в возрасте 40—49 лет была в 2 раза больше, чем больных 20—29 лет, и в 5 раз больше, чем больных до 20 лет. Изучение историй болезни показало, что у больных хроническим бронхитом, направленных в госпиталь, наблюдалось нарушение дыхательной функции, а иногда и нарушение кровообращения. Длительность пребывания в госпитале нарастала пропорционально наличию сердечной недостаточности у больных хроническим бронхитом. Известно, что правожелудочковая недостаточность, развивающаяся у больных диффузным пневмосклерозом, каковым и является хронический бронхит, протекает тяжело, медленно и плохо поддается лечению обычными методами (камфора, дигиталис, кислород). Эти особенности недостаточности кровообращения отличали больных диффузным пневмосклерозом от больных митральным пороком, у которых правожелудочковая недостаточность протекает легче и успешнее поддается лечебным воздействиям. Более того, больные диффузным пневмосклерозом, у которых развивалась и сердечная недостаточность, были склонны к частым рецидивам состояния декомпенсации. Обычно таких больных, особенно в возрасте 40—49 лет, переводили в категорию нестроевых. Однако и в облегченных условиях у части таких больных декомпенсация повторялась. Под влиянием физической работы, простуд эти больные легко становились нетрудоспособными и нуждались в повторной госпитализации. По данным углубленной разработки историй болезни, из группы больных в возрасте 40—49 лет повторно госпитализировалось 11,0% в течение относительно короткого срока (1—3 месяца) после выписки из госпиталя. Таким образом, резюмируя вопросы, касающиеся течения и осложнений хронического бронхита, следует указать, что в разных возрастных группах течение и осложнения хронического бронхита были различны. В группе до 20 лет это был в большинстве случаев сегментарный пневмосклероз со всеми особенностями клиники, течения, осложнений и исходов этой формы пневмосклерозов, а в старшей возрастной группе 40—49 лет— диффузный или бронхитический пневмосклероз с его характерными особенностями и исходом. Встречались смешанные формы пневмосклерозов, при которых под влиянием пневмонии, часто межуточной, с затяжным течением, изменялось направление процесса: диффузный пневмосклероз приобретал черты сегментарного пневмосклероза со всеми теми особенностями течения, осложнений и исходов, которые характеризуют этот тип пневмосклероза. Следует, помнить, что во всех возрастных группах хронический бронхит может быть выражением туберкулезного процесса. Поэтому во всех возрастных группах у больных хроническим бронхитом необходимо обращать самое серьезное внимание на ряд симптомов и в первую очередь на характер температуры (субфебрильная, вспышки более высокой температуры, особенно без явлений очаговой пневмонии) и РОЭ, которая, как мы видели, в подавляющем большинстве случаев хронического бронхита не была ускорена. Ускорение РОЭ поэтому всегда должно привлекать внимание и заставлять подумать о туберкулезе. Исхудание, а также общие жалобы токсического характера (на слабость, быструю утомляемость, расстройство аппетита) делают необходимым тщательное клиническое и рентгенологическое обследование больного. В старших возрастных группах хронический бронхит как проявление туберкулеза часто протекает при субнормальной температуре. Необходимо помнить, что при этих так называемых бронхитических и эмфизематозных формах туберкулеза легких палочки обнаруживаются с трудом, что обязывает к повторному и тщательному исследованию мокроты во всех случаях хронического бронхита с описанной выше подозрительной на туберкулез симптоматологией. Ниже приводится пример подобного рода. Больной Б-в, 37 лет, направлен в госпиталь с диагнозом хронического, часто обостряющегося бронхита. Краткие анамнестические данные сводятся к следующему. Больной родился четвертым ребенком, рос и развивался нормально. До призыва на военную службу, т. е. до 1941 г., ничем не болел, кроме детских болезней (скарлатина, корь), которые перенес легко, без осложнений. В 1944 г. в апреле после простуды появился кашель, вначале сухой, а спустя 2—3 недели с небольшим количеством вязкой, слизистой мокроты. Лечился при части, однако кашель не проходил и часто имел приступообразный характер. В один из таких периодов мучительного кашля у больного в поликлинике была взята для исследования мокрота, в которой были обнаружены туберкулезные палочки. Рентгенологическое обследование, произведенное тогда же (просвечивание и снимок), не обнаружило очаговых или инфильтративных изменений в легких и вопрос об источнике бацилловыделения оставался неясным, хотя повторное (3 раза) исследование мокроты обнаружило наличие в ней туберкулезных палочек. Больной контакта с туберкулезными больными не имел, со стороны семейного анамнеза —- никаких особенностей. При исследовании больного патологических изменений со стороны внутренних органов не обнаружено, кроме небольшого количества сухих хрипов в правой прикорневой зоне легких сзади. Со стороны крови отмечается лишь умеренно ускоренная РОЭ (22 мм в час), без отклонений со стороны эритроцитов, гемоглобина, лейкоцитов как в количественном, так и в качественном отношении. Моча — норма. В мокроте, взятой при кашле у больного, найдены туберкулезные палочки в количестве 2—3 в препарате при каждом исследовании. Рентгенологическое обследование так же, как и в поликлинике, не давало никаких указаний на туберкулезные изменения в легких, кроме нескольких петрифицированных лимфатических узлов в правом корне. На основании этих данных была произведена трахеобронхоскопия, которая обнаружила следующую картину. На расстоянии 1—1,5 см от бифуркации трахеи на задне-медиальной стенке правого главного бронха обнаружен инфильтрат, выступающий в просвет бронха и суживающий его просвет, а также гиперемия в окружности инфильтрата. Инфильтрат легко кровоточит и покрыт клейкой слизью. Мазок слизи, взятый из этого участка бронха, обнаружил 3—5—8 туберкулезных палочек в поле зрения (бронхоскопия произведена проф. В. Ф. Ундрицем). Таким образом, у этого больного был установлен изолированный инфильтративно-язвенный туберкулез правого главного бронха, выражавшийся приступами мучительного кашля, симптомами ограниченного бронхита и наличием туберкулезных палочек в мокроте. Хотя изолированная форма туберкулеза бронхов без сопутствующего туберкулеза легких встречается относительно редко, однако такую возможность необходимо иметь в виду при ограниченных бронхитах с выделением туберкулезных палочек, которые всегда следует искать в мокроте, хотя бы и необильной, у больных даже с ограниченным бронхитом. Профилактика и лечение хронического бронхита строились на правильной диагностике особенностей, характеризовавших тот или иной вид пневмосклероза, выражением которого является хронический бронхит. Для тех форм его, которые проявлялись чертами диффузного пневмосклероза, основные мероприятия сводились к профилактике': а) легочной недостаточности, б) сердечной недостаточности и в) пневмоний, особенно повторных, которые, как уже многократно упоминалось, могут обусловить развитие первых двух указанных выше осложнений, а также придать диффузному пневмосклерозу новые черты бронхоэктатической болезни, делая болезнь более тяжелой и ухудшая прогноз. Учитывая важное значение ликвидации воспалительных изменений бронхиального дерева для течения и прогрессирования пневмосклероза, широкое применение сульфаниламидных препаратов, проводившееся во всех лечебных учреждениях армии при лечении больных хроническим бронхитом, следует считать вполне целесообразным и эффективным. Назначение различных отхаркивающих средств больным хроническим бронхитом играло весьма ограниченную роль. Сульфаниламиды применялись в дозировке 3,0—4,0 в день в течение 10—12 дней. При наличии повышенной температуры большинство больных хроническим бронхитом правильно трактовалось как больные очаговыми пневмониями и сульфаниламидные препараты назначались этим больным по схеме, принятой в подобных случаях (7,0 в первый день, 6,0 во второй и т. д.), до 25,0—30,0 на курс. Важным методом успешного лечения больных хроническим бронхитом являлась лечебная физкультура, широко применявшаяся в госпитальных учреждениях действующей армии и в тыловых эвакогоспиталях. Значение лечебной физкультуры для легочных больных заключалось не только в улучшении вентиляции и кровообращения, но и в резком повышении тонуса больных, в воздействии на центральную нервную систему. Лечебная физкультура в комплексе терапевтических мероприятий была высоко оценена медицинской службой Советской Армии, так как, наряду с применением сульфаниламидных препаратов, а в конце войны и пенициллина, способствовала серьезным успехам в лечении больных пневмосклерозами. Пенициллин применялся главным образом тогда, когда пневмосклероз осложнялся пневмонией и сердечной недостаточностью. В этих случаях применялось до 400 000 единиц пенициллина (по 50 000 8 раз в сутки) внутримышечно. Одновременно применялись сердечные: камфора, кофеин, наперстянка. При всех формах хронического бронхита, проявлявшегося чертами диффузного пневмосклероза с симптомами легочной и легочно-сердечной недостаточности, важнейшим лечебным фактором была кислородная терапия. Несмотря на то, что в большинстве госпиталей она проводилась в простейшей форме ингаляции кислорода— из кислородной подушки, а в терапевтических госпиталях — через носовой катетер (с увлажнением кислорода), эффективность кислородной терапии была очень велика. В отдельных госпиталях имелись специальные ингаляционные установки. В улучшении диагностики пневмосклерозов и в достижении крупных успехов в лечении больных пневмосклерозами решающую роль сыграла четкая система лечебно-эвакуационного обеспечения терапевтических больных, которая четко определилась на втором году войны. Именно рациональная организация этапного лечения с эвакуацией по назначению привела к столь крупным успехам в деле лечения больных пневмосклерозами. Врачебные комиссии, в зависимости от степени легочной недостаточности, выносили заключения о необходимости освобождения заболевших от тяжелой физической работы, сохраняя тем самым длительную трудоспособность многим больным пневмосклерозами. Уже к 1943 г. медицинская служба Советской Армии накопила большой опыт в оценке боеспособности больных хроническим бронхитом, провела дифференциацию этих больных, ориентировала основную массу врачей в отношении выявления скрытой дыхательной недостаточности и установила рациональные показания как к возможности оставления больных хроническим бронхитом на строевой и на нестроевой службе, так и к увольнению их из армии. Ниже приводятся данные, характеризующие исходы у больных хроническим бронхитом (табл. 38). Эти данные показывают, что, несмотря на лечение, не дали никаких сдвигов в состоянии здоровья только 1,8% больных хроническим бронхитом: в этих случаях имела место тяжелая легочная и сердечная недостаточность. | |
| Категория: Пневмослерозы | | |
| Просмотров: 755 | |
Хронический бронхит