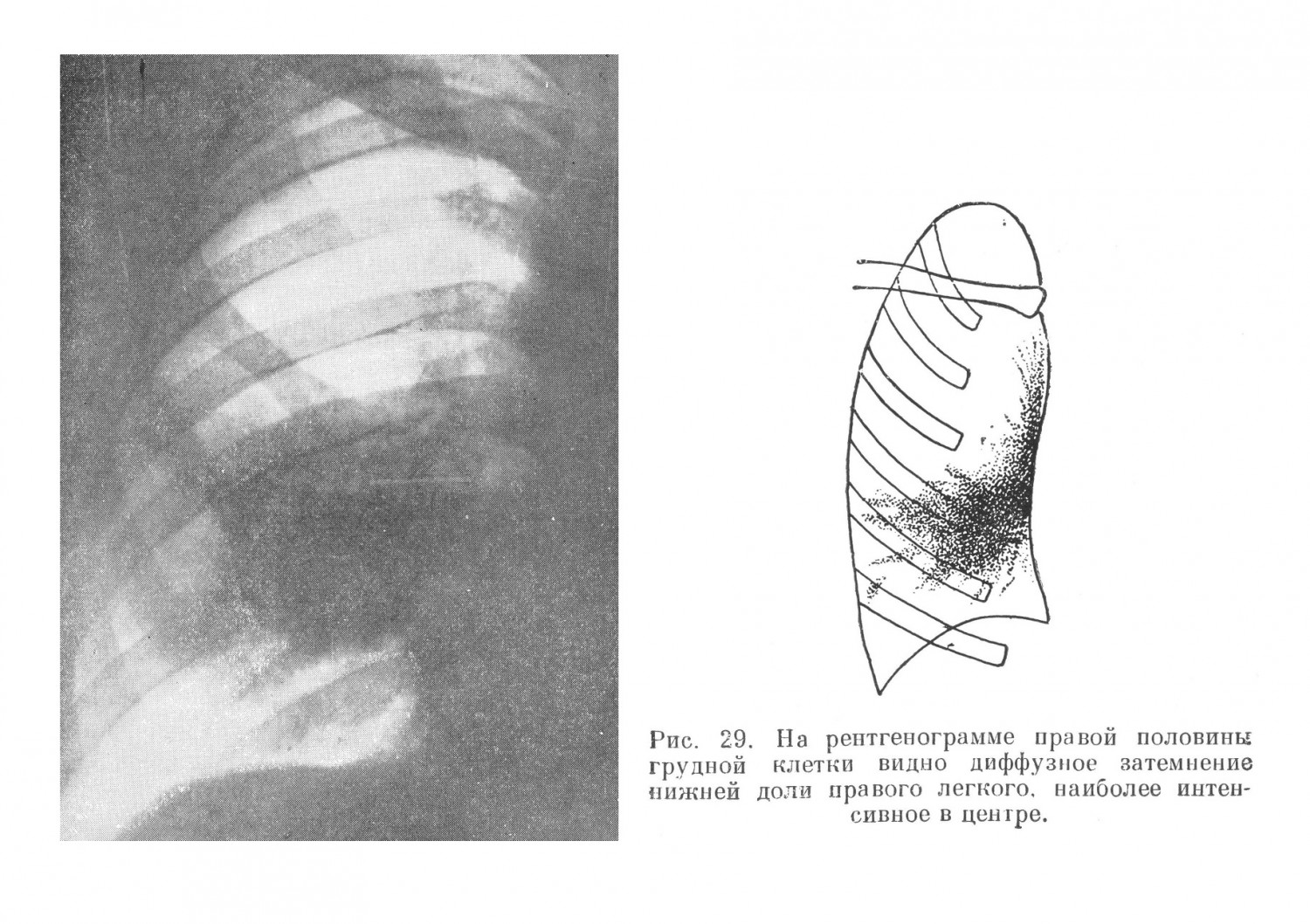
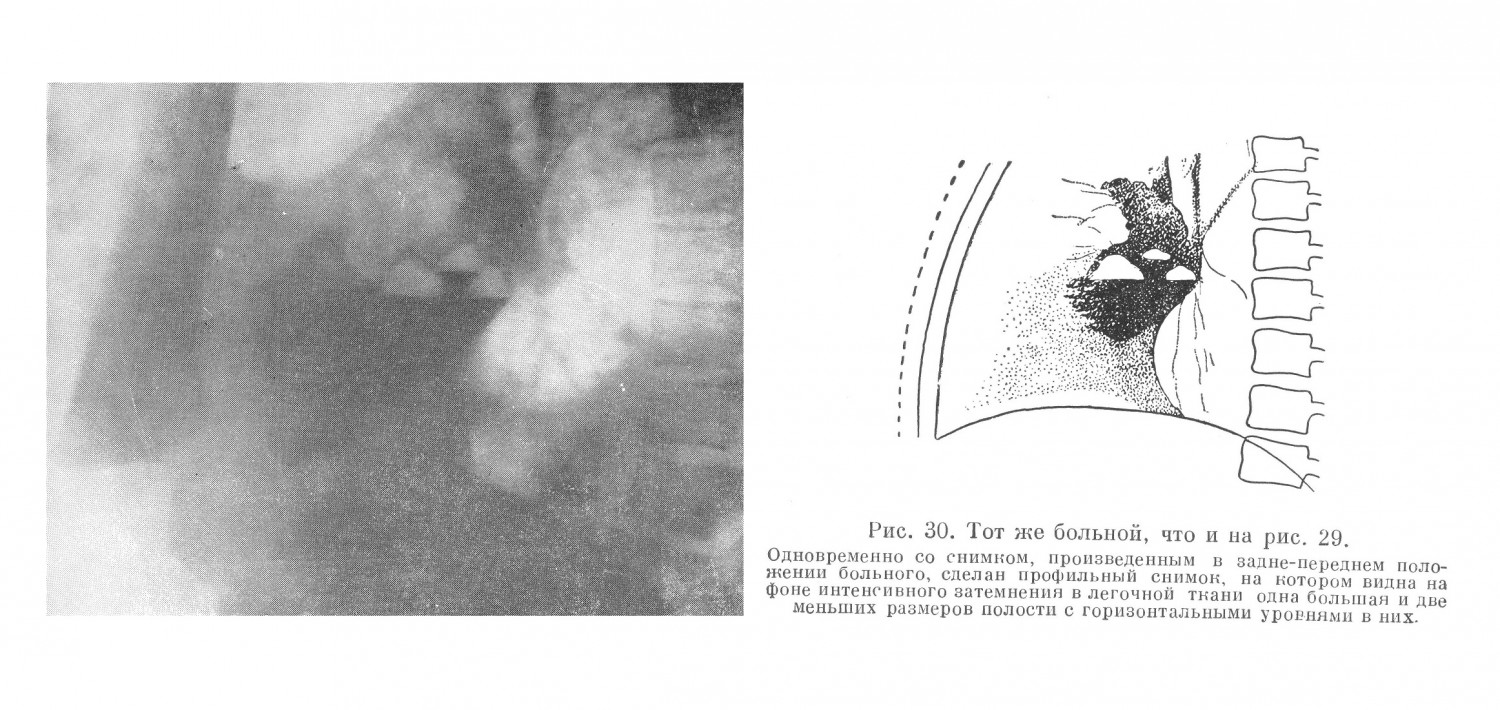
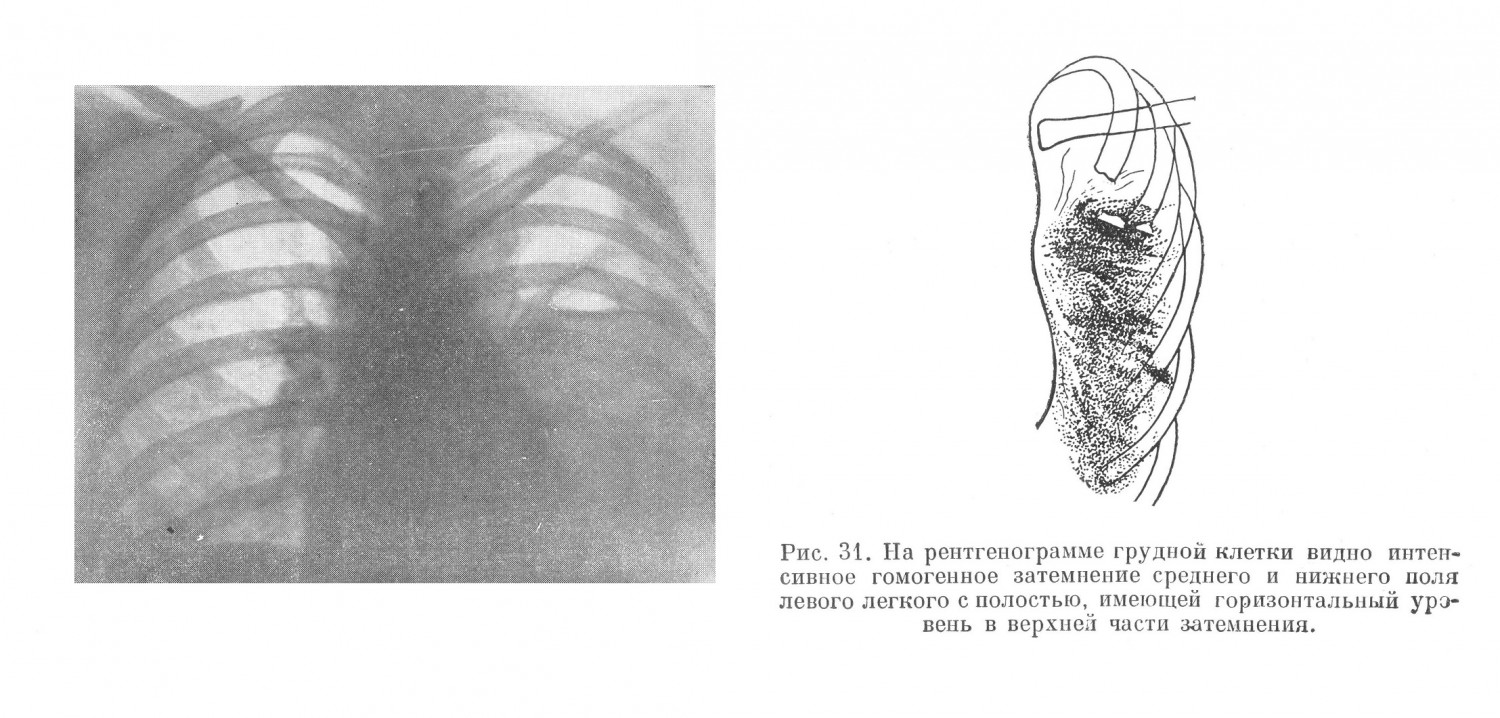
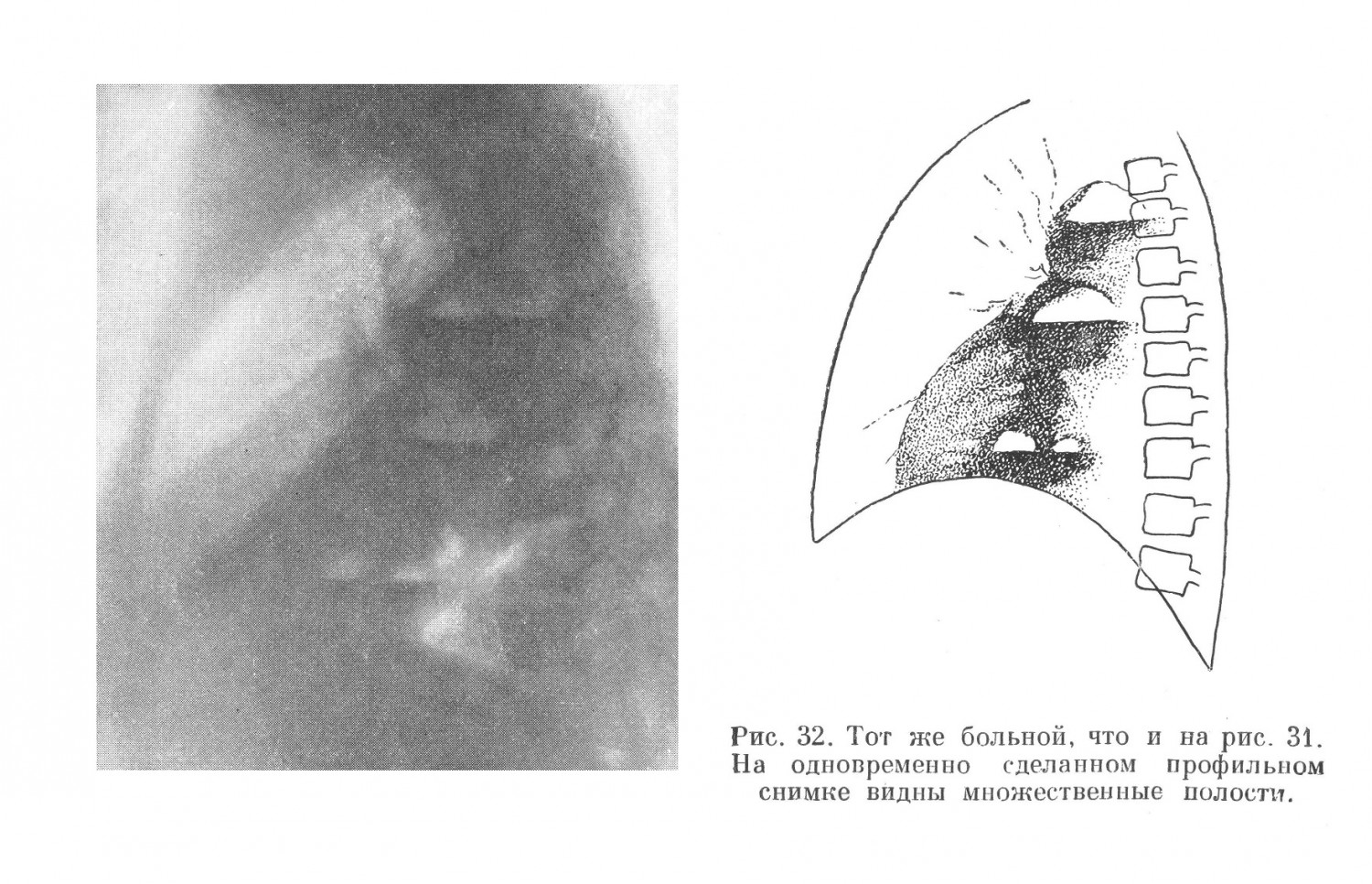
С клинической точки зрения абсцессы легких не представляют собой однородного заболевания. Многообразие клинических проявлений болезни в значительной степени определяется разнообразием ее патогенеза. Основную массу легочных абсцессов, по данным углубленной разработки историй болезни, составляла группа метапневмонических абсцессов (71,0%) с наибольшим многообразием клинических проявлений. В этой же группе нередко встречались и рецидивирующие абсцессы, течение которых часто было длительным и упорным. В клинической картине абсцессов легких на протяжении всего заболевания можно определить два периода: период инфильтрации легочной ткани, формирование гнойника до прорыва его в бронх, и период после прорыва гнойника в бронх. Диагностические ошибки были наиболее часты в первый период болезни. А. К., 23 лет, поступил в госпиталь 22/ІѴ 1943 г. температура — 40°. При поступлении больного удалось установить следующее: заболел 2 дня назад, появился сильный озноб, с быстрым подъемом температуры до 39,6°, а через 6 часов температура после обильного пота начала падать, что сопровождалось появлением резкой слабости. Данные обследования: больной хорошего питания, нормального сложения,, со стороны легких перкуторно отклонений не отмечено. Дыхание всюду прослушивается, хрипы не определяются. Сердце: границы в норме, пульс 102 удара в минуту при: температуре 37,8°. Селезенка увеличена, мягкая. Со стороны других систем и органов: уклонений от нормы не установлено. Предположительный диагноз: малярия. Данные исследования крови, произведенного на следующий день после поступления больного: НЬ 68%, эр. 4 060 000, л. 13 600, э. 0%, п. 10%, с. 69%, лимф. 13%, мон. 8%; РОЭ 62 мм в час. Плазмодии малярии не найдены. Суточные колебания температуры доходили до 2,5°. Больной жалуется на одышку, появился цианоз губ. На пятый день пребывания больного в госпитале при рентгеноскопии обнаружена инфильтрация нижней доли левого легкого. Диагносцирована пневмония. В течение 2 недель больной получал большие дозы сульфидина, температура снизилась на 1°. Общее состояние больного, однако, оставалось тяжелым (одышка, цианоз).. Появился незначительной сухой кашель и жалобы на боли в левом боку, усиливавшиеся при пальпации грудной клетки слева. Повторное исследование крови: л. 17 000г и. 82% (и. 13%, с. 69%); РОЭ 72 мм в час. Повторное рентгенологическое исследование обнаружило наличие массивной инфильтрации всей нижней доли левого легкого без наличия полостей. Больной при кашле выделил около двух стаканов зловонной гнойной жидкости. На следующий день рентгенологическое исследование показало наличие полости с горизонтальным уровнем в центре массивного инфильтрата. Через 15 дней после первого отхождения мокроты у больного установилась нормальная температура г хорошее самочувствие. Количество мокроты в сутки доходило до 15—20 мл, состав: крови нормальный. Анализ этого случая показывает, что диагноз абсцесса не был поставлен вследствие: 1) предположения о малярии в связи с тем, что при исследовании больного у неге определялась увеличенная селезенка, 2) отсутствия жалоб на поражение легких — не было кашля, 3) отсутствия изменений при перкуссии и аускультации грудной клетки, 4) отсутствия полости в легких при рентгеноскопии грудной клетки и наличия пневмонической инфильтрации. Вместе с тем тяжелое состояние больного, очень ускоренная РОЭ, резкий сдвиг нейтрофилов влево при нейтрофильном лейкоцитозе, в особенности профузные поты при отсутствии плазмодиев малярии в крови, слабый эффект от сульфидина, боли в груди усиливавшиеся при давлении в межреберьях слева, могли и должны были навести на мысль о том, что определившаяся при рентгеноскопии инфильтрация представляет собой перифокальную реакцию — абсцесс легкого или, что, впрочем, менее вероятно,— туберкулез легких. Отсутствие жалоб на поражение дыхательных путей отмечается нечасто, но все же возможно, и это следует учитывать при общеклиническом обследовании больного. В этих случаях рентгенологическое исследование играет основную роль, так как указывает на наличие патологического процесса в легких, а сопоставление этого факта с картиной крови, тяжестью состояния и развитием болезни делает вероятным предположение об абсцессе легких. Такое предположение тем более обосновано в тех случаях, когда наблюдается кашель, боли в груди, особенно при изменении положения тела или при ощупывании грудной клетки больного, неправильный или гектический характер температуры в. сочетании с высокой РОЭ и гиперлейкоцитозом. Затруднения при распознавании болезни в ранних стадиях ее развития объяснялись рядом причин. Легочный абсцесс далеко не всегда начинался остро. Острое начало болезни, по данным углубленной разработки историй болезни, встретилось в 67,0% случаев. В 33,0%, т. е. у трети больных, заболевание начиналось постепенно. Ряд других признаков болезни (повышение температуры, кашель, боль в груди, а также картина крови, данные перкуссии и аускультации) подвергался таким колебаниям, что в ряде случаев эти признаки намного отличались от общеизвестных симптомов, абсцесса легких. Так, по данным углубленной разработки историй болезни, начало болезни с высокой температурой — 39° и выше — имело место у 55,0% больных, с температурой от 38° до 39° — у 35,8% больных, а у 9,2% больных с легочным абсцессом заболевание начиналось с субфебрильной температурьте Вместе с тем обращал на себя внимание тот факт, что какой бы температурой, в том числе и субфебрильной, ни начиналось заболевание, тяжелое состояние больного развивалось очень быстро и нарастало по мере приближения второго периода болезни. За несколько дней до прорыва гнойника в бронх, наряду с появлением ряда симптомов, характеризовавших общее тяжелое состояние больного, температура в половине всех случаев принимала гектический характер с размахом в 1,5—2°, а иногда и больше. По данным углубленной разработки историй болезни, в числе наиболее частых симптомов болезни был кашель — у 96,0%. Сухой кашель без выделения мокроты отмечался у 31,0% больных; у 65,0% больных был кашель с мокротой. По мере наступления второго периода, т. е. по мере приближения времени прорыва гнойника в бронх, кашель усиливался, становился мучительным, часто приступообразным, особенно по ночам. Количество мокроты увеличивалось. Необходимо отметить, что при кашле без выделения мокроты неприятный, часто гнилостный запах на ранних этапах болезни был отмечен у 18,0% больных. После прорыва абсцесса в бронх, а иногда за 1—2 дня до этого гнилостный запах и количество мокроты нарастали. В это время гнилостный запах можно было отметить у 64,0% больных, а большое количество мокроты — у 75,0%. С диагностической точки зрения особенно важно установление гнилостного запаха при кашле еще до прорыва абсцесса в бронх. По данным углубленной разработки историй болезни, этот симптом в первом периоде болезни встречался нечасто (у 18,0% больных). Значительная часть больных абсцессами легких в первой фазе болезни не выделяет мокроты или — при наличии реактивного бронхита — выделяет ее в небольшом количестве. Появление большого количества мокроты, часто с гнилостным запахом, как правило, указывает на вскрытие абсцесса в бронх. Большое значение для диагностики прорыва абсцесса имеет не только количество, но и характер мокроты. Общеизвестно, что мокрота, помимо гнилостного запаха, характеризуется наличием эластических волокон (в 50,0—80,0%) и большого количества форменных элементов (эритроциты, лейкоциты), тогда как мокрота, выделяемая в первой фазе болезни, даже в более или менее значительном количестве, характеризуется лишь обильным содержанием слизи и небольшого количества форменных элементов. Сравнительно часто отмечаемым симптомом абсцесса легкого была боль в груди (жалобы на боли в груди были отмечены в 35,6%). Следует указать, что боль в груди нередко отмечалась больными уже на ранних этапах заболевания. Боль при давлении на ребро или на межреберье соответственно локализации абсцесса (А. Н. Крюков) является важным признаком его. Так, но данным углубленной разработки историй болезни, боль, вызываемая давлением на ребро или на межреберье, а также поколачиванием отдельных участков грудной клетки, отмечена у 62,0% больных. Этот симптом приобретал особенное значение в первой фазе болезни, когда можно было определить лишь наличие пневмонического очага. Боли в груди при крупозной пневмонии встречаются нередко. Однако если принять во внимание, что, по данным углубленной разработки историй болезни, частота развития абсцесса легких после крупозной пневмонии среди всех метапневмонических абсцессов незначительна и что все другие формы пневмоний не сопровождались болями в груди (особенно локализованными) с такой частотой (60,0%), как это встречалось при абсцессах, то становится очевидным важное значение симптома локализованной боли для диагноза легочного абсцесса на ранних этапах развития болезни. Данные перкуссии и аускультации на ранних этапах развития болезни были очень разнообразны. С одной стороны, глубина залегания очага в легком, с другой — величина, протяженность инфильтрации определяли данные перкуссии, а до известной степени и аускультации. Частота изменения перкуторного тона у больных абсцессом легкого была следующей: тупость — у 6,0%, притупление — у 55,0%, тимпанит и притупленный тимпанит — у 19,0%, нормальный легочный тон — У 20,0%. Эти патологические изменения определялись незадолго до того, как наступал прорыв гнойника в бронх. Что касается аускультативных данных, то у половины всех больных абсцессом легких отмечался диффузный, реже ограниченный одной долей бронхит на стороне поражения. У 26,0% больных наблюдались различного рода влажные хрипы, у 8,0% — шум трения плевры, у 16,0% больных аускультативно никаких катарральных изменений в легких не определялось. Таким образом, чаще всего отмечались явления бронхита, что вполне соответствует поражению бронхиального дерева при легочном абсцессе как в начале заболевания, так и при затяжном течении. С другой стороны, наличие аускультативных изменений, которые врач привык выслушивать у больного пневмонией, встречались только у 26,0% больных абсцессом легких в первой фазе болезни — в фазе пневмонической инфильтрации. Характер дыхания, позволяющий быстро определить наличие больших изменений в легочной ткани, в частности, бронхиальное и амфорическое дыхание, отмечен во второй фазе болезни, т. е. после вскрытия гнойника в бронх, только в 11,2%. Очевидно, что при всей ценности перкуссии и аускультации эти методы сами по себе не могли своевременно выявить полость абсцесса. В общей картине болезни при абсцессе легких значительное место должно быть отведено изменениям со стороны крови. Как правило, эти изменения со стороны белой крови, особенно в первой фазе болезни, выражены резко. Вместе с тем анемии гипохромного типа при абсцессах легких небольшой давности встречаются нечасто. Число лейкоцитов до 9 000 отмечено у 7,0% всех больных, до 15 000 — у 54,0%, до 19 000 — у 29,0% и выше 19 000 — у 10,0%. Обычно гиперлейкоцитоз сопровождался выраженным сдвигом нейтрофилов влево, лимфопенией и анэозинофилией. Все эти изменения со стороны крови после прорыва гнойника быстро приходили к норме, если дальнейшее течение болезни не осложнялось (эмпиемы, переход в хроническое состояние, рецидивы). РОЭ также давала значительные изменения. Нормальная РОЭ имела место только у 1,6% всех больных. РОЭ до 20 мм в час наблюдалась у 2,4 % больных, до 30 мм — у 9,7%, до 40 мм — у 13,4%, до 50 мм — у 28,9%, до 60 мм — у 33,1%, до 70 мм — у 12,0%, выше 70 мм — у 0,5% больных. Таким образом, большей частью определялась ускоренная РОЭ в пределах от 40 до 60 мм в час. У подавляющего большинства больных уже на ранних этапах болезни отмечался параллелизм в изменениях лейкоцитоза и РОЭ. Иногда это помогало дифференцировать пневмоническую инфильтрацию от туберкулезного инфильтрата, особенно при затянувшейся первой фазе абсцесса. При туберкулезном инфильтрате и наличии подчас значительного ускорения РОЭ (50 мм в час и выше) лейкоцитоз редко достигает 15 000, а тем более 20 000. При туберкулезном инфильтрате имеет место как бы разрыв между умеренным лейкоцитозом и ускоренной РОЭ. После прорыва гнойника в бронх РОЭ длительно оставалась ускоренной, хотя и в меньшей степени, чем в первой фазе болезни. Что касается картины красной крови, то в первой фазе болезни выраженная гипохромная анемия с количеством эритроцитов до 3 000 000 и до 45% гемоглобина отмечена в 9,7%. Это были в большинстве больные с гематогенными формами абсцесса. Гипохромная анемия была особенно выражена в ряде случаев абсцессов легкого, связанных с сепсисом. Процент гемоглобина у отдельных больных этой группы доходил до 32. Как правило, гипохромная анемия появлялась и нарастала по мере длительности болезни. Так, в первой фазе болезни количество эритроцитов в 4 000 000 и выше, а гемоглобина 60% и выше определялось у 63,0% больных. Среди больных с абсцессом легких длительностью в 3 месяца такие показатели красной крови встретились лишь у 46,7%. У больных с затяжным течением абсцесса у 21,0% определялась гипохромная анемия с количеством гемоглобина в 50% и числом эритроцитов в 3 000 000. Более резкие формы гипохромной анемии (гемоглобин до 40% и эритроциты до 2 000 000) встретились в группе с летальным исходом в 4,7%. Нарастание гипохромной анемии всегда являлось тревожным признаком прогрессирования болезни, осложнений и ухудшающегося прогноза. В тех случаях, когда после прорыва гнойника в бронх процесс имел благоприятное течение, анемия быстро проходила. Рентгенологическое исследование больного в сочетании с данными клинического обследования имело важнейшее значение для диагноза,, в особенности после прорыва гнойника в бронх. На ранних этапах заболевания рентгенологическая картина не представляла чего-либо специфического для абсцесса и немногим отличалась от картины пневмонии. В дальнейшем развитии болезни в связи с наступлением распада легочной ткани появлялись существенные признаки, указывающие на наличие полости абсцесса. Чаще всего к моменту определения полости при рентгенологическом исследовании определялись уже и характерные клинические признаки абсцесса легких. Однако наличие множественных полостей было диагностировано в подавляющем большинстве случаев только при помощи рентгенологического исследования. Особенное значение приобретало при этом профильное исследование грудной клетки больного (рис. 29, 30, 31 и 32).
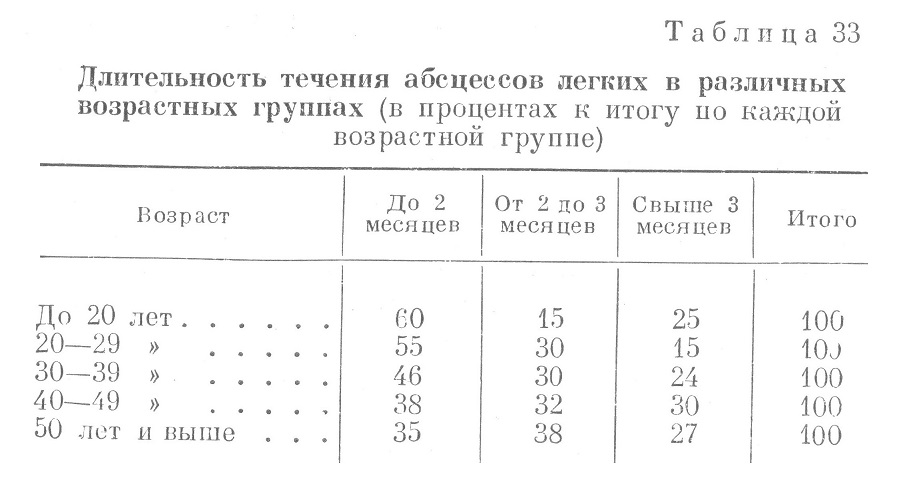
Рентгенологический метод имел значение не только для подтверждения диагноза, но, что особенно важно, и для уточнения локализации процесса. Известно, какое большое значение имеет установление локализации абсцесса при выборе метода лечения больного (бронхоскопический,, хирургический) и для оценки дренажной функции бронхов. Рентгенологическое исследование часто имело решающее значение для дифференциальной диагностики с некоторыми заболеваниями, могущими давать клиническую картину, очень сходную с абсцессом легкого, например, с междолевым гнойным плевритом, к тому же плохо диагностируемым физикальными методами. Типичное для абсцесса легких наличие полости с содержимым, имеющим горизонтальный уровень, по данным разработки историй болезни отмечено в 68,0% случаев; наличие полости без горизонтального уровня в ней встретилось в 9,0% и множественные полости — в 8,0%. Наличие инфильтрации легочной ткани без определяемой обычными методами рентгенологического исследования полости имело место в 15,1% случаев. Динамическое рентгенологическое наблюдение позволяло оценивать степень и интенсивность перифокального воспаления, что имеет значение для прогноза. В одних благоприятно протекавших случаях стенка полости была ясно очерчена и тонка. В других — резкой границы не определялось, стенки полости сливались с тенью массивной инфильтрации: нередко и после прорыва гнойника в бронх температура не падала и состояние больного продолжало оставаться тяжелым. На основании данных систематического рентгенологического исследования можно было установить, что для такого течения болезни решающее значение имела обширная пневмоническая инфильтрация, окружавшая полость. Иногда при рассасывании инфильтрации вокруг полости и при исчезновении самой полости, когда на месте бывших изменений оставалось только небольшое затемнение и усиленный тяжистый рисунок, выделение мокроты продолжалось, хотя и в значительно меньших количествах. Правильная оценка рентгенологических изменений в этих случаях была возможна только после контрастного исследования — бронхографии, которая производилась редко и притом только в тыловых госпиталях. Для точной локализации процесса рентгенологическое исследование имело решающее значение. При разработке историй болезни за 1941—1945гг. локализация абсцессов определялась соответственно долям легкого. Частой локализацией абсцесса является задняя доля, т. е. верхушка нижней доли. Какая бы доля ни была занята абсцессом, тень его проецируется в половине случаев в среднем поясе легочного поля, т. е. в нижней части верхней или в верхней части нижней доли. Наиболее важным является определение локализации абсцесса в отдельных сегментах легкого. Изучение локализации абсцесса в различных сегментах дает возможность установить закономерности бронхогенного распространения процесса. С практической точки зрения точная сегментарная локализация необходима: 1) для придания больному правильного положения с целью наилучшего оттока содержимого полости; 2) для внутри трахеального введения антибиотиков точно в пораженный сегмент легкого; 3) в случаях, когда необходимо оперативное вмешательство для наилучшего доступа к пораженной зоне, а в случаях, когда показано удаление легкого, — для решения вопросов о количестве подлежащей удалению легочной ткани. Правильная оценка взаимосвязи между длительностью течения абсцесса и его локализацией может быть дана при делении легких не на доли, а на сегменты. По данным разработки историй болезни, абсцессы в обоих легких распределялись следующим образом: Правое легкое — 62,0%, Верхняя доля — 59,0%, Нижняя доля — 41,0% Левое легкое — 34,0%, Верхняя доля — 38,0%, Нижняя доля — 62,0% Двусторонняя локализация — 4,0% Эти данные мало отличаются от тех, которые приводят другие авторы на основании как довоенного материала, так и данных, полученных во время Великой Отечественной войны. Так, по С. И. Спасокукоцкому, частота локализаций абсцессов в правом легком составляла 63,0%, в левом — 37,0%, по К. Г. Никулину,— 58,0% в правом и 42,0% в левом легком. По данным В. X. Чирейкина, относящимся к довоенному времени, в правом легком локализовалось 60,5%, а в левом — 33,5% всех абсцессов. В 6,0% абсцессы были двусторонними. По данным этого же автора, относящимся к периоду Великой Отечественной войны, локализация абсцессов в правом и левом легком составляла соответственно 58,2 и 37,2%. Двусторонние абсцессы составили 4,6%. Таким образом, чаще всего поражается правое легкое, именно верхняя его доля, при локализации же абсцессов в левом легком они располагаются чаще в нижней доле. Некоторые особенности в течении абсцесса легких отмечались тогда, когда развитие абсцесса происходило у больного с наличием бронхоэктазий, но без распространенного пневмосклероза. Большинство этих абсцессов трактовалось как рецидивирующие без указаний на связь их с бронхоэктазиями. Примером таких форм абсцессов может служить следующая история болезни. В. поступил 15/ХІ 1943 г. в госпиталь с температурой 38,2° и с жалобами на головную боль, кашель со скудной мокротой. Больной считал, что простудился 3 дня назад, когда появился насморк, головная боль. Из анамнеза выяснилось, что больной перенес заболевание легких (пневмония?) в 10-летнем возрасте. С тех пор осенью и весной покашливает; мокрота не выделялась. В возрасте 17 лет было небольшое кровохаркание, тогда же находился под наблюдением туберкулезного диспансера, но, по словам больного, туберкулеза у него не определяли. За последние полгода трижды перенес простудные заболевания; при этом всегда усиливался кашель и появлялась слизистая мокрота в небольшом количестве. Больной нормального сложения, удовлетворительного питания. При исследовании грудной клетки определяется приглушение перкуторного тона под углом правой лопатки, там же ослабленное дыхание и влажные хрипы. Со стороны других органов и систем особых изменений нет. НЬ 72%, эр. 4 560 000, л. 14 000, э. 2%, н. 80% (с. 71%, п. 9%), лимф. 16%, мои. 2%; РОЭ 68 мм в час. При рентгенологическом исследовании грудной клетки определяется неоднородное неинтенсивное затемнение правой нижней доли. Других изменений в легких не определяется. Исследование мокроты не обнаружило в ней ни туберкулезных палочек, ни эластических волокон, а лишь свежие эритроциты. Больной получал сульфаниламиды по обычной схеме. На 4-й день лечения температура снизилась до 37,4°, и больной откашлял 180 мл слизисто-гнойной мокроты, в которой обнаружены эластические волокна. Рентгенологическое исследование обнаружило наличие интенсивного затемнения в правой нижней доле медиально, прилегающей к тени сердца. Полости не обнаружено. Количество отхаркивающейся мокроты без запаха в течение ближайших 10 дней до 20—30 мл в сутки. Эластические волокна в ней не определялись, туберкулезные палочки также. РОЭ через неделю дошла до 32 мм в час. Лейкоцитов было 7 300 без каких-либо отклонений в формуле. Диагноз — абсцесс нижней доли левого легкого — не вызывал сомнений. Однако, учитывая анамнестические данные, врач заподозрил наличие бронхоэктатической болезни с развитием абсцесса вокруг деформированного и расширенного бронха. С целью подтверждения диагноза была произведена бронхография, показавшая наличие мешковидных бронхоэктазий в правой нижней доле и в нижней части верхней доли того же легкого (рис. 33). Особенности развития абсцесса в подобных случаях заключались в следующем: 1) начало заболевания имело бурный и острый характер не так часто, как это наблюдалось при развитии абсцесса в здоровой, неизмененной ткани; 2) в период вспышки выделение мокроты прекращалось, тогда как до заболевания абсцессом мокрота у больного выделялась в большем или меньшем количестве; 3) при перкуссии грудной клетки в этих случаях чаще, чем при абсцессе, развивавшемся в неизмененной легочной ткани, определялись различной степени притупления; 4) сразу после опорожнения абсцесса в бронх и отхождения мокроты определялось бронхиальное дыхание на этом участке, обусловленное наличием бронхоэктазий; такой характер дыхания держался в течение всего периода наблюдения больных при хорошем общем самочувствии, нормальной температуре, нормальной или слегка ускоренной РОЭ и нормальной картине крови; 5) весь цикл развития абсцесса, т. е. и первой, и второй фазы болезни, в этих случаях часто проходил в значительно более короткие сроки {7—10 дней). В ряде случаев при выраженной форме бронхоэктатической болезни и наличии распространенного пневмосклероза (кашель с гнилостной мокротой, пальцы рук и ног типа барабанных палочек, кровохаркание и др,) вспышка, связанная с затруднением оттока из расширенного деформированного бронха вследствие развития перифокального воспаления вокруг него, быстро приводила к развитию тяжелого общего состояния вследствие формирования путридного абсцесса или гангрены. В двух подобных случаях смерть наступила на 4-й день от начала вспышки в одном случаен на 6-й день — в другом. Развитие абсцесса легкого как осложнения броихоэктатической болезни, по довоенным данным, отмечалось нами в 8,4% всех случаев этого заболевания. В. X. Чирейкнн указывает на более высокую частоту абсцессов на почве бронхоэктазий, а именно на 11,0% абсцедирующих и на 1,0% гангренесцирующих бронхоэктазий (довоенные данные). Во время Великой Отечественной войны, по данным того же автор а, процент гангренесцирующих бронхоэктазил повысился до 1,7, а частота абсцедирующих бронхоэктазий несколько снизилась (10,0%). Однако клинический анализ большой группы больных молодого возраста с затяжным течением абсцесса легких показывает, что роль бронхоэктазии и особенно ее стертых форм в развитии абсцесса легких еще более значительна. Диагностировать абсцессы подобного типа практически чрезвычайно важно, так как обеспечивающим излечение методом является только радикальное хирургическое удаление части или всей доли легкого. Своеобразные особенности течения легочных абсцессов наблюдались у больных авитаминозами и алиментарным истощением (Ленинград; период блокады); эти особенности были связаны с измененной реактивностью больных. По данным разработки историй болезни, ѵ больных авитаминозами и алиментарным истощением при одновременном наличии легочного абсцесса изменения со стороны крови были выражены слабо — лейкоцитоз отсутствовал; температура оставалась в ряде случаев нормальной или поднималась не выше 38°; в случаях прорыва абсцесса в бронх и опорожнения его симптомы — предвестники готовящегося прорыва гнойника — часто отсутствовали или были выражены слабо. Течение абсцессов у этих больных относительно быстро принимало хронический характер, что может быть частично связано со значительной протяженностью и вялым рассасыванием легочной инфильтрации. Такое течение болезни отличалось от того, что наблюдается при хронических абсцессах легких, когда затяжной характер процесса ведет к истощению больного. В этих случаях сохранялась и высокая температура, и высокий лейкоцитоз, явления интоксикации были выражены резко, неудержимо нарастала гипохромная анемия. Изучение клинической симптоматологии абсцесса легких и особенностей его течения показывает, что в условиях действующей армии в первой фазе болезни — в период инфильтрации легочной ткани — распознавание заболевания часто может представлять значительные затруднения, несмотря на применение всех диагностических методов, в том числе и рентгенологического исследования. Только внимательный анализ жалоб больного и сопоставление их с данными объективного исследования (неправильный тип температуры, интоксикация, локализованные боли в груди, усиливающиеся при давлении и при кашле, часто имевшие мучительный приступообразный характер, гиперлейкоцитоз и наличие при рентгенологическом исследовании патологических, пневмонического характера изменений) могли дать повод сделать заключение о формирующемся абсцессе. Существенное значение для диагноза абсцесса легких до наступления его явных признаков в связи с прорывом гнойника в бронх имело, кроме неприятного запаха при кашле, появление ряда других симптомов — предвестников готовящегося прорыва. Наиболее часто наблюдались следующие симптомы: 1) резкое усиление кашля, 2) появление или резкое усиление болей в груди в зоне пневмонической инфильтрации, 3) ухудшение общего состояния (больной становится беспокойным, мечется в кровати, не может найти себе удобного положения), 4) нарастание одышки и цианоза, 5) изменение характера температуры, которая принимала гектический характер, 6) озноб, профузные поты и в связи с этим резкая жажда. Эти симптомы отмечались в ряде случаев как предвестники готовящегося прорыва гнойника в бронх. Упоминаемая некоторыми авторами гиперестезия кожи грудной клетки соответственно локализации гнойника в легком отмечалась нами у больных абсцессом легких при прорыве гнойника в полость плевры. Выделение значительного или большого количества мокроты, часто с гнилостным запахом, завершало период формирования гнойника и подтверждало диагноз абсцесса легких. Длительность течения абсцессов, наряду с другими осложнениями, имеет решающее значение для прогноза. Длительность течения абсцессов легких в первую очередь является отражением особенностей реактивности больного. С этой точки зрения представляет интерес рассмотрение длительности течения болезни в различных возрастных группах. Эти данные представлены в табл. 33.
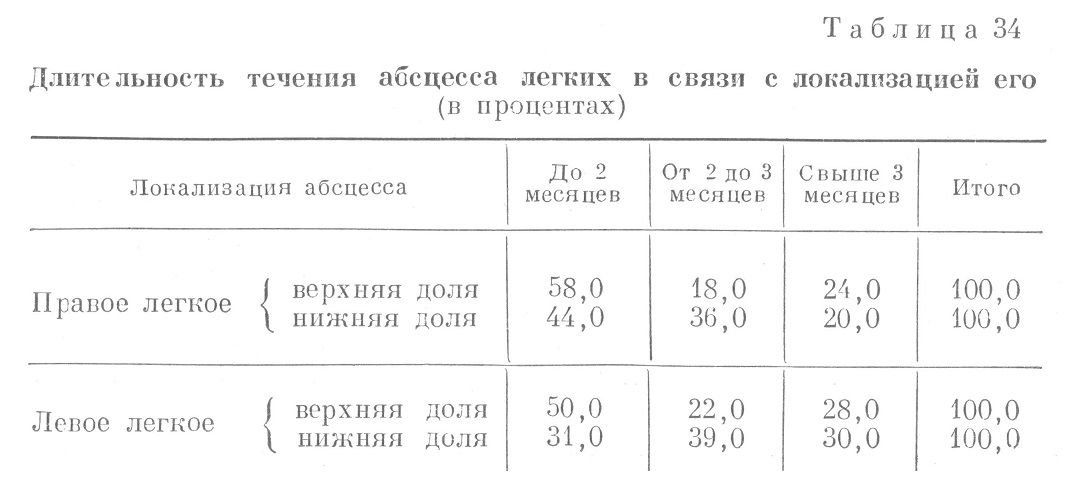
Табл. 33 показывает, что число выздоровевших в первые два месяца болезни выше в группе больных более молодого возраста. Вместе с тем обращает на себя внимание то, что затяжное течение — свыше 3 месяцев — наблюдалось в довольно значительном количестве случаев во всех возрастах. По-видимому, возраст больного сам по себе не определял еще характера течения болезни. Более вероятно значение предшествовавших патологических изменений в легких, которые у больных старшего возраста (особенно в возрасте 40—49 лет) наблюдались чаще, чем в молодом возрасте; этим, по-видимому, и следует объяснить более затяжное течение абсцесса легких в старших возрастных группах. У лиц молодого возраста часть абсцессов развивалась на почве бронхоэктатической болезни, которая чаще бывает в молодом возрасте. На основании данных разработок историй болезни установлено, что среди таких больных абсцессом было 17,0% длительно кашлявших — в течение многих лет — до заболевания абсцессом. У части этих больных определялись изменения концевых фаланг пальцев рук в форме барабанных палочек. При перкуссии у многих больных этой группы над нижними отделами легких сзади определялось притупление перкуторного тона, а при аускультации в ряде случаев наличие хрипов и после ликвидации абсцесса. Наблюдения за характером мокроты после ликвидации острых явлений — абсцесса легкого — показали, что у части этих больных отмечалось по утрам, после резких движений и после утренней зарядки, выделение мокроты, хотя и в небольшом количестве. Таким образом, и анамнестические данные, и все последующее течение болезни после ликвидации острых явлений — абсцесса легких — убедительно говорили о том, что у многих из этих больных имела место бронхоэктатическая болезнь, часто в стертой форме, без резко выраженных симптомов этой болезни. Иногда наличие бронхоэктазий у этих больных удавалось доказать путем бронхографии. Эти данные главным образом и могут служить объяснением того обстоятельства, что в возрасте до 20 лет в 25,0% случаев течение абсцессов легких имело затяжной характер (свыше 3 месяцев). Большое значение для течения болезни во втором ее периоде — после прорыва гнойника в бронх — имел хороший дренаж содержимого полости. Поэтому важно установить зависимость длительности течения абсцесса от его локализации в верхних или нижних отделах легкого, поскольку дренаж из верхних отделов легкого совершается в значительной степени по закону силы тяжести, а удаление содержимого из нижних отделов легкого требует участия сохранившейся эвакуаторной функции бронха. Зависимость эта представлена в табл. 34.
Анализ табл. 34 показывает, что при верхнедолевой локализации длительность течения болезни меньше, чем при нижнедолевой. Особенно затяжное течение имели абсцессы, локализовавшиеся в нижней доле левого легкого. Из числа больных, у которых абсцесс локализовался в левой нижней доле, только у 31,0% заболевание длилось 2 месяца, у остальных же больных — 3 месяца и больше. В этой же таблице обращает на себя внимание то, что наибольшее значение локализация абсцесса как фактора, определяющего длительность, течения болезни, имеет в первые 3 месяца болезни. После 3 месяцев этот фактор отходит на задний план. Более того, из табл. 41 видно, что число случаев с длительным (свыше 3 месяцев) течением болезни при локализации абсцесса в верхней доле оказалось больше, чем при локализации абсцесса в нижней правой доле — соответственно 24,0 и 20,0%, а при локализации абсцесса в левом легком разница между числом больных с затяжным течением при верхнедолевом и нижнедолевом расположении абсцесса очень невелика — соответственно 28,0 и 30,0%. Это можно объяснить тем, что в течение 3 месяцев, не говоря уже о более длительных сроках, в зоне расположения абсцесса начинал развиваться пневмосклероз с сопутствующим ему поражением бронхиального дерева. Нарушение дренажной функции бронха и потеря легким эластичности в связи с развитием пневмосклероза препятствуют процессам заживления и спадению полости при локализации абсцесса в любом участке легкого, в особенности в нижней доле. Разумеется, течение и исход болезни зависели от многих факторов — от общего состояния больного, возраста, перенесенных в прошлом легочных заболеваний, осложнений болезни, степени гипохромной анемии и др. Однако из рассмотренных данных следует, что в начале заболевания, особенно в течение второго периода — после прорыва гнойника в бронх,— необходимо учитывать возможные затруднения в дренировании полости абсцесса при нижнедолевой его локализации и применить соответствующие- лечебные мероприятия — в первую очередь бронхоскопический дренаж и дренаж соответствующим положением тела, внутрибронхиальное введение пенициллина для того, чтобы улучшить отток из полости абсцесса. | |
| Категория: Абсцесс легких | | |
| Просмотров: 895 | |
Клиника абсцессов легких