Зміни у легенях при черевному тифі мають переважно вторинне походження і виникають внаслідок подразнення парасимпатичного відділу нервової системи як безпосередньо черевнотифозними токсинами, так і утвореними під їх впливом холінергічними речовинами. Це веде до виникнення обструкційно-резорбційного ателектазу, в ділянках якого, особливо при наявності розладів кровообігу, вторинна інфекція може спричинити пневмонічний фокус. Бронхіти та пневмонії бувають також внаслідок гіпостатичних змін, метастазування збудника та продуктів розпаду тканин і утворення емболій у судинах легенів або первинного тромбозу, що призводить до інфарктів, які, як відомо, в легенях бувають геморагічними.
На їх ґрунті розвиваються пневмонії, які нерідко призводять до утворення абсцесу.
Серцево-судинні розлади при черевному тифі спостерігаються досить часто. Змінам серцево-судинної системи присвячено багато спеціальних досліджень (К. В. Бунін, Л. П. Пресман, О. С, Сокіл, В. П. Ліпковський, Е. Ромберг, Г. Песлер).
Порушення серцево-судинної діяльності при черевному тифі перебувають у прямій залежності від важкості перебігу хвороби. Недостатність кровообігу, яка виникає при черевному тифі, залежить як від судинних порушень, так і від ураження серцевого м’яза. Майже в усіх хворих спостерігається зниження артеріального та венозного тиску. Максимальний тиск знижується до 100 і навіть 90—80 мм рт. ст. Сповільнений та дикротичний пульс може змінитися на досить прискорений пульс слабкого наповнення і напруження. В розпалі хвороби нерідко спостерігається катастрофічне падіння кров’яного тиску — колапс. Останній може виникнути внаслідок паралічу судинорухового центру, парезу великого та малого черевних нервів (n. n.splanchnicus major et minor). Через це судини черевної порожнини розширюються, і в них збирається велика кількість крові, що спричиняє падіння венозного тиску. Приплив венозної крові до серця різко зменшується, що призводить до зменшення хвилинного об’єму крові. Виникає швидка нестача крові в органах та центральній нервовій системі і вторинне ураження серця внаслідок недостатньої гематизації. Пульс стає малим, ниткоподібним, шкіра блідне, кінцівки робляться ціанотичними та холодними. За даними В. П. Ліпковського, артеріальна та венозна гіпотонія бувають також особливо виразними наприкінці гарячкового періоду і в перші дні реконвалесценції.
Зміни у самому серці при черевному тифі не є типовими. В залежності від важкості перебігу хвороби, поруч з легко оборотними функціональними змінами, можуть виникати довготривалі стійкі порушення серцевої діяльності (розширення границь, ослаблення тонів, систолічний шум на верхівці); у тяжких випадках — однозвучність тонів (перший та другий тони звучать однаково слабо). Це нерідко поєднується із скороченням діастолічної фази, і тоді може з’явитись ритм маятника, ембріокардія. Коли до цього приєднуються ще й ураження легенів, можуть виникнути явища кардіопульмональної недостатності, ритм галопу, функціональні систолічний та пресистолічний шуми, розширення границь серця, особливо вліво, а в деяких випадках — набряк легенів.
Електрокардіографічні зміни при черевному тифі досить різноманітні, але рідко бувають значними і тому не мають належного діагностичного значення. Частіше виявляють розширення Р — Q, особливо при тяжкому перебігу. Іноді спостерігають деформацію QRS-комплекса. Описані також зниження висоти зубця R від 0,5 до 0,6 mu (М. Я. Арьєв, П. Є. Лукомський). Порівняно часто бувають зміни S — Т і Т. Поруч із зниженням Т спостерігається також негативний зубець Т, особливо у третьому відведенні. Це, однак, не являє собою скільки-небудь загрозливої ознаки. Але коли ця зміна виникає також у другому або тим більше у всіх трьох відведеннях, це вже буде свідчити про значніші ураження. К. В. Бунін спостерігав атріовентикулярну блокаду, яку не вдавалось усунути атропіном.
При черевному тифі нерідко виникають тромбози і внаслідок цього тромбофлебіти вен. Вони спостерігаються найчастіше на нижніх кінцівках, особливо на стегні. В. Грунке вважає, що це ускладнення буває майже в 12% випадків, частіше — наприкінці захворювання і навіть в періоді реконвалесценції. При тромбозі стегнової артерії набрякає і збільшується стегно, з’являється великий біль, особливо в ділянці пахового та стегнового каналів. Походження тромбозів вен зв’язують з ураженням серця, а отже, і порушенням циркуляції. Проте існує думка, що це виникає внаслідок порушень судинної стінки інфекційно-токсичного походження. При цьому мають значення зміни тромбопластичних субстанцій крові — фібриногену, протромбіну, тромбокінази, кальцію тощо. При наявності тромбофлебітів є загроза емболії легеневої артерії, що спричиняє блискавичну смерть. На щастя, це трапляється порівняно рідко.
У періоді розпалу черевного тифу виникають також зміни у шлунково-кишковому тракті. Знижується секреція головних травних залоз. Ослаблюється секреція слини, шлункового соку (Г. Ф. Вогралик), панкреатичного секрету (М. М. Губергріц).
Щодо змін у черевній порожнині, то тут спостерігається зростання метеоризму. Зміщується вгору верхня границя півмісячного простору Траубе (метеоризм І ступеня). У більш тяжких випадках захворювання зростання метеоризму може виявитися в тому, що над нижнім краєм печінкової тупості з’являється тимпанічний відтінок перкуторного звуку (метеоризм II ступеня). Печінкова тупість іноді зовсім зникає (метеоризм III ступеня), що свідчить про виникнення паралітичного ілеусу. Зростання метеоризму відбувається внаслідок токсичного ураження вегетативної іннервації кишечника. Закрепи, які звичайно спостерігаються на першому тижні хвороби, змінюються проносами. Однак проноси виникають здебільшого у важких випадках черевного тифу. Колись вважали типовим при черевному тифі кал, який має вигляд горохового супу. Тепер такі випорожнення спостерігаються досить рідко. О. Ф. Білібін зазначає, що це залежить від харчування хворих (раніше хворим призначали виключно молочну дієту, чого зараз не дотримуються). Досить часті випорожнення свідчать про значне подразнення парасимпатичної іннервації і прискорення перистальтики, а також про поширення запальних змін на лімфатичний солітарнофолікулярний апарат товстого кишечника.
Дуже часті випорожнення, а також зростання метеоризму можуть спричинити на третьому-четвертому тижні хвороби кишкові кровотечі, які виникають внаслідок відшаровування некротичних кірок з порушенням суцільності стінок судин, що йдуть до виразки. Виникненню кишкової кровотечі сприяють також відпливи крові у черевну порожнину в результаті пригнічення черевного нерва, а також знижене зсідання крові, сповільнене утворення тромбів (внаслідок тромбопенії).
Невеликі капілярні кровотечі, які виникають у черевнотифозних хворих, здебільшого проходять непомітно. їх розпізнають лише при лабораторному дослідженні калу на наявність ознак окультної геморагії (реакція з бензидином та ін.). Трохи сильніші кровотечі відразу змінюють картину хвороби. Першою ознакою кишкової кровотечі є збліднення обличчя хворого, спад температури, прискорення пульсу та зникнення дикротії. У хворих, які до того знаходились в непритомному або напівнепритомному стані, несподівано прояснюється свідомість, що створює фальшиве враження, ніби стан здоров’я їх поліпшується. Кал при цьому здебільшого буває рідким, дьогтеподібним (melaena). При рясних кровотечах кров виділяється згустками. М. К. Розенберг зазначає, що найбільш небезпечними є кровотечі із виразок товстої кишки, з гілок а. іlео-coecalis. Дуже рясні кровотечі, особливо тоді, коли поєднуються з іншими явищами загальної інтоксикації, можуть бути смертельними. Частота кровотеч зустрічається у 2—10% випадків. Іноді після кровотечі здоров’я хворого поліпшується.
Але ще небезпечнішою в цьому періоді хвороби є перфорація кишкових виразок, яка спричиняє перитоніт. Це виникає звичайно в кінці третього або на початку четвертого тижня захворювання на черевний тиф. При торпідному, повільному загоєнні виразок перфорація їх може виникнути і пізніше, іноді через 7—8 тижнів від початку захворювання. Проривання трапляються при легких формах черевного тифу (навіть амбулаторній), проте найчастіше вони бувають при тяжких формах. Цьому явищу сприяють зростання метеоризму, прискорення перистальтики з проносами і кишкові геморагії. Виникненню перфорації сприяють також тромбози судин кишкової стінки, що порушує живлення останньої.
Найчастішим місцем проривання є клубова кишка на відстані 25—50 мм від місця переходу її в сліпу.
На відміну від перфорації виразки шлунка, дванадцятипалої кишки та ін. при черевному тифі перфорація і виникаючий внаслідок цього перитоніт не завжди спричиняють картину «гострого живота». Справа в тому, що при досить виразній черевнотифозній інтоксикації, яка значно пригнічує центральну нервову систему, основну ознаку проривання — больовий синдром («багнетний біль») хворі не завжди помічають.
Більшого значення набуває місцеве скорочення м’язів передньої стінки живота. Цей м'язовий захист черевної стінки (defense musculaire) нерідко з’являється ще до перфорації над місцем проривання виразки, Це свідчить про те, що в ділянці стоншеної виразкою стінки кишки виникає місцевий преперфоративний перитоніт. При цьому можна спостерігати також відставання відповідної половини черевної стінки під час акту дихання, а також місцеву ознаку Щоткіна. Лікар повинен своєчасно діагностувати цей перфоративний стан — тоді хірургічне лікування дає високий ефект. Коли вже виникне перфоративний перитоніт з його класичною симптоматикою (зникнення печінкової тупості, дошкоподібне напруження м’язів живота і судорожне скорочення їх при будь-якій спробі пальпації, лейкоцитоз, блювання, гикавка, ціаноз, пригнічення перистальтичних рухів та ін.), тоді оперативне лікування досить часто буває безрезультатним. Як вважає М. А. Мір-Касимов, при оперуванні хворого не пізніше ніж через 4—12 годин після перфорації летальність не буде вищою від 20%; коли ж операцію розпочати через 12 годин, летальність вже досягатиме 67 і навіть 100%.
Перитоніт може виникнути і без перфорації кишкової виразки,, якщо місцевий преперфоративний запальний процес буде поширюватись на всю серозну поверхню. Деякі автори (Маделунг, М. А. Мір-Касимов) описують ще так званий Durchwanderungs peritonitis, який спостерігається при відсутності перфорації тоді, коли мікроорганізми потрапляють до черевної порожнини через змінену запальним процесом стінку кишки. Перитоніт іноді може виникнути при нагноєнні мезентеріальних лімфатичних вузлів, жовчного міхура та при інфарктах селезінки.
Зміни у селезінці, яка збільшується вже в першому періоді хвороби, найбільш чітко проявляються саме в stadium fastigii. Прогресивне збільшення селезінки триває до кінця третього тижня, після чого вона поступово зменшується. При пальпації селезінка переважно малочутлива, край її дещо загострений, консистенція помірно щільна. В тяжких випадках цей орган м’який, болючий. Якщо край селезінки не пощастить пропальпувати, то її збільшення можна визначити перкусією. Однак при наявності більш-менш помітного метеоризму це не завжди вдається зробити.
Болючість селезінки при черевному тифі найчастіше виникає внаслідок інфарктів цього органа; у таких випадках, крім болючості при пальпації, в ділянці селезінки під час глибокого вдиху можна визначити шум від тертя при аускультації. Нагноєння інфарктів може спричинити перитоніт і навіть розрив цього органа (один такий випадок був описаний Хеглером, а Маделунг зібрав 22 таких випадки).
Печінка також часто збільшена. Часом спостерігається незначна жовтяниця, холецистит та холангіт. Холецистит може виникати вже в перші дні, але частіше спостерігається у пізні періоди хвороби; в останньому випадку він проявляється чіткіше. Черевний тиф супроводжується також змінами функціонального стану печінки, зокрема буває позитивною реакція Таката-Ара.
У stadium fastigii та acme спостерігаються типові для черевного тифу зміни у складі білої крові. Невеликий лейкоцитоз, який може розвинутись у першому періоді захворювання, вже наприкінці першого тижня змінюється лейкопенією. В складовій частині білої крові помітне зменшення загальної кількості нейтрофілів, серед яких значний процент становлять паличкоядерні форми, нерідко з токсичною зернистістю протоплазми. Збільшується кількість лімфоцитів. Еозинофіли в гострому періоді, звичайно, зникають або ж не перевищують 0,5—1%. Помітно зменшується кількість тромбоцитів. У складі червоної крові особливих змін при черевному тифі, як правило, не виявляють, за винятком випадків з довготривалим перебігом та після профузних кровотеч, коли виникають анемії.
При дослідженні стернального пунктату на початку хвороби знаходять багато метамієлоцитів, а пізніше — мієлоцитів, іноді виявляють збільшену кількість промієлоцитів. Ці зміни виникають як прояв гальмування дозрівання клітин білої крові. На відміну від периферичної крові в пунктаті кісткового мозку зустрічаються еозинофіли, іноді їх буває досить багато. Спостерігається також збільшена кількість лімфоцитів та плазматичних клітин.
Походження лейкопенії при черевному тифі досить складне. Багато вчених пов’язують лейкопенію з пригнічуючою дією черевнотифозних токсинів на медулярний лейкопоез. Г. Г. Ахмадуліна в умовах експерименту довела, що білковий антиген черевнотифозної цалички має високу лейкопенічну активність.
У нирках звичайно не буває особливих, характерних саме для черевного тифу змін, спостерігається лише невелика альбумінурія, іноді незначна кількість гіалінових циліндрів. Кількість сечі у розпалі хвороби дещо зменшена, колір її темний; при хімічному дослідженні сечі виявляють уробіліноген. Явища гострого геморагічного нефриту трапляються рідко. Коли останній все ж таки виникає, це становить досить загрозливу прогностичну ознаку для хворого (Г. Йохман).
Порівняно рідко спостерігаються остити, остеомієліти, спондиліти (за Грунке, в 2% випадків). Найчастіше уражуються стегна та передпліччя; рідше виникають ураження суглобів, які мають характер гнійного запалення. С. П. Комм в одному випадку гнійного тифозного артриту виділив із гною черевнотифозну паличку.
Період розпалу хвороби (stadium fastigii та acme) звичайно триває 2—3 тижні. Після цього захворювання переходить у третю фазу — фазу зменшення клінічних проявів (stadium decrementi). Температура східцеподібно падає; спочатку, правда, знижується здебільшого вранці, а надвечір значно підвищується. Температурна крива в цей період, який триває біля 5—8 днів, має великі добові коливання: до 3—4° С (так звана амфіболічна фаза температурної кривої). Через деякий час встановлюється нормальна температура. Одночасно із зниженням температури поступово зникають усі хворобливі явища. З’являється нормальний сон, апетит, зникають сухість у ротовій порожнині та наліт з язика; зменшується селезінка, в крові з’являються еозинофіли («рожева веселка видужання»). Збільшується діурез, з організму виділяється внаслідок цього вода, яка затримувалась в тканинах, тому здається, що хворі значно худнуть. Довго ще після повного зникнення гарячки триває загальна кволість, підвищена дратливість. В цьому періоді іноді можуть виникнути деякі ускладнення (холецистити, тромбофлебіти, періостити, пієліти), про які згадувалось вище. При відсутності ускладнень хворий одужує (період реконвалесценції).
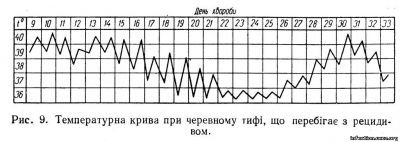
Проте слід пам’ятати, що нерідко через деякий час після певного «світлого» відрізка часу, коли здавалось, що хвороба вже закінчилась, виникають рецидиви хвороби. Хворобливий процес відновлюється і знову повторює всі фази свого розвитку. При тяжких формах хвороби рецидиви виникають частіше, ніж при легких. Вони звичайно з’являються протягом перших двох тижнів після падіння температури (рис. 9).
Проте повороти хвороби можуть спостерігатись і пізніше: через 3—4 тижні і навіть 2 місяці після цілковитого припинення гарячки. Рецидиви можуть бути як одиничними, так і повторними, виникаючи кілька разів один слідом за іншим. Клінічна картина рецидиву загалом повторює всі ознаки, властивості черевного тифу. Розрізняють рецидиви скороченого перебігу, тривалість якого не перевищує 10—13 днів, і триваліших перебігів. При рецидивах знову можуть виділятись із крові збудники хвороби. У кишечнику виникають такі ж зміни, як і при основному процесі: іноді спостерігаються кишкові кровотечі і навіть перфорації. Трапляються випадки черевного тифу з багаторазовими рецидивами, коли хвороба набуває хвилеподібного перебігу значної тривалості — 6—8 місяців і навіть буває до року (випадок, описаний В. Т. Кудряковим). При повторних захворюваннях на черевний тиф рецидиви виникають частіше, ніж при первинних.
Є певні ознаки, які дозволяють передбачити виникнення рецидиву: довготривалий субфебрилітет після закінчення гарячкового періоду, відсутність скорочення селезінки, тахікардія, анеозинофілія та відсутність апетиту в безгарячковому періоді хвороби, зниження фагоцитарної активності лейкоцитів. Жоден з наведених симптомів, узятий окремо, не може бути прогностичною ознакою, лише в сукупності вони допомагають передбачити виникнення рецидиву.
У періоді спаду хвороби кількість комплементу поступово збільшується, і після нормалізації температури його титр досягає норми.
Якщо ж має настати рецидив хвороби, то вже за 2—3 дні до його появи титр комплементу знову падає (В. О. Мацієвський).
На виникнення рецидивів впливають:
а) порушення дієти;
б) передчасне вставання з ліжка;
в) приєднання іншого захворювання;
г) психічні травми;
д) шлунково-кишкові розлади;
е) недостатнє харчування під час хвороби (коли в їжі не вистачає основних харчових інгредієнтів і особливо вітамінів, що призводить до виснаження хворого); є) пізня госпіталізація. За даними М. Будже, при ранній госпіталізації рецидиви виникали в 1%, при пізній — у 13% випадків.
Появу рецидивів деякі вчені (Юргенс та ін.) пояснюють повторним розмноженням черевнотифозних паличок у лімфатичній системі і вторинною їх гематогенною дисемінацією внаслідок послаблення захисних сил організму. Інші вважають, що протягом захворювання виникають зміни в антигенній структурі збудника хвороби, тому імунні тіла, які були вироблені проти збудника в первинному періоді захворювання, позбавлені активності щодо змінених збудників. На думку О. Д. Сперанського та М. Г. Дурмиш’яна, рецидиви черевного тифу є наслідком залишкової реакції, яка склалася в нервовій системі під час черевнотифозного інфекційного процесу. Якщо її підкріплюють неспецифічні подразники, то це спричиняє відповідні рефлекторні реакції, внаслідок чого порушуються бар’єрні функції організму, створюються умови для розмноження мікробів та бактеріемії, і повертаються всі основні прояви хвороби. Таким чином, не поновлення бактеріемії викликає рецидиви, а, навпаки, рецидиви спричиняють бактеріемію (О. Ф. Білібін).
За даними різних авторів, рецидиви бувають від 3 до 20% випадків. При лікуванні антибіотиками (левоміцетин, синтоміцин) рецидиви виникають набагато частіше, ніж у тих хворих, які перебували на симптоматичному лікуванні. Мехті-Заде вважає, що антибіотики не знищують усіх мікробів, частина їх зберігається в лімфатичних вузлах у життєздатному стані і після припинення лікування їх вплив на організм посилюється, внаслідок чого виникають рецидиви хвороби. Є й інші тлумачення цього явища.