Туляремія — гостре зоонозне інфекційне захворювання, яке передається людям від заражених тварин, зокрема гризунів. Клінічно перебігає як гостре інфекційне захворювання з типовим ураженням лімфатичних вузлів.
У 1877 р. А. Депнер і С. Медовщиков спостерігали спалахи особливого чумоподібного захворювання в районі дельти Волги. Воно відрізнялось від чуми легким перебігом і незначною летальністю. Докладний опис його тоді був поданий М. І. Галаніним. Ретроспективно ці захворювання вважають туляремійними. У 1910— 1911 рр. співробітники протичумної лабораторії в Сан-Франціско Г. Мак-Кой та К. Чепін спостерігали серед каліфорнійських ховрашків своєрідну епізоотію. У цих тварин виникали патологоанатомічні зміни, як при чумі, але чумних мікробів у них не виявили. У 1911 р. цим ученим вдалося виділити від ховрашків особливі мікроби, які було названо bacillus tularense. Назва ця походить від округи Туляре (Каліфорнія), де спостерігались згадані епізоотії. Згодом чумоподібні захворювання були помічені і серед людей. Клініку захворювання в людей описав Е. Френсіс у 1921 р. Хворобу було названо туляремією.
Туляремія в СРСР найчастіше спостерігалась у басейнах Волги, Дону, Обі, Уралу, річок Північного Кавказу, у Барабинському степовому районі.
Нам доводилось спостерігати спалах туляремії навіть за Північним Полярним колом, у дельті Печори (В. О. Мацієвський і О. В. Красовський). На Україні спалахи туляремії спостерігались, головним чином, в басейнах Дніпра, Дністра, Прута. Туляремія зустрічається також у більшості країн Західної Європи, Північної Америки, Західної Африки і в Японії.
У справі наукового вивчення туляремії та організації боротьби з нею багато зробили радянські вчені Є. І. Марциновський, Є. Н. Павловський, Б. Н. Страдомський, М. А. Гайський, Л. М. Хатеневер, Б. Я. Ельберт, Г. П. Руднєв.
Етіологія. Збудник туляремії — В. tularense, деякі автори відносять його до роду пастерел. К. А. Дорофеев у 1947 р. запропонував віднести туляремійні бактерії до окремого роду — френсісел (Francisella). Туляремійний мікроб — це нерухома, грамнегативна кокобацила, розміром 0,2—0,8 р. На звичайних живильних середовищах не росте. Елективними середовищами для мікроба є згорнуте жовткове середовище, глюкозо-цистеїновий агар, риб’яча - дріжджовий агар з кров’ю; на всіх цих середовищах ріст збудників туляремії виявляється через 2—3 дні. Мікроб добре витримує низькі температури, висушування, тому він добре зберігається в зерні, на здертих шкірах тварин, у воді. Але високі температури і звичайні дезінфікуючі речовини швидко нищать збудників туляремії.
Епідеміологія. Туляремія — зоонозна інфекція. Резервуаром її є переважно гризуни. Тільки на території СРСР туляремійне зараження було виявлено у 58 видів диких і 9 видів свійських тварин. Найчастіше це водяні щури та ондатри. Епізоотії серед цих гризунів спостерігаються найчастіше під час поводі, коли тварини змушені залишати свої нори і збиратись на невеликих ділянках землі. Від водяних гризунів через ектопаразитів, а також крилатих комах (комарі, гедзі, мухи-жигалки) заражаються лугові та польові гризуни (нориці, польові миші, нерідко — зайці). Більшість з них знаходить собі притулок у стогах та скиртах. Епізоотії від польових гризунів переходять і на хатніх мишей, що створює реальну загрозу зараження людей.
Людина заражається на туляремію різними шляхами: 1) контамінативним — при стиканні з тваринами (полювання на водяного щура або ондатру, обробка шкірок) крізь мікродефекти шкіри, кон’юнктиву очей; 2) аліментарним — при споживанні харчових продуктів та води, інфікованих гризунами; 3) аспіраційним — при вдиханні зараженого пилу під час обмолоту скирт, де перебували заражені гризуни; 4) трансмісивним — через кровосисних членистоногих (комарі, мухи-жигалки, гедзі, блохи).
Залежно від механізму зараження розрізняють чотири типи туляремійних епідемій (за І. І. Йолкіним).
Тип І. Контактні епідемії виникають серед осіб, зайнятих промислами на водяних щурів, ондатр, зайців, серед працівників м’ясокомбінатів, дератизаторіїв, а також осіб, які працюють на косовицях на заболочених луках. Ці епідемії найчастіше бувають у заплавно-долинних місцевостях.
Тип II. Трансмісивні епідемії спостерігаються під час перебування людей у біотопах, типових для членистоногих (кліщів, комарів, гедзів і т. ін.).
Тип III. Водні і харчові епідемії. Водні спалахи туляремії настають при питті води або користуванні нею з інфікованих криниць, баків, ставків і т. п. Відомо, що хворі на туляремію миші відчувають нестерпну спрагу, тому вони масами кидаються до криниць та інших постачальних джерел; багато гризунів тут же гине і потрапляє у воду, інші засмічують її своїми виділеннями. Харчові епідемії бувають при споживанні харчових продуктів, інфікованих виділеннями гризунів.
Тип IV. Аспіраційні епідемії виникають при обмолоті збіжжя зі скирт, пересилці зерна, перебиранні овочів, засмічених гризунами, при перевозці соломи та сіна.
Спалахи І типу спостерігаються переважно навесні під час поводі, II влітку, III — взимку та восени, IV типу — взимку та навесні.
В окремих випадках траплялися зараження лабораторних працівників під час бактеріологічних досліджень.
У західних областях України туляремія найчастіше спостерігається у Ровенській та Волинській областях. Основним джерелом інфекції були водяні щури, польові гризуни, а передавачами — кліщі. Спалахи хвороби виникали найчастіше під час сезонних та польових робіт, іноді внаслідок контакту з гризунами або трансмісивного зараження (О. М. Завадовський, І. В. Сеппі, К. М. Синяк і Н. Г. Єжова).
Від людини до людини туляремія не передається.
Перенесене захворювання залишає після себе стійкий тривалий імунітет. Але цей імунітет не абсолютний, іноді виникають рецидиви навіть через кілька років після перенесеного первинного захворювання. Летальність при туляремії не перевищує 0,5% (Г. П. Руднєв). В США летальність досягає 5—7%. Оскільки людина дуже сприйнятлива до цієї інфекції, то захворюваність на туляремію може набирати великого поширення.
Патогенез і патологічна анатомія. Мікроби туляремії попадають в організм крізь шкіру, . слизові оболонки очей, дихальних шляхів, мигдалики, слизові шлунково-кишкового тракту. Локалізація вхідних воріт має певне значення для формування тієї або іншої клінічної форми хвороби. Від вхідних воріт збудники туляремії просуваються з лімфою до регіонарних лімфатичних вузлів. Тут при фільтрації лімфи, а також завдяки фагоцитарній реакції з боку вузлів вони й затримуються (фаза лімфогенного заносу, за Г. П. Руднєвим). На місці вхідних воріт звичайно ніякої реакції не виникає, лише іноді буває первинна запальна реакція. В регіонарних лімфатичних вузлах мікроби розмножуються, частково гинуть. При цьому звільняються ендотоксичні речовини, які у лімфатичному вузлі спричиняють запальну реакцію з усіма компонентами запального процесу: альтеративним, ексудативним і проліферативним. Останній полягає в утворенні туляремійной гранулеми (А. С. Боброва). Виникає первинний туляремійний лімфаденіт, зрідка — періаденіт, туляремійний бубон. Це вже друга патогенетична фаза туляремії, яку Г. П. Руднєв назвав фазою первинних регіонарно-фокальних і загальних реакцій. Одночасно з утворенням первинного туляремійного бубону відбувається всмоктування токсинів у лімфу і кров, що спричиняє загальну інтоксикацію організму. При цьому виникають гарячка, серцево-судинні розлади, розлади з боку нервової системи, обміну речовин і т. д. З боку інших, нерегіонарних, вузлів іноді виникає запальна реакція на токсинемію з утворенням вторинних бубонів.
Окремі туляремійні мікроби після розмноження в первинних бубонах можуть прориватись у кров’яне русло і гематогенно поширюватись в організмі, метастазуючи в різні органи та тканини, особливо багаті на лімфоїдну тканину (селезінка, печінка, легені, кістковий мозок, інші лімфатичні вузли). Настає третя патогенетична фаза туляремії — фаза гематогенних метастазів і генералізації (Г. П. Руднєв). Внаслідок метастазування туляремійних мікробів у різних органах утворюються некротичні вогнища — гранулеми. Туляремійні гранулеми за своєю будовою нагадують туберкульозні. Вони також некротизуються і розпадаються. В легенях утворюються запальні фокуси, які згодом можуть утворювати пневмонічні вогнища і навіть абсцеси. В деяких випадках у легенях з’являються численні дрібні вогнища некрозу, що нагадують міліарний туберкульоз (В. Г. Молотков). Одночасно уражуються трахеобронхіальні і бронхопульмональні лімфатичні вузли. Некротичні вогнища утворюються також у селезінці, печінці та інших органах. Всі ці некротичні і гранулематозні процеси складають четверту патогенетичну фазу туляремії — фазу вторинної багатовогнищевості. З вогнищ збудники або їх токсини можуть повторно прориватися у кров і спричиняти сенсибілізацію організму («фаза реактивноалергічних змін»). Все це зближує патогенез туляремії з патогенезом інших септичних та септикопіємічних захворювань.
Згодом настає остання фаза — фаза зворотного метаморфозу і видужання. В організмі зростають імунобіологічні реакції: посилюється фагоцитоз, накопичуються імунні тіла. Запальні вогнища розсмоктуються.
Патоморфологічні зміни при туляремії характеризуються утворенням майже у всіх внутрішніх органах некротичних вогнищ, які своєю будовою нагадують туберкульоми. Селезінка збільшена, в ній багато гранулем, і вона подібна до септичної. У печінці гранулем дещо менше; вони виявляють схильність до казеозного переродження; крім того, в печінці виявляють явища застою, жирової дегенерації. Численні вузлики, нерідко з нагноєнням, бувають також у лімфатичних вузлах. З боку серця виникають дистрофічні зміни в міокарді, розрощення міжм’язової сполучної тканини. Дистрофічні і дегенеративні зміни спостерігаються також у нирках. У легенях виявляються уражені лімфатичні вузли, в бронхах та легеневій тканині — численні гранулеми з явищами некробіозу та казеозу. На розтині такі легені нерідко схожі з легенями при туберкульозі. Крім первинних легеневих змін, при туляремії можуть виникнути і вторинні пневмонії. В плевральних порожнинах іноді буває ексудат, часом — геморагічний. У кишечнику можуть спостерігатись явища ураження пейерових бляшок і мезентеріальних вузлів.
Туляремія, отже, являє собою не тільки септичне, чумоподібне, але й, зважаючи на патоморфологічні зміни, туберкульозоподібне захворювання (Г. П. Руднєв, А. С. Боброва, В. Г. Молотков).
Клініка. Інкубаційний період при туляремії триває в середньому 2—7 днів. Клінічний перебіг характеризується поліморфізмом. За тривалістю перебігу розрізняють гостру, затяжну та рецидіївуючу форми туляремії; за тяжкістю — легку, середньотяжку та тяжку форми. За локалізацією патологічного процесу виділяють такі форми хвороби.
А. Форми туляремії з зовнішньо виявленими ураженнями шкіри, слизової оболонки і лімфатичних вузлів: 1) бубонна; 2) виразково-бубонна, 3) очна, 4) ангінозно-бубонна, 5) з іншими зовнішньовиявленими локалізаціями.
Б. Форми туляремії з переважним ураженням внутрішніх органів: 1) дихальних шляхів, 2) шлунково-кишкового тракту і 3) інших внутрішніх органів.
Увесь перебіг хвороби схематично поділяють на три періоди: 1) початковий, 2) розпал хвороби і 3) період видужання (Г, П. Руднєв).
Перший період хвороби характеризується гострим початком з ознобом і швидким підвищенням температури до 38,5—39,5° С. Хворі скаржаться на головний біль, втрату апетиту, запаморочення, м’язові болі (у попереку, литках), загальну розбитість. Порушується сон, виникає інтенсивна пітливість. Іноді спостерігаються носові кровотечі, блювання, в тяжких випадках — марення, втрата свідомості. При об’єктивному огляді хворих впадає в очі багряно-червоний колір обличчя, гіперемія кон’юнктиви склер. Досить часто з’являється сухий кашель. При аускультації легенів виявляють жорстке дихання і одиничні сухі хрипи. Це зв’язано з тим, що навіть при нелегеневих формах туляремії виникають запальні зміни торакобронхіальних і бронхопульмональних лімфатичних вузлів. З боку серцево-судинної системи визначаються ослаблення серцевих тонів, тахікардія, лабільність пульсу. Початковий перебіг туляремії в основному триває біля 2—3 днів. Далі клінічні прояви хвороби виявляються по-різному, залежно від тієї або іншої форми туляремії.
В періоді розпалу хвороби серед симптомів, спільних для всіх її форм, спостерігаються з 3 по 26-й день захворювання вторинні шкірні висипи (А. Н. Беринська). Ці висипи найчастіше мають характер еритеми (дрібнокрапчастої, скарлатиноподібної, іноді — ексудативної, поліморфної), бувають також везикульозні, розеоло подібні елементи. Висип, особливо у другій половині хвороби, може локалізуватися симетрично, утворюючи фігури «рукавиць», «гетрів», «коміра», «маски» і т. ін. Після зникнення висипів шкіра лущиться, нерідко пластівцями, як при скарлатині.
З боку нервової системи спостерігаються переважно вегетативні розлади: пітливість, акроціаноз, гіпотонія. Зрідка виникають ураження центральної нервової системи — менінгоенцефаліт.
В початковому періоді туляремії гематологічні зміни характеризуються нормальним або помірно збільшеним лейкоцитозом і трохи прискореною РОЕ. У періоді розпалу хвороби, навпаки, з’являються лейкопенія, помірний лімфо- і моноцитоз. У цьому періоді досить часто ми спостерігали позитивну формолову реакцію з сироваткою крові (В. О. Маціенський та О. В. Красовський).
При бубонній формі туляремії вже в перший день захворювання з’являється біль у ділянці лімфатичних вузлів, реґіонарних до місця інокуляції збудників.
На 2—3-й день настає збільшення і болючість реґіонарних лімфатичних вузлів.
При контактних епідеміях, особливо зв’язаних з промислом на тварин (водяні щурі, ондатри, зайці), звичайно утворюються аксилярні, при зараженні через рот — шийні та підщелепні та інші бубони.
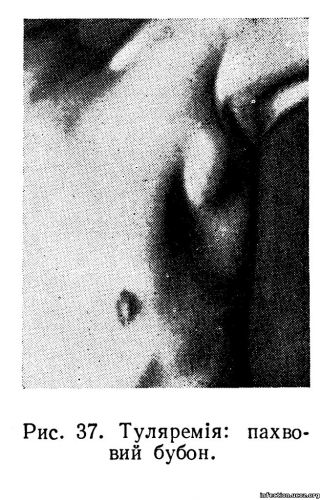
Розрізняють первинні і вторинні бубони. Первинні бубони виникають під час лімфогенного заносу, і локалізація їх залежить від вхідних воріт інфекції. Вторинні бубони виникають гематогенно і можуть локалізуватися в різних місцях, незалежно від воріт інфекції. Бубони бувають різних розмірів — від дрібного горіха до курячого яйця і навіть більші (рис. 37). Звичайно запальним процесом охоплюється ціла група лімфатичних вузлів даної ділянки.
В періоді розпалу хвороби спостерігається прискорення пульсу, гіпотонія досягає значних розмірів (максимальний тиск 85— 75 мм рт. ст.).
Гарячка при бубонній формі здебільшого триває 2 тижні, іноді 20, а часом і З0 днів (ремітуюча, хвилеподібна).
У періоді видужання при бубонній формі туляремії температура нормалізується або набирає субфебрильного характеру. Настає зворотний розвиток бубонів. У 50% випадків вони нагноюються, особливо тоді, коли було пізно розпочато або недостатній час тривало лікування. Шкіра над бубоном червоніє, визначається флуктуація. На шкірі з’являються окремі острівці, крізь які виділяються краплини гною. Згодом ці острівці зливаються один з одним, бубон проривається і з нього виділяється густий білий, сметано подібний гній, без певного запаху. При цьому утворюється нориця, яка довго не загоюється. Дефект шкіри може поширюватись по периферії, утворюється виразка. Загоєння її триває довго, іноді місяцями, після чого залишається спотворюючий рубець.
При виразково-бубонній формі туляремії на місці воріт інфекції з’являється червона пляма з різко окресленими контурами. Вона швидко перетворюється в щільну опуклу червону папулу, на верхівці якої виникає спочатку везикула, а згодом — пустула з серозним або гнійним вмістом. Одночасно збільшується і стає болючим реґіонарний лімфатичний вузол — утворюється бубон.
Пустула швидко лопається і стає виразкою круглої або овальної форми, біля 2 см у діаметрі, з валикоподібними краями. Колір виразки червоний або рожевий. Секрет виразки серозно-гнійний або гнійний, болючість невелика.
Виразка загоюється досить повільно (15—45 днів), після чого утворюється струп, який має вигляд «кокарди» (Б. М. Страдомський), а пізніше виникає пігментований рубець. Виразки утворюються звичайно на відкритих частинах тіла (передпліччя, кисті, шия, обличчя).
Очна (очно-бубонна) форма туляремії виникає при попаданні збудників через слизові очей. Згідно з даними Г. П. Руднєва, ця форма трапляється не більше як у 1—2% випадків. Одночасно з запальними явищами (гарячка, головний біль, загальне нездужання настає припухання повік, різкий кон’юнктивіт, іноді фолікулярні гіперплазії на кон’юнктивах ураженого ока, розвивається регіонарний лімфаденіт (привушних, рідше передньошийних або підщелепних лімфатичних вузлів).
Іноді кон’юнктивіт при цій формі туляремії нагадує так званий «кон’юнктивіт Паріно». У деяких випадках ураження очей може закінчитись втратою зору. Очна форма туляремії перебігає за час від 20 днів до 3 місяців і більше (Л. М. Хатеневер,Т. П. Руднєв).
Б. М. Страдомський описав уперше ангінозно-бубонну форму туляремії. Вона виникає при пероральному зараженні (з водою або інфікованими продуктами) і характеризується появою болю при ковтанні, почервонінням і набряканням мигдаликів (частіше на одному боці). Трохи пізніше на мигдалику утворюється наліт: острівчастий, нерідко — плівчастий, сірого або білувато-сірого кольору. Одночасно також збільшуються регіонарні (передньо-шийні, підщелепні) лімфатичні вузли. Ми спостерігали випадки таких форм туляремії в дітей, коли клінічно без відповідних лабораторних та шкірних діагностичних засобів дослідження не можна було віддиференціювати це захворювання від дифтерії.
При туляремії з переважним ураженням дихальних шляхів (легенева, або торакальна, форма, за Г. П. Руднєвим та А. А. Вольферц) розрізняють первинну легеневу форму, яка виникає при аспіраційному зараженні, і вторинну легеневу форму, яка виникає метастатичним шляхом як ускладнення будь-якої іншої форми туляремії. Вторинна легенева форма може виникати при гематогенному метастазі збудників туляремії в легеневу паренхіму (альвеолярно-метастатичний варіант), а також при лімфогенному занесенні туляремійних мікробів у бронхопульмональні; лімфатичні вузли з наступним поширенням їх на легеневу паренхіму — бронхоаденічний варіант. Первинна легенева форма туляремії характеризується або первинним ураженням великих бронхів (бронхітний варіант), або ураженням також легеневої паренхіми (бронхопневмонічний варіант, за Г. П. Руднєвим).
Клінічно легенева форма туляремії перебігає по-різному. При бронхітному варіанті бувають явища трахеїту та бронхіту або їх комбінації. Такі форми туляремії іноді нагадують грип. Бронхопневмонічний варіант (туляремійна пневмонія) характеризується млявим і тривалим перебігом (триває 1—2 і більше місяців). При об’єктивному обстеженні хворих виявляють сухі, а також вологі хрипи (дрібнопухирчасті). Нерідко при глибокому розміщенні пневмонічних вогнищ фізикальні зміни у легенях можуть не виявлятись. Пневмонічні процеси при туляремії бувають вогнищеві, іноді сегментарні, лобарні, рідше дисеміновані. Здебільшого спостерігаються двобічні ураження легенів. За клінічним перебігом ці процеси іноді нагадують туберкульозні.
При рентгенологічному дослідженні виявляють грубі тіні периваскулярних і перибронхітних змін у прикореневій ділянці (А. Є. Прозоров). На відміну від туберкульозу при туляремії відсутні перигілюсні інфільтрати. Тіні збільшених лімфатичних вузлів за 2—3 місяці звичайно зникають, що також не типове для туберкульозного процесу, при якому ці зміни спостерігаються довше.
Іноді при легеневій формі туляремії виникають ускладнення: абсцеси, гангрени, інтерлобіти, сухі та ексудативні плеврити. Нам доводилось спостерігати випадок туляремійного геморагічного випітного плевриту в літньої жінки, клініка якого нагадувала рак плеври.
На відміну від легеневих форм чуми при легеневих формах туляремії інфекція крапельним шляхом від хворої до здорової людини не передається.
При шлунково-кишковій, або абдомінальній (Г. П. Руднєв, Є. Д. Полумордвінова), формі туляремії спостерігається біль у животі, часом досить інтенсивний, що може стати приводом для направлення хворих на хірургічне лікування. Іноді вдається промацати збільшені мезентеріальні вузли — основний анатомічний субстрат при цій формі туляремії. Виникають також гарячка, озноби, іноді нудота та блювання, збільшується метеоризм, часом бувають закрепи. Нагноєння мезентеріальних вузлів з наступним перитонітом спостерігається дуже рідко (А. Н. Беринська); з подібним випадком нам довелося зіткнутись лише один раз.
Шлунково-кишкова форма туляремії виникає, головним чином, при аліментарному зараженні.
Г. П. Руднєв розглядає так звану генералізовану форму туляремії, яка характеризується загальними явищами хвороби і не спричиняє будь-яких відчутних локальних змін. При цій формі буває гарячка, загальна інтоксикація, навіть з маренням і втратою свідомості, головний біль, різка адинамія і м’язові болі, а також різні висипи з наступним лущенням шкіри. Селезінка звичайно збільшена.
Туляремія іноді стає затяжною (затяжна форма), а також може рецидиву вати. Рецидиви настають через 3—5 тижнів (ранні рецидиви) або й набагато пізніше — через кілька місяців і навіть років (пізні рецидиви). Н. М. Недосугов спостерігав випадок бубонної форми туляремії з рецидивом через 3 роки, а Г. П. Руднєв — навіть через 6—7 років. Найчастіше рецидивує бубонна форма туляремії, причому на місці колишнього бубону, а часом і поблизу нього виникають нові бубони. Під час рецидиву гарячки може не бути або буває тривалий субфебрилітет.
Г. П. Руднєв вважає, що рецидиви виникають при тривалому перебуванні туляремійних мікробів в організмі, опірність якого знижена або змінена.
Крім розглядуваної хронічної рецидивуючої форми, спостерігаються і так звані первинно-хронічні форми туляремії (Л. К. Коровицький та І. Р. Дробинський). Вони характеризуються тривалою горячкою (понад 3 місяці) і млявим тривалим розвитком бубонів.
У вакцинованих туляремія може перебігати легко, атипово.
Прогноз при туляремії звичайно сприятливий. Летальні випадки спостерігаються лише при легеневих та абдомінальних формах хвороби.
Лабораторна діагностика. Бактеріологічна діагностика, тобто виділення від хворого культури збудника, доступна лише спеціально устаткованим лабораторіям, і тому вона застосовується досить обмежено, головним чином для науково-дослідних потреб, а також у неясних випадках. Для цього заражають лабораторних тварин кров’ю, пунктатами з бубонів, виділенням шкірних виразок, кон’юнктив, нальотами з мигдаликів, мокротинням і т. ін. Кров впорскують підшкірно або інтраперитонеально (0,5—1 мл) морській свинці інший матеріал у кількості 0,3—0,5 мл вводять підшкірно морській свинці або білим мишам. Заражена тварина гине через 3 - 20 днів або її забивають через 8—10 днів. З внутрішніх органів тварини (селезінка, печінка) готують мазки і забарвлюють протягом 2 годин за Романовським; крім того, матеріал з цих органів сіють на живильні середовища (згорнуте жовткове середовище риб’ячо-глюкозо-цистиновий агар).
Більш поширена і доступна шкірно-алергічна діагностика туляремії. Для цього впорскують хворій людині підшкірно в передпліччя 0,1 мл тулярину (антиген, що містить 100 млн. м. т. збудників туляремії, вбитих нагріванням). У позитивному випадку через добу на місці впорскування виникає почервоніння з припухлістю розміром від 0,5 до 3—4 см і більше. Іноді позитивна реакція з’являється вже через 6—10 годин після введення тулярину Щоб чіткіше і швидше виявити результати шкірно-алергічної проби, і. Г.П. Руднєв радить під час дослідження тимчасово створювати застій крові (джгутом або перехватом вище ліктьового згину). В позитивних випадках на місці введення тулярину виступають три зони: в центрі— папула, на її периферії — овальний інфільтрат і далі — почервоніння. У деяких хворих останньої зони може не бути («біла проба», за Г. П. Руднєвим).
Користуються також нашкірною туляриновою пробою, для цього тулярин, що містить 2 млрд. м. т. в 1 мл, наносять на скарифіковану шкіру (насічки повинні бути завдовжки 8—10 мм). Краще робити дві насічки на відстані 4—5 см одна від одної. Реакцію перевіряють через 48 годин. У позитивних випадках іноді вже через 24 години з’являються набряк І почервоніння на місці інокуляції тулярину.
Шкірні діагностичні проби в більшості хворих стають позитивними з 3—5-го дня захворювання. Позитивна реакція зберігається в перехворілих на туляремію, а також у вакцинованих протягом кількох років.
Досить поширеним методом лабораторної діагностики туляремії є сироваткова реакція аглютинації. Вона стає позитивною звичайно з другого тижня захворювання, а в окремих випадках раніше. За діагностичний вважають титр аглютинінів не нижче 1 : 100, але його зростання обов’язково треба вивчати. На четвертому тижні і пізніше титр аглютинінів нерідко досягає 1 :400, 1 : 800, рідко — вище. З восьмого тижня титр поступово знижується, а через 6—12 місяців стає 1 : 40—1 :20 і на цій висоті може зберігатись протягом кількох років.
Можна користуватись також прискореним методом серологічної діагностики, так званою кров’янокрапельною реакцією Тихомирова Хатеневера. До краплі крові хворого на предметному склі додають краплю дистильованої води і краплю звичайного туляремійного діагностикуму. В позитивних випадках у краплі з’являється аглютинація.
Менш поширені інші серологічні методи діагностики туляремії: реакція гемаглютинації сенсибілізованих туляремійними антигенами еритроцитів тварин та людей, реакція зв’язування комплементу, реакція преципітації і опсонофагоцитарна реакція.
Треба пам’ятати, що як шкірна проба, так і серологічні реакції з туляремійними антигенами можуть бути позитивними при деяких інших захворюваннях, зокрема при бруцельозі. Виняток становить реакція гемаглютинації, яка при бруцельозі буває негативною (Александер, Райт і Фейнберг). Реакція гемаглютинації дає високий титр на 11-й день хвороби (Чаркер).