Правець був відомий ще Гіппократові та іншим стародавнім лікарям, які зазначали, що це захворювання виникає при травмах, абортах, пологах тощо. М. І. Пирогов уперше висловив думку про інфекційне походження цього захворювання.
Етіологія. Збудник правця — Clostridium (Plectridium) tetani — був відкритий у 1884 р. німецьким ученим А. Ніколайєром і майже одночасно і незалежно від нього російським лікарем-хірургом Монастирським. У чистій культурі збудник був виділений у 1889 р. японським ученим Кітазато. Це тонка паличка, від 2 до 4 u завдовжки та 0,3—0,6 u завширшки. Тіло палички оточене з усіх боків джгутиками (перитрих), завдяки чому вона рухлива. За Грамом не забарвлюється. В культурах втрачає джгутики. Утворює кінцеву спору і набирає вигляду барабанної палички або булави. Вегетативні форми палички малостійкі, швидко гинуть при кип’ятінні. Збудник правця — облігатний анаероб, може проростати і розмножуватись, головним чином, у роздавлених та некротизованих тканинах, в яких життєдіяльність знижена і легко створюються анаеробні умови.
Спори правцевої палички дуже стійкі. Протягом багатьох років вони можуть зберігатись у висушеному стані, не втрачаючи здатності проростати. При кип’ятінні спори гинуть за час від 40 хвилин до 3 годин. 5% розчин лізолу, 0,1% сулема знищують їх лише через 5—12 годин.
Паличка добре розкладає поживні білкові речовини, тому культуру іі пахнуть паленим рогом. У культурах вона розкладає креатинін, гемоглобін, білки та цукор.
Найважливіша властивість правцевої палички — здатність утворювати сильний токсин. Він був відкритий вперше Фабером і докладно вивчений Берінгом і Ру. Цей токсин е однією з наисильніших бактеріальних отрут. В 1 мм3 правцевого токсину міститься 1—100 млн. летальних доз для мишей. За даними Пілемера та Уортмана, летальна доза для миші дорівнює 0,000013 y.
Токсин складається з кількох компонентів, серед яких найбільше значення мають тетанолізин і тетйноспазмін. Перший спричиняє лізис еритроцитів, другий є чинником виникнення судорог. Крім того, в складі токсину є протеолітичні ферменти. Правцевий токсин після тривалої обробки розчином формаліну перетворюється в анатоксин, який втрачає отруйні, але зберігає антигенні властивості.
Розрізняють понад 10 серологічних типів правцевої палички, які мають різну антигенну будову, але всі вони утворюють однорідний токсин.
Правцеву паличку вирощують на спеціальних середовищах, найчастіше на середовищі Теллока, яке складається з бульйону з мороженого несвіжого м’яса з трипсином та кролячою ниркою. Можна користуватись також середовищами Гата (0,5% цукровий телячий бульйон з доданою до нього залізною тирсою) і Кіта-Тароці.
Зростанню правцевої палички сприяють деякі інші мікроби (стафілокок, протей, сінна паличка), що можуть разом з нею попасти в рану. Ці мікроби — представники аеробної флори, вони поглинають кисень у порожнині рани і, отже, створюють необхідні для розвитку правцевої палички анаеробні умови. Крім того, обтяження правця, зокрема стафілококовою інфекцією, імовірно зв’язане із взаємодією тетанолізину правцевої палички і гемотоксинів стафілокока (О. А. Кириленко).
Епідеміологія. Збудник правця є сапрофітом кишечника багатьох тварин, особливо коней і рогатої худоби. Отже, свійські тварини є найпоширенішим джерелом правцевої інфекції в природі. Ці тварини виділяють із своїми фекаліями правцеві палички. В забрудненому тваринними «випорожненнями грунті палички утворюють спори, які довго зберігаються і разом з травою можуть потрапляти в кишечники інших тварин. Правцеві спори найчастіше знаходяться на городах, пасовиськах, у стайнях, хлівах. Вони бувають у земляній долівці сільських хат, особливо у вимащеній тваринним гноєм. їх можна виявити також у пилу. З ним ці спори потрапляють на одяг, шкіру людини, різні побутові речі і навіть на медичні інструменти. Захворювання настає тільки при попаданні збудника та його токсину в організм людини, куди він може проникнути крізь ушкоджену шкіру та зовнішні слизові оболонки, нерідко навіть крізь незначні ушкодження (потертість ніг, дрібні рани підошов і п’ят від цвяха у взутті, скалки дерева, соняшникової луски тощо). Найчастіше правець виникає при великих ушкодженнях, які призводять до змертвіння . тканин, при наявності в рані сторонніх тіл (кулі, артилерійські осколки, шматки землі, дерева). Все це спричиняє порушення кровообігу в рані, стан гіпоксії і анаеробіозу, тобто створює сприятливі для правцевої інфекції умови.
Особливого поширення правець набирає під час війни. У першу світову війну кількість захворювань на правець в різних арміях досягала від 2 до 8,8 на 1000 поранених. Пізніше завдяки широкому застосуванню пасивної, а згодом і активної імунізації проти правця, хірургічній обробці ран кількість таких випадків набагато зменшилась. Під час Великої Вітчизняної війни захворюваність на правець у Радянській Армії не перевищувала 0,6—0 7 на 1000 поранених, захворювали, головним чином, особи, яким з різних причин не було зроблено активної імунізації. В мирні часи захворювання на правець найчастіше зустрічається серед осіб зайнятих у сільському господарстві. Правець може настати після підпільних (кримінальних) абортів і в породіль та новонароджених, якщо пологи відбуваються в антисанітарних умовах траплялися також випадки післяопераційного правця: спори мікроба нерідко виявлялись у кетгуті, іноді на підлогах хірургічних відділень лікарень, у гіпсі. Найчастіше це захворювання виникає після повторних хірургічних втручань. Летальність при правці досить висока.
Патогенез і патологічна анатомія. Після проростання спори у глибині рани утворюється паличка, яка продукує токсин. Одна з його фракцій — тетанолізин — пригнічує фагоцитоз, що сприяє безперешкодному росту паличок і продукуванню ними великої кількості токсину. Вегетативні форми правцевої палички рідко поширюються по організму, а звичайно перебувають поблизу воріт інфекції, іноді проходять до реґіонарних лімфатичних вузлів. Токсин же всмоктується в організм, поширюючись у ньому і уражуючи, головним чином, нервову систему. Отже, правець є інфекцією «локалізованою щодо збудника і генералізованою щодо токсикозу»
Правцевий токсин просувається по рухових волокнах периферичних нервів, а також по лімфатичних і кровоносних шляхах у спинний і довгастий мозок. У цих відділах нервової системи тою син усуває гальмівний вплив з вставних нейронів полісинаптичних рефлекторних дуг на мотонейрони. Імовірно, що цей вплив токсину здійснюється через ретикулярну формацію стволової час тини мозку. Внаслідок цього усуваються всі види гальмуванні які в нормі здійснюються відповідними групами нейронів полісинаптич них рефлекторних дуг на мотонейрони і порушується іх фізіологічна кореляція. Імпульси збудження, які постійно виникають v мотонеиронах, при правці не координуються і тому безперервно поступають на периферію до м’язів крізь нервово-м’зові синапси, пропускна здатність яких при цій хворобі підвищується наслідок чого рефлекторна збудливість м’язів значно підвищується і виникають рефлекторні і тонічні судороги.
При правці рефлекторні та тонічні судороги виникають також внаслідок посиленої еферентної імпульсаци, зв’язаної з неспецифічними подразненнями (світлові, звукові тощо), ці я на які реалізується центральною нервовою системою хворих . Токсин також гальмує активність холінестерази, посилюється утворення ацетилхоліну. Судороги спричиняють ацидоз, гіпоксію і гіперкапнію.
Отже, при правці, під впливом токсину, виникають не анатомічні а функціональні зміни з боку центральної нервової системи. Для виникнення правця певне значення має тканинне середовищ де проростають спори правцевої палички. Зокрема, в ушкодженій м’язовій тканині виникають особливі біохімічні зміни, внаслідок чого створюються місцеві сприятливі умови для проростання і розмноження паличок та виділення ними токсину. Ці біохімічні зміни можуть впливати і на активність та силу самого токсину.
Інфікуюча доза токсину навряд чи відіграє вирішальну роль у виникненні і розвитку захворювання. Тому і етіотропна терапія—введення антитоксичної сироватки з метою нейтралізації токсину - не завжди дає лікувальний ефект. Навіть усунення збудника з воріт інфекції за допомогою хірургічної обробки ран і навіть ранньої ампутації кінцівок не завжди запобігає виникненню захворювання на правець.
При правці виникає порушення дихання внаслідок тонічних і клонічних судорог дихальної мускулатури, а також порушення прохідності дихальних шляхів, зменшення дихальної поверхні легеневої тканини, порушення транспортування газів нейрогуморальної регуляції легеневого і тканинного дихання. Можуть утворитись дві форми дихальної недостатності: 1) гостра, що виникає під час судорог, які охоплюють дихальну мускулатуру і 2) хронічна, яка поволі зростає з підвищенням м’язового тонусу, що обумовлюється судорогами.
Можуть виникати аспіраційні або гшостатичні пневмонії. Нерідко настає гостра серцево-судинна недостатність (колапс, синкопе, тромбоемболія легеневої артерії). Під час інтенсивних приступів судорог можуть виникнути переломи кісток, розриви м’язів , іноді з профузними кровотечами.
На розтині трупів людей, які померли від правця, звичайно не знаходять якихось типових, особливих для даної інфекції патоморфологічних змін, якщо не рахувати дуже виразного задубіння трупа. Нерідко спостерігаються зміни, які свідчать про те, що смерть настала від асфіксії (дрібні крововиливи, набряк легенів, рідка темна кров, гіперемія та набряк мозку), а також пневмонічні вогнища.
Летальність при правці коливається в межах 22-50%.
Клініка. Інкубаційний період при правці триває від 1-2 до 14 днів. Але трапляється, що захворювання виявляється через кілька місяців і навіть років після поранення. Це спостерігається після оперативного вилучення куль та осколків, що залишилися від давніх вогнепальних поранень, вилучення секвестрів, після ударів в ділянці рубців від колишніх ран. Подібні випадки не завжди слід тлумачити як правець з тривалим інкубаційним періодом; можливо, їх доцільно розцінювати як загострення латентного правця.
Численні спостереження вказують на те, що від тривалості інкубаційного періоду залежить тяжкість перебігу та прогноз захворювання. Давно було помічено, що, коли інкубаційний період триває менше 7 днів, тоді прогноз захворювання досить несприятливий; при тривалості цього періоду понад 7 днів прогноз здебільшого сприятливий.
На початку захворювання можуть спостерігатися продромальні явища: тягнучі болі в ділянці рани, безсоння, дратливість, головний біль.
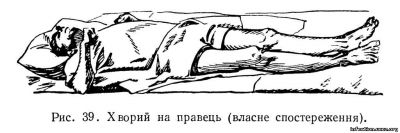
Однією з перших ознак захворювання є порушення роботи жувальних м’язів. Іноді це виникає цілком несподівано для самого хворого. Він помічає, що не може як слід розкрити рота: настає так званий тризм. Останній може досягати різних ступенів — від невеликого обмеження розкривання нижньої щелепи до повного стискування зубів. М. К. Розенберг зазначає, що чим інтенсивніше виявлений тризм, тим несприятливіший прогноз. Сухожилкові рефлекси стають дуже підвищеними. Досить швидко після того виникають тонічні судороги м’язів обличчя і потилиці. В хворого зморщується лоб, піднімаються брови, скорочуються ni. quadratus labii superior, ш. risorius, m. mentalis, внаслідок чого риси обличчя перекривлюються в усміхнуту гримасу (risus sardonicus). Настає зведення потиличних м’язів — голова закидається назад. Далі тонічні судороги охоплюють м язи спини, черевної стінки та кінцівок. Хребет вигинається назад у півдугу — виникає лордоз. Хворий лежить у ліжку, торкаючись до його поверхні лише потилицею сідницею та п’ятами, так що під поперекову ділянку можна зовсім вільно просунути руку (opistotonus). Внаслідок тонічних судорог розгиначів та привідних м’язів черевна стінка дуже напружена (як дошка), ноги витягнуті, зведені, ступні та пальці опущені донизу (рис. 39).
Зведення м’язів посилюється приступами судорог. Спочатку ці приступи бувають нетривалими, від кількох секунд до 1 хвилини і повторюються кілька разів на день, далі вони стають частішими і більш тривалими, повторюються кілька разів на годину і навіть щохвилини (status tetanicus). При кожному приступі хворі звиваються в ліжку, хапаючись руками за ліжко іноді з такою силою, що воно гнеться. Риси обличчя ще дужче перекривлюються, повіки щільно змикаються, зуби скрегочуть, напружені суглоби хрустять, гортань випинається, обличчя синіє. Черевна стінка внаслідок надзвичайного скорочення м’язів черевного преса стає човноподібною і твердою, як дошка, від чого тулуб іноді нахиляється вперед (emprostotonus) або згинається набік (плевротонус). Будь-які зовнішні подразники (світлові, звукові, доторкання до тіла), а також внутрішні (акт дефекації, сечовипускання, кашель) спричиняють приступ судорог. Під час останнього хворі дуже потіють. Нерідко виникають судороги глоткових м язів. Внаслідок рясного потіння хворі скаржаться на спрагу, але напоїти або нагодувати їх через тризм та судороги глоткової мускулатури дуже важко. Іноді настають судороги міжреберних м язів, діафрагми та голосової щілини, що може спричинити смерть від асфіксії. При судорогах діафрагми виникає біль та витягнення м’язів під мечовидним паростком, а над нижнім краєм печінкової тупості визначається тимпаніт. Це досить загрозлива ознака.
Під час приступу судорог хворі стогнуть, плачуть, дуже страждають від болючих скорочень м’язів. Хворі говорять, пщ відчувають, начебто їм встромили в тіло безліч голок та ще й одночасно щось душить за горло.
Свідомість у хворих звичайно зберігається, затьмарення п виникає тільки перед летальним кінцем. Температурна реакція нетипова. Найчастіше буває субфебрилітет, але в термінальних випадках температура іноді дуже висока, гіперпіретична (42-43 С і вище); ця підвищена температура може деякий час тривати і після смерті. І. В. Давидовський таке явище пояснює тим, що судорожне скорочення м’язів збільшує теплопродукцію, а тепло з м’язів до поверхні тіла переходить повільно.
Тривалість хвороби буває різною. Гіппократ у свій час зазначав, що, коли хвороба триватиме понад 7 днів, прогноз буде сприятливим. Справді, смерть при правці настає звичайно не пізніше 6-го дня від початку захворювання, і хворі, що переживуть цей час, здебільшого виживають. У випадках одужання хвороба перебігає від 2—3 тижнів до 2—3 місяців. Поступово відновлюється сон, перерви між приступами судорог збільшуються, тривалість самого приступу скорочується, зменшується тризм, послаблюється тонічне скорочення м’язів. Найдовше триває напруження черевного преса і підвищення сухожилкових рефлексів.
Крім цієї, типової, можуть виникати атипові форми правця.
До доброякісних форм хвороби належить місцевий правець. Він починається з напруження м’язів ушкодженої частини, після чого виникають судороги, які обмежуються тільки окремими м’язовими групами, наприклад м’язами черевного преса. До місцевого треба віднести лицевий правець (tetanus facialis) Розе. При ньому виникає біль та напруження жувальних м’язів на ушкодженій половині, особливо під час жування, розмови; при цьому язик може защемитись зубами. Далі з’являються судорожні скорочення шийних м’язів, знов-таки на ушкодженій половині, що спричиняє стан torticollis (кривошиї). На ушкодженому боці порушуються смак, слиновиділення, підвищується потовиділення, іноді паралізується лицевий нерв.
До злоякісних форм належить так званий церебральний правець, що виникає після поранення голови або обличчя. При цій формі поруч із загальними судорогами м’язів тулуба з’являються судороги глотки, може настати парез і навіть параліч ковтання, втрата мови, параліч блукаючого нерва з задишкою і брадикардією, виникає марення, галюцинації. Така форма хвороби іноді нагадує сказ.
Блискавична форма правця, що виникає після короткого інкубаційного періоду, характеризується швидкою появою приступів судорог всіх м’язів; ці приступи йдуть один за одним (status tetanicus). Далі настає параліч серця, асфіксія. Ця форма закінчується летально за 1—2 дні.
У деяких випадках правець набирає хронічного перебігу. Захворювання розвивається повільно, з нечастими, переважно місцевими судорожними скороченнями м’язів. Хвороба може тривати кілька тижнів або й місяців і звичайно закінчується видужанням хворого.
Правець новонароджених (tetanus neonatorum) клінічно мало чим відрізняється від правця дорослих (Жоллі). Однією з ранніх ознак хвороби є защемлення яснами соска матері при спробі ссати грудь. Далі немовлята зовсім відмовляються від груді, в них скоро виникає асфіксія від спазму ч голосової щілини. Іноді розвивається парентеральна диспепсія, пневмонії. Летальність дуже висока. Проте можуть бути випадки місцевого правця немовлят з абортивним перебігом.
У деяких випадках через кілька тижнів і навіть місяців після видужання прояви хвороби відновлюються (рецидивуючий правець). Рецидив правця виникає тоді, коли інфіковане стороннє тіло довго перебуває в тканинах людини і в кров потрапляють нові порції токсину; однак рецидив може настати і внаслідок реінфекції. Рецидиви можливі тому, що перенесений правець не лишає стійкого імунітету.
Залишкові явища після перенесеного правця і ускладнення.
Після перенесеного правця можуть залишатись: клонічні та спазматичні скорочення м’язів (що довго спостерігаються, особливо від електроподразнень), ретракції м’язових сухожилків з наступною тугорухомістю (частіше шийних м’язів), розриви м’язів, фіброзні міозити внаслідок розривів окремих м’язових волокон, злами зубів, кісток, у тому числі й хребта. З ускладнень найчастіше спостерігаються гіпостатичні й аспіраційні пневмонії, які набагато погіршують прогноз. Можуть виникати і неврологічні ускладнення: паралічі, міотрофії, мієлорадикуліти, поліневрити.
Неврологічні ускладнення мають алергічне походження і виникають у зв’язку із застосуванням сироваткового лікування. Вони настають найчастіше на 8—20-й день від початку лікування і можуть тривати довго.
Прогноз при правці завжди серйозний. Для визначення його треба враховувати: 1) тривалість, інкубаційного періоду (чим він коротший, тим прогноз гірший, і навпаки); 2) частоту і інтенсивність приступів судорог (часті та тривалі приступи погіршують прогноз); 3) тривалість хвороби (хворі, що переживуть тиждень від початку захворювання, здебільшого одужують); 4) характер ускладнень в разі їх виникнення.
Велике значення для визначення прогнозу захворювання має преморбідний стан хворого, його імунобіологічна реактивність і особливо стан центральної нервової системи, її збудливість, а також вказівки на запобіжні щеплення проти правця в минулому, своєчасне і достатнє введення протиправцевої сироватки після травми, а в разі виникнення захворювання — своєчасне застосування всіх сучасних лікувальних засобів.
Діагноз. У типових випадках у розпалі захворювання правець розпізнається досить легко. Приступи судорог, тонічне напруження та скорочення м’язів, опістотонус, тризм щелеп, сардонічна посмішка — дозволяють одразу діагностувати правець. Важче поставити діагноз правця в початковому періоді хвороби. Допомагає тут виявлення підвищеного рефлексу скорочення жувальних м’язів. Коли злегка постукувати молоточком по шпателю, поставленому на верхню поверхню нижніх зубів, виникає рефлекторне скорочення жувальних м’язів і швидке закривання рота з клацанням зубів.
У випадках, коли єдиною ознакою захворювання є тризм, правець слід диференціювати з перитонзилітами, запаленням щелепного суглоба, заглотковим абсцесом, утрудненим прорізанням зубів мудрості, трихінельозом. Всі ці захворювання можуть бути виявлені при ретельному огляді ротової порожнини. Для трихінельозу типові набряки очей, обличчя, еозинофілія.
Отруєння стрихніном може дещо імітувати правець. На відміну від останнього при цьому отруєнні спочатку виникають переважно судороги кінцівок, зокрема рук, опістотонус та тризм з’являються пізніше. В інтервалах між приступами судорог м’язи розслаблюються, в той час як при правці м’язи завжди тонічно скорочені і болюче напружені; при отруєнні стрихніном буває розширення зіниць, що для правця зовсім не типове.
При еклампсії, на відміну від правця, судороги набирають клонічного, а не тонічного характеру. Для тетанії типове положення кистей рук і наявність ознаки Трусо (при натискуванні на sulcus bicipitalis пальці руки хворого складаються у вигляді «руки акушера»).
Від менінгітів правець відрізняється тим, що при ньому немає блювання, порушення свідомості, але є тризм і дошкоподібний черевний прес. Якщо правець супроводжується судорогами глоткової мускулатури, то може нагадувати сказ. Але при правці, на відміну від цієї хвороби, не буває розширення зіниць та психомоторних збуджень. Для перевірки діагнозу можна спробувати висіяти збудник з рани, що вдається дуже рідко. Інколи користуються біологічною пробою: білій миші впорскують під шкіру 1 мл крові хворої на правець людини. При цьому в зараженої миші з’являються правцеві корчі.
Лікування. Хворим на правець треба забезпечити постільний режим, усунути різні зовнішні подразнення (шум, світло і т. ін.). їжа повинна бути рідкою або напіврідкою.
Специфічним методом лікування є сироваткова терапія. Оскільки при клінічних проявах правця, коли вже створився «центральний нервовий механізм захворювання», мікроб і його токсин значною мірою втрачають своє значення чинника, який зумовлює даний період хвороби, то не завжди можна досягти достатнього ефекту від антитоксичних сироваток. Все-таки, безумовно, застосування сироваток, особливо відразу після появи перших ознак хвороби, дає ще надію на позитивний наслідок. В перший же день лікування доцільно ввести хворому 10—20 тис. АО протиправцевої сироватки, на другий день впорскують цю ж або меншу кількість. Загальна кількість сироватки не повинна перевищувати 50— 100 тис. АО (І. Л. Богданов). Від введення великих кількостей сироватки (100 тис. АО і більше) зараз відмовились. Для запобігання сироватковим ускладненням треба користуватись методом Безредки. Сироватку звичайно вводять внутрішньом’язово; можна (обережно) ввести 5—10 тис. АО внутрішньовенно; для цього сироватку трохи підігрівають, після чого повільно вводять у вену (краще в суміші з п’ятикратною кількістю фізіологічного розчину). Зараз радять застосовувати гомологічну гіперімунну людську протиправцеву сироватку.
Одночасно з антитоксичною сироваткою доцільно призначати хворим також правцевий анатоксин. Цей препарат впорскують З рази підшкірно за З0 хвилин до введення сироватки (інтервал між введеннями дорівнює 2—3 дням, доза анатоксину 1—2 мл нативного або 0,5 мл адсорбованого). Анатоксин і антитоксичну сироватку слід впорскувати в різні місця тіла хворого — при цьому в організмі утворюється значно більша кількість антитіл (Р. В. Катич). П. Моларе, Р. Бастен та інші радять одночасно з впорскуванням антитоксину ввести в те саме місце 5 мл гіалуронідази або лідазу (64 ОД/кг).
Крім сироваткової та анатоксичної терапії, хворим доцільно призначати антибіотики, особливо тераміцин (по 25 мг на добу) в комбінації з пеніциліном (до 1 млн. ОД на добу).
Для зменшення рефлекторної збудливості і судорог призначають нейроплегічні препарати, наркотики і курареподібні засоби. З перших найбільш ефективний аміназин. Його вводять від 1 до 6 мл внутрішньом’язово у вигляді 2,5% розчину 4—6 разів на добу. Дорослим доцільно призначати аміназин по 3—6 мл, дітям 1 —2,5 мл. Лікування цим препаратом повинно тривати до зникнення судорог і напруження м’язів (2—3 тижні). Впорскування аміназину болючі, тому його вводять внутрішньом’язово разом з 3—5 мл 0,5—1% розчину новокаїну. Доцільно призначати аміназин з димедролом (всередину по 0,05 г або 2% розчин по 1 мл) і 2% промедолом по 1 мл 4 рази на добу.
Одночасно з лікуванням аміназином для ослаблення судорожного синдрому застосовують препарати курареподібної дії, так звані міорелаксанта. Ще М. І. Пирогов у 1866 р. повідомив про лікування чотирьох хворих на правець препаратом кураре. Але це лікування тоді не дістало визнання через те, що склад сирого кураре був непостійний, що не давало можливості точно дозувати його. Тепер призначають інші міорелаксанта, зокрема в СРСР застосовують диплацин, кондельфін, елатин, рідше дитилін. Диплацин впорскують у вигляді 2% розчину внутрішньовенно до 2,5 мл 3—4 рази на добу, дітям 0,6—1,2 мл, це роблять повільно, протягом 1,5—3 хвилин. Лікування триває доти, поки не зменшаться судороги. Кондельфін призначають всередину по 0,03—0,1 г, залежно від віку хворого, кожні 3—4 години протягом 12—16 днів. Елатин також дають всередину по 0,01—0,04 г кожні 4 години.
Міорелаксанта, зокрема диплацин, спричиняють розслаблення мускулатури, при цьому судороги і напруження м’язів меншають. Дія препарату триває 40—60 хвилин. Але в тяжких випадках ці препарати у зазначених дозах не дають ефекту, тоді доводиться впорскувати 3,5 мл і більше розчину диплацину. При цьому може виникнути короткочасна зупинка дихання внаслідок парезу дихальної мускулатури. Тому при лікуванні міорелаксантами у великих дозах хворим слід забезпечити штучне дихання за допомогою апаратів. Деякі лікарі вважають за потрібне завчасно зробити інтубацію і навіть трахеотомію і з’єднати інтубаційні або трахеотомічні трубки з апаратами для штучного дихання: це дозволяє підтримувати, в організмі нормальний газообмін незалежно від дозування курареподібних препаратів. А. Н. Беркутов і К- А, Нурцщенко радять вводити міорелаксанта внутрішньовенно крапельним способом.
При зупинці дихання слід негайно розпочати штучне дихання, ввести підшкірно або внутрішньовенно 0,5 мл 0,15% цититону або 1 мл 1% лобеліну, а для збудження паралізованої диплацином дихальної мускулатури впорснути внутрішньовенно атагоніст кураре — прозерин.
Якщо аміназину немає, то призначають 15—20% розчин магнію сульфату по 5—10 мл внутрішньом’язово, 0,25% (40 мл) або 0,5% (20 мл) новокаїн раз на добу внутрішньовенно. Недоцільно комбінувати лікування аміназином з магнію сульфатом. З наркотиків найбільш популярний хлоралгідрат у клізмах або супозиторіях — по 2 г 3—4 рази на день. При пораненнях кінцівок бажана циркулярна новокаїнова блокада ураженої ділянки. При виниклих внаслідок захворювання серцево-судинних розладах і тяжкому перебігу хвороби призначають серцево-судинні препарати: кордіамін, 40% розчин глюкози внутрішньовенно по 40—60 мл 1—2 рази на добу разом з 1 мл корглікону. О. Ф. Білібін і К. М. Лобан вважають, що це лікування може запобігти паралічеві серцево-судинної діяльності.
Слід підкреслити, що для успішного лікування правця потрібна негайна і ретельна хірургічна обробка рани.
Хворий на правець повинен додержувати постільного режиму не менше 2 тижнів після припинення судорог.
Профілактика. При кожному пораненні треба забезпечити хірургічну обробку рани. Наявність роздроблених, забруднених землею ран, ушкодження нижніх кінцівок, поранення цвяхами, опіки, відмороження потребують негайного введення протиправцевої сироватки — не менше 3 тис. АО незалежно від віку хворого. Це саме необхідно зробити і перед операціями видалення сторонніх тіл (кулі, артилерійські осколки тощо). Перед впорскуванням сироватки слід ввести 0,5 мл адсорбованого правцевого анатоксину або 1 мл нативного, і лише через ЗО хвилин в іншу ділянку тіла іншим шприцом впорскують протиправцеву сироватку (користуватися методом Безредки!). Через 5 днів необхідно повторити введення анатоксину в тому ж дозуванні. Можна застосувати нативний препарат (перерва після кожної ін’єкції — 5 днів).
Легко пораненій особі, яку раніше імунізували анатоксином, вводять тільки 0,5 мл адсорбованого або 1 мл нативного анатоксину. При тяжких пораненнях імунізованим особам через ЗО хвилин після впорскування анатоксину іншим шприцом вводять 3 тис. АО протиправцевої сироватки в іншу ділянку тіла.
Активну імунізацію проти правця роблять відповідно до наказу М3 СРСР від 10/VII-1968 р. Дітям до 6 років прищеплюють асоційовану вакцину проти коклюшу, дифтерії та правця (т. з. вакцину АКДС), дітям від 6 до 11 років — дифтерійно-правцеву вакцину (АДС). Підлітків і дорослих вакцинують адсорбованим стовбнячним (правцевим) анатоксином (АС). В сільській місцевості, де захворюваність за рік перевищує 1 на 100 тис. населення, вакцинація анатоксином здійснюється двічі по 0,5 мл з інтервалом у З0—35 днів.