Ще С. П. Боткін зазначав, що для більшості інфекційних захворювань типовою є циклічність їх перебігу.
Перший період. Кожне інфекційне захворювання починається з інкубаційного періоду, який триває від моменту проникнення інфекційного збудника в організм людини до появи перших клінічних ознак захворювання. Вважають, що під час інкубації відбувається розмноження збудника і накопичення токсичних речовин. Одночасно організм перебудовується в напрямку мобілізації захисних сил, «фізіологічної міри» для знищення збудника, про що свідчать зміни складу крові, обміну речовин, поява антитіл, позитивні шкірно-алергічні реакції.
Тривалість інкубаційного періоду буває неоднаковою для різних інфекцій і навіть у межах однієї інфекції. Вважають, що при деяких хворобах більш тривалий інкубаційний період може мати сприятливе прогностичне значення і, навпаки, коротший інкубаційний період буває при тяжчих формах захворювання.
Другий період — продромальний, або період провісників, буває не при всіх інфекційних захворюваннях. При більшості з них він характеризується появою перших невиразних ознак захворювання у вигляді втомлюваності, втрати апетиту, нездужання, головного болю, незначного підвищення температури. Проте при деяких інфекційних захворюваннях (наприклад, натуральна віспа, кір) продромальний період характеризується досить гострими проявами. Буває, що в цей час проявляються патогномонічні ознаки хвороби "(наприклад, плями Бєльського — Філатова при кору).
Іноді можна спостерігати певну залежність між тривалістю продромального періоду і тяжкістю дальшого перебігу хвороби. Так, при тривалому (порівняно з пересічним) продромальному періоді захворювання на кір та коклюш будуть перебігати важче, ніж при короткому. У продромальному періоді збудник далі розмножується в первинному мікробному вогнищі, яке утворилось під час інкубаційного періоду, і поступово проникає в інші органи та системи організму. При деяких хворобах збудники не виходять за межі вогнища, але можуть поширюватись їх токсини.
Третій період інфекційної хвороби — період її розвитку. В цей час з’являються типові ознаки захворювання, які розвиваються в певній для кожної інфекції послідовності. Саме в цьому періоді
хвороба досягає своєї кульмінації. Виникають гарячка, запальні процеси, розлад функцій органів та систем організму, явища інтоксикації.
Клініка інфекційних хвороб відзначається надзвичайним поліморфізмом як симптоматології, так і перебігу захворювання. Цей поліморфізм залежить не тільки від виду збудника та його властивостей (токсичність, вірулентність, тропізм до певних тканин), а й від імунологічної реактивності організму. Прояви захворювання можуть бути різними в межах тієї ж самої нозологічної одиниці, і, навпаки, при різних інфекціях можуть спостерігатися однотипні, подібні прояви. Вивчення імунологічної реактивності організму дає можливість зрозуміти прояви клінічного перебігу захворювання в усьому його поліморфізмі і дати їм належну діагностичну та прогностичну оцінку.
Гарячка. Інфекційна гарячка розвивається внаслідок порушення терморегуляції під впливом пірогенних подразників, які виникають при руйнуванні збудника із вивільненням його токсичних субстанцій (ендотоксинів). Значно менші пірогенні властивості мають екзотоксини і ще менші — продукти метаболізму. Гарячка, як реакція організму не на присутність, а на руйнування збудника хвороби, безперечно, може вважатись проявом імунобіологічної реактивності організму. Для виникнення гарячки необхідний певний ступінь розвитку терморегуляційних нервових приладів. Тому в немовлят, у яких апарат терморегуляції досягає достатнього розвитку лише наприкінці першого року життя, гарячка часто буває атиповою. Пірогенні речовини діють на центри терморегуляції не тільки «просто» («автоматично»), а й рефлекторно. Перед виникненням гарячки утворюється вогнище збудження в гіпоталамічній ділянці (П. О. Весьолкін), до якого прилучаються й інші нервові центри. Надмірна кількість пірогенно діючих продуктів розпаду мікробів або часта і повторна їх дія не завжди збільшують інтенсивність гарячкової реакції; можливо, це виникає внаслідок гальмування терморегуляційних центрів. При дуже важких формах хвороби гарячкова реакція не завжди відповідає тяжкості її перебігу.
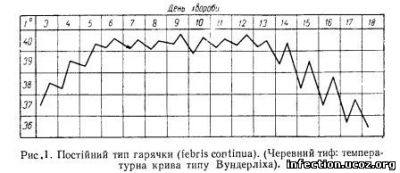
Клінічним відображенням гарячкової реакції може бути тип температурної кривої. Так званий постійний тип гарячкової кривої (febris continua) характеризується незначними добовими коливаннями температури (в межах кількох десятих градуса). Така гарячка свідчить про значну мікробну інвазію, наводнювання організму великою кількістю продуктів розпаду мікробів при недостатньому вивільненні організму від них і про високий ступінь подразнення цими речовинами терморегуляційних приладів Це подразнення буває особливо інтенсивним при надмірно зміненій чутливості організму — його гіперергічному стані реактивності.
Тому постійний тип гарячки свідчить про тяжкі форми захворювання. Цей тип гарячки трапляється при септичних захворюваннях, іноді при висипному та черевному тифах (рис. 1).
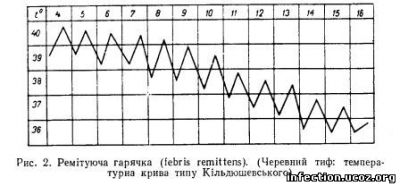
Ремітуючий тип гарячкової кривої (febris remittens) характеризується добовими коливаннями температури в межах 1-2° С
і свідчить про те, що інтенсивність мікробної інвазії, процеси руйнування збудників та звільнення і нейтралізація токсичних продуктів розпаду мікробів йдуть паралельно один одному. Подразнення терморегуляційних приладів відбувається помірно. Цілком природно, що ремітуючий тип температурної кривої характеризує форми інфекційних хвороб середньої важкості (рис. 2).
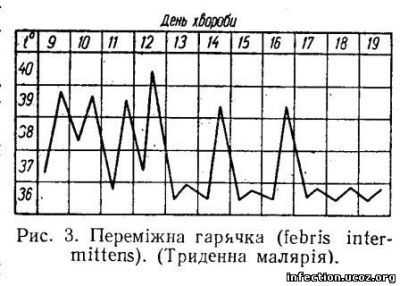
Інтермітуючий тип гарячкових кривих (febris intermittens) характеризується добовими коливаннями температури на 2—3 С, причому вранці вона, як правило, знижується до норми. Цей тип гарячки характеризує певні інфекційні хвороби (малярія), але трапляється й при інших, зокрема при черевному тифі (тип Еллера). Можна вважати, що в цих випадках, поруч із досить інтенсивним проникненням збудника в кров і різні органи, відбуваються також інтенсивне руйнування його та швидке виведення токсичних субстанцій з організму, завдяки чому пірогенне подразнення терморегуляційних приладів триває недовго, і явища збудження відповідних нервових центрів змінюються їх гальмуванням. Такий тип температурних кривих характеризує здебільшого доброякісний перебіг інфекційного захворювання при інших рівних умовах (рис. 3).
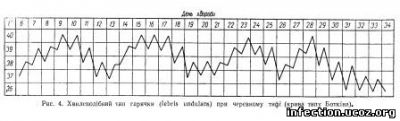
При інфекційних хворобах нерідко буває хвилеподібний (ундулюючий) тип температурних кривих (febris undulans). Тут відбувається зміна циклів поступового підвищення температури до досить значної висоти і поступового зниження її до відносно невисокого рівня. Такий тип свідчить про нерівномірність, поштовхоподібність процесів мікробної інвазії та руйнування мікробів і звільнення організму хворого від токсичних продуктів. Ундулюючий тип температурної кривої спостерігається при бруцельозі, черевному тифі (боткінський тип), лімфогранулематозі (рис. 4).
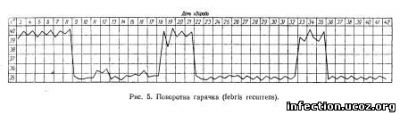
З ундулюючою не слід сплутувати так звану поворотну гарячку (febris recurrens).
Тут спостерігається чергування більш-менш тривалих гарячкових. періодів («нападів») з періодами безгарячкового (апіректичного) стану. Вони залежать від періодів проникнення спірохет у кров і зникнення їх з крові внаслідок руйнування під впливом імунних факторів. Така гарячка є типовою для гострих спірохетозів (епідемічного та кліщового поворотних тифів (рис. 5).
Нерідко при інфекційних захворюваннях трапляється неправильний тип гарячки (febris irregularis) з нерівномірними і безладними коливаннями та гектичний тип з надмірно великими добовими коливаннями температури. Неправильний тип гарячки буває при туберкульозі, септичних захворюваннях, сибірці, менінгітах, гектичний — при туберкульозі, сепсисі. Деякі захворювання супроводяться субфебрильною температурою, а також перебігають зовсім без гарячки (хвороба Боткіна, іноді дизентерія). Низька (нижче норми) температура спостерігається при холері.
Існує думка, що гарячка може зумовлюватися також реакцією імунобіологічного порядку (зв’язок антиген — антитіло), яка виникає в ділянці терморегуляційних центрів або в ендотелії судин, що забезпечують кров’ю ці центри. Тому при багатьох інфекційних захворюваннях гарячка виникає після більш-менш тривалого інкубаційного періоду, який потрібний не тільки для адаптації і розмноження патогенних агентів, а й утворення антитіл (М. Балш). При деяких інфекціях (черевний тиф, кір) знаходять збудників хвороби у крові в останні безгарячкові дні інкубації. Отже, сама наявність мікробів у крові ще не є достатньою умовою для підвищення температури. Припинення надходження в кров антигенів і продуктів тканинного лізису нормалізує температуру (М. Балш).
Слід зазначити, що деякі вірусемічні захворювання можуть перебігати без гарячки (інфекційний гепатит) або з незначною і нетиповою гарячкою (епідемічний паротит). У той же час є хвороби, при яких бактеріемія відсутня, а гарячкова реакція досить інтенсивна (термінальний період при правці). Отже, пірогенний вплив тут здійснюється внаслідок дії інших патогенних факторів.
Зміни шкіри та слизових оболонок. Ряд інфекційних захворювань характеризується типовими змінами шкіри — виникненням висипів. Останні нерідко являють собою патогномонічну ознаку деяких захворювань (кір, скарлатина, натуральна та вітряна віспи, краснуха).
Шкірні зміни при інфекційних захворюваннях бувають досить поліморфними. Спостерігаються як первинні шкірні зміни (еритематозний та макульозний висипи, розеоли, папули, везикули, пустули, геморагічні висипи), так і вторинні (лущення, кірки, струпи).
В основі виникнення висипів при інфекційних хворобах лежать запальні зміни в судинах шкіри, лімфатичних щілинах та периваскулярні запальні явища. За походженням доцільно розподіляти всі численні висипи на метастатичні, ендотеліозні, токсичні та алергічні.
До метастатичних висипів належать розеольозний висип при черевному тифі, паратифах та вторинному сифілісі, висип при натуральній та вітряній віспах, менінгококцемії, іноді при сепсисі. В цих випадках із висипних елементів нерідко можна виділити збудника відповідної хвороби.
Ендотеліозні висипи виникають внаслідок деструктивних змін під впливом дії збудників на судинну стінку. Вони спостерігаються при висипному тифі, ендемічних рикетсіозах, нерідко при сепсисі.
Токсичні висипи з’являються під впливом дії токсинів, які спричиняють місцеві розширення судин, нерідко з периваскулярною реакцією. Вважають, що еритематозний дрібнокрапчастий висип при скарлатині виникає внаслідок дії так званого еритрогенного екзотоксину на судини.
Алергічні висипи за своїм походженням не зв’язані ні з безпосередньою дією збудників, ні їх токсинів. Ця своєрідна шкірна реакція є проявом зміненої реактивності організму. Такі висипи бувають уртикарними, ексудативно-еритематозними, рідше — іншого характеру. Вони не специфічні для певних захворювань і не обов’язкові. У походженні висипів важливу роль можуть відігравати нейродистрофічні зміни в організмі, що було доведено експериментальними працями М. К. Петрової.
Крім шкірних висипів — екзантем, при інфекційних захворюваннях нерідко спостерігаються зміни в слизових оболонках — енантеми. Походження останніх таке ж, як і екзантем. Але через те, що слизові оболонки більш тонкі та прозорі і мають більш розвинену судинну сітку, елементи енантеми з’являються звичайно раніше, ніж екзантеми, нерідко — в продромальному періоді захворювання (наприклад, при кору).
Зміни лімфатичної системи. Лімфатична система, яка, безперечно, бере важливу участь в інфекційному процесі, при деяких захворюваннях (бубонна чума, туляремія, інфекційний мононуклеоз та ін.) зазнає типових змін, що визначають і клінічну картину хвороби. Певні зміни лімфатичної системи спостерігаються при дифтерії, скарлатині, сибірці тощо. Ці зміни пов’язані з виникненням запальних процесів, які можуть набирати різного характеру (серозне, гнійне запалення, некроз і т. д.), і всі вони є проявом реакції ретикулоендотелію лімфатичних вузлів на проникнення збудників (чума, туляремія, черевний тиф) або їх токсинів (дифтерія). Зміни в лімфатичних вузлах можуть виникати і внаслідок інфекційної алергії. Таке походження мають реактивні лімфаденіти при скарлатині, сироватковій хворобі, бруцельозі, черевному тифі та ін.
При багатьох інфекційних хворобах спостерігаються зміни у лімфоїдному кільці глотки (кільце Пирогова — Вальдейєра) і особливо у мигдаликах, які мають переважно запальний характер (катаральний, дифтерійний, некротичний тощо).
Тонзиліти (ангіни) є постійними проявами таких інфекційних хвороб, як скарлатина, дифтерія, інфекційний мононуклеоз, вони бувають при туляремії (ангінозно-бубонна форма хвороби), черевному тифі (ангіна Дюге), бруцельозі.
Виключне значення при інфекційних хворобах мають зміни у селезінці. При багатьох хворобах (черевний тиф, паратифи, малярія, поворотний тиф, вісцеральний лейшманіоз і т. д.) спостерігається той або інший ступінь її збільшення.
Збільшення селезінки може виникати з різних причин, найчастіше — внаслідок гіперплазії її паренхіми і особливо ретикулоєндотелію. Ще І. І. Мечников відзначив, що селезінка — це своєрідне депо макрофагів, тому її збільшення є виразом імунобіологічної реактивності організму в боротьбі із збудником хвороби. Помітно збільшена селезінка свідчить про наявність у ній захисної проліферативної реакції ретикулоендотеліальної строми, що при інших рівних умовах може вказувати на доброякісний перебіг захворювання. Незначне збільшення цього органу, м’яка його консистенція та болючість свідчать про недостатню проліферативну реакцію з боку ретикулоендотелію; розтягнення селезінки внаслідок порушення кровообігу, утворення некрозів та інфарктів з виникненням периспленіту — все це говорить про тяжкий перебіг захворювання з небезпечним наслідком.
Через те що селезінка знаходиться на «великому шляху» кровообігу, цілком природно, що її захисна реакція спрямована проти збудників, які потрапляють до селезінки гематогенно.
Зміни в органах кровотворення. Кровотворення є однією з функцій ретикулоендотеліальної системи, яка бере велику участь в інфекційному процесі, тому зміни крові при інфекційних захворюваннях — досить часте явище.
Зміни червонокрівців при інфекціях здебільшого не являють собою чогось типового. Різні ступені анемії можуть виникати або при тривалих, виснажуючих інфекційних хворобах (бруцельоз, затяжна дизентерія), або при таких, коли виникає посилений розпад червонокрівців (малярія).
Значно частіше настають зміни у білій крові. При різних інфекційних захворюваннях можна спостерігати більш-менш типові для них гематологічні зміни, але їх діагностичне значення до певної міри відносне, тому що гемограма відображає не стільки специфіку самого захворювання, скільки імунобіологічну реактивність організму. І. Р. Брауде орієнтував лікарів на три основних типи лейкоцитарних реакцій.
Перший тип характеризується нейтрофільозом зі зниженням абсолютної та відносної кількості лімфоцитів (лімфопенія), а також моноцитів. Самі клітини, особливо нейтрофіли, дуже змінені, в них виявляється токсична зернистість, ядерне зрушення вліво, вакуолізація і базофілія протоплазми. Цей тип лейкоцитарної реакції, який називають ексудативно-септичним, свідчить про перевагу запальних та некробіотичних явищ у ретикулоендотеліальній системі і при інших рівних умовах являє собою несприятливу прогностичну ознаку.
Для другого типу характерне зменшення кількості нейтрофілів — нейтропенія. Кількість мононуклеарів — лімфоцитів і моноцитів — збільшується, що свідчить про посилену макрофагальну реакцію ретикулоендотелію, тобто проліферацію його елементів. Тому цей тип лейкоцитарної реакції має назву проліферативного. Цілком зрозуміло, що подібна гемограма дає підстави сподіватись сприятливого прогнозу захворювання. Наявність ендотеліальних клітин свідчить про септичний перебіг хвороби.
Третій тип лейкоцитарної реакції, так званий строкато-алергічний тип, характеризується нейтрофільозом з моноцитозом та лімфопенією. Він спостерігається при ревматизмі, бешисі, пневмонії, гострому тонзиліті, нерідко при висипному тифі та скарлатині. Такий тип гемограми свідчить про підвищену чутливість організму, іноді знаменує собою певний етап переходу до стану імунітету, тому вважається прогностично відносно сприятливим.
Слід зазначити, що в перебігу інфекційного захворювання типи лейкоцитарної реакції можуть змінюватись, тому слід робити повторні дослідження крові й оцінювати лейкоцитарну реакцію в її динаміці.
Є підстави вважати, що гарячка, шкірні висипи та енантеми, зміни у лімфатичних органах і селезінці, лейкоцитарна реакція складають особливий клінічний синдром імунобіологічної реактивності при інфекційному захворюванні (І. Р. Брауде).
В ході інфекційного захворювання виникають зміни і в інших органах та системах людського організму, які часто мають також важливе значення для діагнозу і особливо прогнозу захворювання.
Серцево-судинні розлади. Ці розлади можуть виникати при безпосередньому ураженні серця (запальні та дегенеративні
явища) внаслідок дії токсинів, переважно екзотоксинів, тому вони частіше спостерігаються при «екзотоксичних» інфекціях (дифтерія, правець, ботулізм). Клінічно ці зміни проявляються у вигляді болю в ділянці мечовидного відростка, послаблення серцевих тонів, екстрасистолії, ритму галопу, ембріокардії, несподіваного хлопання першого тону і часто, виникаючи бурхливо і швидко прогресуючи, знаменують собою наступний параліч серця.
В інших випадках серцеві розлади виникають поступово і бувають зв’язані з недостатністю кровообігу внаслідок довготривалого перебігу інфекційного захворювання (дизентерія, черевний тиф, бруцельоз). При гостро перебігаючих інфекційних хворобах це спостерігається рідко, головним чином тоді, коли у хворих і перед тим були ураження серця.
Серцево-судинні розлади найчастіше виникають при порушеннях судинної діяльності внаслідок дії токсинів на судиноруховий центр, симпатичні вузли та нерви. Нерідко розвивається парез n. splanchnicus major та minor, що призводить до депонування крові в черевній порожнині і гострої судинної недостатності — колапсу. Остання може виникнути також при дегенеративних змінах токсичного походження у наднирниках (при дифтерії, висипному тифі, менінгококовій інфекції).
Всі ці розлади здебільшого розвиваються поступово. Спочатку серцево-судинна система, керована відповідними відділами нервової системи, пристосовується до нових умов внутрішнього середовища організму, у ній виникають компенсаторні явища. Відомо, наприклад, що при дифтерії в перші дні захворювання підвищується кров’яний тиск, при черевному тифі з’являється відносна брадикардія і дикротія пульсу. Все це, безумовно,— прояви захисної реакції організму, його «фізіологічної міри». Але саме у серцево-судинній системі відбувається злам («полом», за виразом І. П. Павлова) усіх цих адаптаційних механізмів, що призводить до утворення катастроф (колапс, параліч серця), які трагічно завершують інфекційний процес. І цей злам спричиняється токсинами. Тому зміни у серцево-судинній системі при інфекційних хворобах складають елемент клінічного синдрому токсикозу (І. Р. Брауде).
Зміни в органах дихання. Часто при інфекційних захворюваннях в періоді розпалу хвороби виникають зміни в органах дихання — як у верхніх дихальних шляхах, так і в легенях. Зміни у верхніх дихальних шляхах бувають настільки виразними, що можуть складати основний клінічний симптомокомплекс захворювання (дифтерія гортані, грип, інші вірусні респіраторні захворювання, продромальні періоди кору та коклюшу). Вони проявляються у вигляді нежитю, кашлю, зміни голосу, інспіраторної задишки внаслідок стенозу гортані (дифтерія, грип, кір, коклюш). На початку захворювання ці зміни найчастіше пов’язані з безпосередньою дією як самих збудників, так і ще в більшій мірі токсинів на слизові оболонки верхніх дихальних шляхів та з подразненням закладених у них рецепторів. Внаслідок цього тут виникають прояви «фізіологічної міри» — захисних рефлексів у вигляді посиленої секреції слизу, кашлю, судинної реакції тощо.
Згодом можуть виникнути реакції, що зв’язані з утворенням у центральній нервовій системі особливих вогнищ збудження, які при деяких інфекціях набирають характеру домінант. Це особливо спостерігається при коклюші, в меншій мірі при дифтерії, кору та грипі в немовлят. У подібних випадках навіть неспецифічні подразники (охолодження, пил, забруднене повітря, психогенні подразники) спричиняють рефлекторні прояви у верхніх дихальних шляхах у вигляді судорожного кашлю (при коклюші) або спазму голосової щілини з виникненням явищ стенозу гортані (при кору, грипі, дифтерії). Це вже не захисна, адаптаційна реакція, а злам. Тому і в змінах у верхніх дихальних шляхах можна вбачати в більшій мірі клінічні прояви синдрому токсикозу, ніж синдрому імунологічної реактивності.
Дуже часто при інфекційних захворюваннях з’являються зміни у легенях (колись до 30% летальних випадків при інфекційних захворюваннях були наслідком легеневих ускладнень). Ці зміни можуть виникати від безпосередньої дії мікробів та їх токсинів на слизові оболонки бронхів та легеневу паренхіму (при орнітозі, чумі, туляремії, сибірці, Q-гарячці, кору тощо). Зміни у легенях являють собою первинні запальні процеси. Механізм виникнення їх подібний до того, що спостерігається при змінах у верхніх дихальних шляхах, тому вони якоюсь мірою можуть розглядатись як прояви синдрому реактивності організму.
Але набагато частіше зміни в бронхах та легенях виникають від токсичних порушень нервової системи, особливо тонусу вегетативної системи. Як відомо, в легенях є багато гілок блукаючого нерва (n. vagus; до речі, цей нерв має ще одну анатомічну назву — n. pneumo-gastricus). При багатьох інфекційних захворюваннях (грип, черевний тиф, кір), де подразнення цього відділу вегетативної нервової системи виявляється особливо помітно, дещо звужується гладка мускулатура бронхів та бронхіол і посилюється секреція слизу із залоз бронхів. Скупчення слизу у звужених дрібних бронхах спричиняє їх обтурацію і у відповідних ділянках легенів всмоктується повітря. Внаслідок цього виникає так званий обструкційно-резорбційний ателектаз (С. А. Рейнберг, ї. Р. Брауде), в цих ділянках легко можуть розвинутись пневмонічні вогнища.
Бронхіти та пневмонії при інфекційних захворюваннях нерідко виникають внаслідок порушення кровообігу в легенях: зміни вегетативної іннервації викликають розширення легеневих судин, до них приєднуються серцево-судинні розлади, особливо відбиваються прояви слабості правого шлуночка, який подає кров у мале коло кровообігу. Все це призводить до більш-менш інтенсивної гіперемії, що згодом переходить у застій. На грунті цього застою внаслідок проникнення у відповідні ділянки легенів вторинної мікробної флори розвиваються вторинні застійні пневмонії.
Інфекційні захворювання іноді спричиняють емболії та тромбози легеневих судин, які також сприяють розвитку пневмоній, а нерідко абсцесів і гангрени легенів.
У дуже тяжких хворих, які перебувають у непритомному стані або в яких спостерігаються розлади ковтання (енцефаліти, правець, поліомієліт), можуть виникнути аспіраційні пневмонії.
Оскільки ураження легенів при інфекційних хворобах бувають здебільшого внаслідок токсичних впливів на нервову та серцево-судинну системи, то їх також з певним правом слід віднести до клінічного синдрому токсикозу.
Зміни у шлунково-кишковому тракті. Кожен клініцист звичайно починає об’єктивне обстеження органів травлення з огляду язика, зміни якого можуть мати певне діагностичне значення. При висипному тифі спостерігається атаксія та адинамія язика, через що його висування сповільнене, утруднене, він тремтить внаслідок ураження ядер XII пари черепномозкових нервів. У хворих на черевний тиф язик набуває конічної форми, наліт вкриває лише його корінь і частину спинки, краї та кінчик вільні від нальоту. Часто спостерігається сухість язика, що виникає від токсичного пригнічення секреторних нервів слинних залоз. Типовими є його зміни при скарлатині («малиновий язик») та чумі («білий язик»),
У шлунку (а також інших травних залозах) спостерігається зниження секреції, навіть до цілковитої ахілії, головним чином, внаслідок токсичних впливів на центральну та вегетативну нервову системи. Порушення секреції спричиняє зниження апетиту і розлади обміну речовин. Однак секреторні зміни при інфекційних захворюваннях нестійкі, і коли токсичний вплив на вегетативну нервову систему припиняється, функції цих залоз звичайно відновлюються.
При інфекційних захворюваннях досить значними бувають порушення моторики кишечника. Найчастіше в початковому періоді захворювання спостерігаються запори, які виникають внаслідок токсичного подразнення симпатичної нервової системи. При гальмуванні симпатичної іннервації і збудженні парасимпатичної запори змінюються проносами.
Отже, секреторні зміни, запори, проноси як наслідок токсичного впливу на іннерваційні прилади кишечника також складають елементи синдрому токсикозу.
Розлади випорожнення при інфекціях можуть мати й інше походження. При дизентерії, паратифах, салмонельозах та деяких інших хворобах розлади випорожнення виникають також внаслідок запальних процесів слизової оболонки кишечника як прояв захисної реакції слизових оболонок, зокрема їх ретикулоендотеліального шару. В цих змінах можна вбачати явища синдрому реактивності, що підтверджується і появою специфічних імунних тіл в кишечнику, наприклад при дизентерії.
До синдрому токсикозу повністю слід віднести явища метеоризму, які виникають при багатьох інфекційних захворюваннях (черевний тиф, а в дітей — токсична дизентерія та коліентерити) внаслідок пригнічення перистальтики кишок та сповільнення евакуації газів.
При обстеженні хворих завжди треба визначати ступінь метеоризму, а також частоту перистальтичних рухів.
Порушення моторики кишечника супроводиться розладами кровообігу в черевній порожнині, а також небезпечними механічними ушкодженнями стінки кишки (кишкові кровотечі, перфорації кишкових виразок при черевному тифі).
Зміни у печінці. При інфекційних хворобах часто спостерігається збільшення печінки, що, як і збільшення селезінки, може виникати внаслідок гіперплазії ретикулоендотелію печінки і в подібних випадках іде поруч із збільшенням селезінки (гепатолієнальний синдром), складаючи, таким чином, частину клінічного синдрому імунобіологічної реактивності.
Особливо значних змін печінка зазнає при інфекційному гепатиті (хвороба Боткіна). Поруч із безумовно реактивними процесами (розростання ретикулоендотеліальної строми та купферівських клітин) у печінці виникають значні деструктивні та дегенеративні процеси і порушуються всі її функції, особливо бар’єрна, яка забезпечує знешкодження токсинів. Своєрідна блокада функцій печінки (гепатаргія), що виникає при крайньому ступені патологічного процесу — гострій дистрофії цього органа, знаменує собою досить виразний інгредієнт синдрому токсикозу — печінкову кому.
Жовтяниця — особлива ознака патології печінки — виникає внаслідок порушення її функцій при інфекційному гепатиті і може характеризувати ступінь патологічних змін. Збільшення інтенсивності жовтяничного забарвлення шкіри та слизових оболонок — досить несприятлива прогностична ознака.
Порушення функцій печінки спостерігаються і при інших захворюваннях (паратифи, іктерогеморагічний лептоспіроз тощо).
При інфекційних захворюваннях (сепсис, скарлатина, малярія) іноді виникають гемолітичні жовтяниці; вони свідчать не стільки про патологію печінки, скільки про прискорене руйнування еритроцитів та порушення гемоглобінового обміну.
Зміни у печінці можуть виникнути і внаслідок запальних процесів у жовчних ходах (холангіти).
Нарешті збільшення печінки виникає від застою венозної крові внаслідок послаблення роботи серцево-судинної системи.
Зміни видільних органів. При багатьох гострих інфекційних хворобах спостерігається зменшення діурезу — олігурія, а також пастозність або набряклість обличчя, шкіри. Це виникає найчастіше внаслідок порушення тканинного обміну, затримки хлоридів у тканинах, підвищення гідрофільності колоїдів клітин, що спричиняється дією токсинів.
У самих нирках майже при всіх інфекційних захворюваннях внаслідок токсичних впливів настають більш або менш виразні дегенеративні зміни, найчастіше тубулярного апарата. Майже при всіх хворобах виникає різний ступінь альбумінурії,
іноді з’являються циліндри. При окремих інфекційних хворобах (іктерогеморагічний лептоспіроз, деякі геморагічні гарячки) зміни у нирках бувають особливо виразними. В цих випадках виникають справжні запальні зміни в нирках з гематурією, піурією, і тому вони можуть трактуватись як прояви синдрому реактивності. Але в переважній більшості інфекційних хвороб зміни в нирках мають токсикоз-дегенеративний характер (альбумінурія, циліндрурія, наявність перероджених клітин ниркового епітелію при відсутності гематурії та піурії) і характеризують явища синдрому токсикозу.