Черевний тиф (Typhus abdominalis) — гостре інфекційне гарячкове захворювання, яке характеризується бактеріемією, циклічним перебігом, специфічною реакцією з боку лімфатичного апарата кишечника і мезентеріальних лімфатичних вузлів та явищами загальної інтоксикації.
Як самостійне захворювання черевний тиф був описаний уперше Л. Бретонно і Ш. Луї (1820—1829).
Етіологія. Збудник черевного тифу — Salmonella typhi (рис. 7) — відкритий Бровичем (Польща) в 1874 р. і Н. І. Соколовим (Росія) у 1876 р. Більш докладно він вивчений К. Ебертом у 1880 р. і виділений у чистій культурі Гаффкі в 1884 р. Морфологічно не відрізняється від інших салмонел і кишкової палички. Це коротка (1—3,5 X 0,5—0,8u) паличка, рухлива, оточена джгутиками, грамнегативна. Елективним середовищем для вирощування черевнотифозної палички є таке, яке містить жовч. Описані також L та фільтрівні форми мікробів черевного тифу (Г. П. Калина, В. Т. Тимаков та ін.). За допомогою специфічних бактеріофагів можна розрізнити понад З0 різних фаготипів. Колонії черевнотифозних бактерій дисоціюють на S-, О- і R-форми. Мікроб має джгутиковий Н-антиген і соматичний 0-антиге»н. Перший з них — білкової природи, другий — ліпідосахарид. У складі О-антигену є особливий Vi-антиген (антиген вірулентності), який має велике значення в імуногенезі при черевному тифі. Діючим патогенним фактором мікроба черевного тифу є ендотоксини, а деякі вчені (В. С. Деркач і Т. Ф. Фесенко, С. С. Дяченко) виявили у ньому екзотоксин.
Мікроб відносно стійкий у зовнішньому середовищі. В ґрунті, воді, харчових продуктах, у випорожненнях хворих та носіїв може зберігатись до кількох тижнів. Проте звичайні дезинфекційні речовини (5% розчин лізолу, 3% розчин хлораміну, 0,1% розчин сулеми) нищать мікроб черевного тифу за З0 хвилин, кипятіння вбиває його за 1—2 хвилин, пряме сонячне проміння за 4 години. Наявність у воді 0,5—1 мг залишкового хлору знешкоджує ЇЇ від черевнотифозних бактерій за 20—З0 хвилин. Низьку температуру мікроб переносить добре.
Епідеміологія. Заражена людина — єдине джерело інфекції при черевному тифі. Стан зараженості може виявлятись у двох формах хворобі та носійстві. Особливу епідеміологічну небезпеку становлять хворі на атипові форми хвороби, зокрема амбулаторні, стерті та абортивні, які рідко вдається розпізнати своєчасно. Хвора людина виділяє мікроби черевного тифу з фекаліями та сечею, причому остання відіграє більшу роль, ніж кал, у розсіюванні інфекції. Заразний період хвороби починається вже з останніх днів інкубаційного періоду, небезпечність розсіювання хворим інфекції поступово збільшується від першого дня хвороби до наступних. Тому своєчасна діагностика та ізоляція хворих набирає великого значення. Найбільша кількість мікробів виділяється хворим в період максимального розвитку захворювання. Після зниження температури, з початком періоду одужання переважна більшість хворих звільняється від мікробів вже в перші 2 тижні. Однак у частини перехворілих виділення мікробів може тривати кілька місяців, років і навіть десятиріч.
Серед перехворілих 0,5—8% лишаються носіями. Розрізняють гостре носійство, тривалість якого не перевищує й місяця, підгостре, яке триває від 1 до 6 місяців, і хронічне — понад 6 місяців; останнє зустрічається в 1,5—4% випадків. Відомі 2 американські куховарки-носії («тифозні» Саллі та Мері), які біля 50 років виділяли палички черевного тифу; кожна з них була причиною понад 10 відомих спалахів цієї хвороби. Тривале носійство паличок черевного тифу спостерігається здебільшого в осіб, що мають запальні процеси слизових оболонок жовчних і сечовивідних шляхів, рідше — в лімфатичному апараті тонкого кишечника, де утворюються вогнища розмноження черевнотифозних бактерій. Залежно від локалізації цих вогнищ розрізняють печінково-жовчне, сечове, кишкове і комбіноване носійство (збудники виділяються одночасно з фекаліями й сечею). В людей, які ніколи не хворіли на черевний тиф і, крім цього, були імунізовані в минулому, спостерігається лише короткочасне (так зване транзиторне) носійство. Виділення мікробів при цьому незначне.
Черевний тиф, як і інші кишкові інфекції, характеризується кально-оральним механізмом зараження. Виділені з фекаліями або сечею хворого чи носія бактерії черевного тифу інфікують оточуюче середовище і різноманітними шляхами потрапляють у рот здорової людини. Розрізняють контактно-побутовий, водний, харчовий шляхи передачі збудників. Залежно від цих шляхів розглядають контактно-побутові, водні і харчові спалахи та епідемії черевного тифу.
Контактно-побутове зараження відбувається як безпосередньо через забруднені руки хворого або носія (рукостискання), так і через різні забруднені речі (білизну, посуд, іграшки, дверні ручки та ін.), з яких здорові люди заносять збудників хвороби в рот руками. Тому така передача інфекції особливо часто буває серед малих дітей. Контактно-побутове зараження зумовлює, головним чином, спорадичність захворювання.
Набагато небезпечніший водний шлях передачі черевного тифу, який спричиняє водні спалахи або епідемії. Вони виникають при фекальному забрудненні джерел водопостачання: відкритих водоймищ, криниць, водопровідної мережі.
Водні спалахи черевного тифу характеризуються раптовістю і масовістю захворювань серед населення, яке користувалось інфікованою водою. Знешкодження водоймищ швидко зупиняє епідемію, але окремі захворювання все-таки ще можуть спостерігатись досить тривалий час, що зумовлюється вже побутовим зараженням («епідемічний хвіст»). При постійному, тривалому зараженні води водні спалахи можуть тривати довго (хронічна водна епідемія).
Харчові спалахи черевного тифу виникають при інфікуванні харчових продуктів та готових страв забрудненими руками носіїв, мухами, при обмиванні овочів і фруктів зараженою водою. Молоко може бути заражене забрудненими руками носіїв черевного тифу — доярок або працівників молочарень, мухами і при розбавленні молока сирою інфікованою водою. Так само може відбутись зараження молочних продуктів — морозива, сиру тощо.
У передачі черевнотифозної інфекції значну роль відіграють мухи. Вони часто сідають у місцях скупчення покидьків і нечистот, Де забруднюють лапки і черевце , а потім можуть перенести бруд на харчові продукти, посуд. Л. В. Громашевський вважає, що підвищення захворюваності на черевний тиф у літньо-осінні місяці зумовлюється великою епідеміологічною роллю мух. Захворювання на черевний тиф характеризується найвищим піднесенням звичайно у серпні — жовтні.
Сприйнятливість людей до черевного тифу порівняно висока. Контагіозний індекс дорівнює 0,4 (захворює 40% від числа всіх інфікованих). Найрідше хворіють немовлята, бо вони відносно ізольовані від факторів передачі інфекції, зв’язаних із зовнішнім середовищем.
Розмір імунного прошарку в людському колективі відіграє величезну роль. Чим більшим він буде, тим сприятливішим буде епідеміологічний прогноз захворюваності. Збільшенню цього імунного прошарку значною мірою сприяє планове проведення запобіжних щеплень.
Патогенез та патологічна анатомія. Збудник хвороби потрапляє в організм людини разом із зараженою стравою або з водою через рот. Інкубаційний період, тобто час від моменту зараження до появи перших симптомів захворювання, при черевному тифі триває близько 15—21 дня, рідко скорочується до 7 або затягується до 23 днів. Протягом інкубаційного періоду мікроби розмножуються і скупчуються, на що організм людини відповідає активною захисною реакцією. В певній частині випадків збудник повністю знищується, і зараження не спричиняє захворювання. Інколи заражені люди на деякий час стають «здоровими носіями»; це носійство здебільшого буває короткочасним (гостре носійство). В інших випадках зараження веде до розвитку захворювання, яке може перебігати по-різному: від легких, навіть «амбулаторних», форм до найтяжчих. Тривалість інкубаційного періоду залежить від двох факторів: збудника і реактивності макроорганізму. Певну роль при цьому відіграє кількість збудника, який потрапив до організму людини, і його вірулентність, що зумовлюється наявністю Vi-антигену. Але ще більше значення має реактивність організму. Відомо, що в молодих здорових людей черевний тиф перебігає легше, ніж у літніх. Легкі його форми виникають також в імунізованих людей. Дуже тяжко перебігає тиф у людей виснажених, особливо на фоні іншого захворювання. У немовлят черевний тиф перебігає атипово, іноді досить тяжко і спричиняє досить високу летальність (М. Г. Данилевич). Тяжкий перебіг спостерігається в осіб з конституційними аномаліями, особливо у лімфатиків.
Потрапивши в рот, частина збудників фіксується на мигдаликах, де й розмножується (Конраді і Дригальський). Проте значно більше черевнотифозних паличок потрапляє до шлунково-кишкового тракту. Кислий вміст шлунка не може зруйнувати всіх паличок — значна кількість їх проникає до тонкої кишки. Певна частина мікробів разом з кишковим вмістом виділяється назовні, інші ж потрапляють у слизову оболонку і крізь міжтканинні лімфатичні простори проникають до лімфатичних утворень слизової оболонки кишки— солітарних фолікулів та пейєрових бляшок. Особливо інтенсивно проникають мікроби до лімфатичних утворень слизової оболонки клубової кишки, де найенергійніше відбувається всмоктування. В цих лімфатичних утвореннях збудники починають посилено розмножуватись. Одночасно вони із слизової оболонки кишок через лімфатичні шляхи потрапляють у брижові лімфатичні вузли, де також розмножуються.
У відповідь на посилене розмноження мікробів у лімфатичних утвореннях та вузлах виникає макрофагальна реакція: розмножуються клітини ретикулоендотелію та строми лімфатичних утворень, виникає запальна реакція їх, утворюються так звані тифозні гранулеми (тифбми), які складаються з великих клітин із світлими ядрами («тифозні клітини»). Макрофаги руйнують певну частину черевнотифозних паличок, при цьому звільняються їх ендотоксини. Останні викликають місцеву сенсибілізацію слизової оболонки кишки і особливо її лімфатичних утворень. Крім того, черевнотифозні ендотоксини, як надзвичайні подразники, спричиняють подразнення нервових сплетінь (plexus solaris, hypogastricus) та інтрамуральних сплетінь тонких і товстих кишок — мейснерівського та ауербахівського, від чого виникають навіть дистрофічні зміни (П. Заболотнов, М. М. Квицинський, 3. Я. Рахматулін). Часто виникають зміни з боку блукаючого нерва. Подразнення цих нервових сплетінь викликає патологічні рефлекси, які спричиняють трофічні порушення слизової оболонки кишок, порушення їх секреторної та моторної функції, а також вазомоторні розлади (І. В. Давидовський).
Цілком природно, що бар’єрні здатності лімфатичного апарата кишок не можуть припинити розмноження та інвазії черевнотифозних паличок, збудник проникає з лімфатичних вузлів в цистерну грудного протоку і в кров. Таким чином виникає черевнотифозна бактеріемія.
Існує думка, що частина збудників, які розмножилися в брижових вузлах, потрапляє не тільки в кров (доцентрово), але й у зворотному напрямку (центробіжно), до лімфатичних утворень, слизової оболонки кишок, що спричиняє ще більше подразнення та запальні зміни в них.
Під час черевнотифозної бактеріемії збудники хвороби під впливом бактерицидних агентів крові частково руйнуються, внаслідок чого знову звільняються ендотоксини. Поступове їх скупчення призводить до виникнення перших клінічних ознак хвороби. Вплив токсинів відчутний на нервовій системі, що проявляється у загальній інтоксикації, порушенні центральної та вегетативної нервової системи (при цьому особливо подразнюється парасимпатична нервова система), у порушенні терморегулюючих приладів нервової системи, виникненні серцево-судинних розладів, а також розладів кишечника, змін у легенях тощо.
Є підстави вважати, що під час бактеріемії виникає інтенсивне подразнення ендотоксинами судинних рецепторів, що призводить до підвищення активності холінестерази і виділення симпатергічних речовин (А. Д. Адо). Під впливом цих речовин підвищується кров’яний тиск, збільшується амплітуда дихальних рухів. Але при досить тривалому подразненні ангіорецепторів іноді виникають зворотні явища: активність холінестерази може зменшитись. Тоді збільшується кількість холінергічних речовин, що призводить до зниження кров’яного тиску, зменшення дихальних рухів, виникнення моторних та секреторних розладів кишок, слизової дихальних шляхів, особливо бронхів та бронхіол.
Із потоком крові мікроби, які лишились неушкодженими, розносяться по всьому організму і проникають до різних органів і тканин, особливо тих, де добре розвинена лімфоїдна, ретикулоендотеліальна тканина (кістковий мозок, лімфатичні вузли, селезінка, печінка) («фаза паренхіматозної дисемінації»). Там виникають вторинні запальні вогнища, нерідко гіперергічного типу з утворенням тифом, де мікроби осідають та розмножуються і звідки знову надходять до кров’яного русла. Частина мікробів під час бактеріємії потрапляє знову до первинно сенсибілізованих ними солітарних фолікулів та пейєрових бляшок. Дуже інтенсивно розмножуються черевнотифозні палички в печінці, а також у жовчному міхурі, тому що жовч є найкращим живильним середовищем для них. Тут палички можуть перебувати тривалий час і після одужання хворого (бактерієхолія). З жовчного міхура разом з жовчю черевнотифозні палички потрапляють у дванадцятипалу кишку і далі — в тонкі кишки, де частина їх знову проникає у лімфатичні утворення, решта виділяється з організму з випорожненнями. Таким чином, лімфатичні утворення тонких кишок — солітарні фолікули та пейєрові бляшки — зазнають багаторазових подразнень з боку черевнотифозних паличок та їх токсинів, а саме:
1) при первинному проникненні збудника в кишку відразу після перорального зараження;
2) при попаданні паличок з мезентеріальних лімфатичних вузлів внаслідок центробіжного поширення збудника по лімфатичних судинах;
3) при гематогенному занесенні збудника внаслідок черевнотифозної бактеріемії і, нарешті,
4) з жовчю внаслідок бактерієхолії.
Це багаторазове вторгнення мікробів у лімфатичні утворення тонкої кишки веде до того, що в лімфатичних утвореннях кишок запальний процесе набуває гіперергічного характеру: виникає некроз солітарних фолікулів і пейєрових бляшок, а далі утворюються і виразки. Механізм цього процесу нагадує прояв місцевої гіперергії — так званого феномена Артюса — Сахарова. В утворенні некротичних та виразкових явищ у стінці тонких кишок, крім черевнотифозних паличок, беруть участь стрептококи і анаероби. Все це складає «фазу алергічних і видільних процесів» (Г. П. Руднєв).
Через уражену таким способом стінку тонкої кишки до кров’яного русла проникають нові порції черевнотифозних паличок, що спричиняє вторинну бактеріемію і метастазування збудників у різні органи (селезінка, кістковий мозок, шкіра тощо), багаті на ретикулоендотеліальну тканину, де утворюються нові запальні вогнища гіперергічного характеру з утворенням тифом. Отже, виникають алергічні реакції в усьому організмі хворого. Далі настає «фаза розвитку імунітету і адаптаційно-компенсаторних процесів». Вже під час бактеріемії починається енергійне руйнування мікробів. При метастазуванні їх у різні ретикулоендотеліальні органи в останніх утворюються запальні вогнища з проліферацією макрофагальних елементів. Все це становить реакцію, яка спрямована на знищення збудників хвороби. До 25% всіх мікробів із крові виділяється нирками (бактеріурія), інші виділяються назовні з жовчю і далі з фекаліями. Тривале перебування збудників в організмі людини і антигенні подразнення з боку мікробів спричиняють поступову імунізацію організму, зокрема з утворенням гуморальних антитіл. Все це приводить до того, що організм або зовсім звільняється від черевнотифозних паличок, або вони залишаються тільки в окремих ізольованих вогнищах в організмі (жовчному міхурі, жовчних шляхах, клітинах кісткового мозку, рідше — в нирках), не завдаючи йому істотної шкоди. В останньому випадку людина стає носієм збудника хвороби, який зберігається в клітинах органів (незавершений фагоцитоз). Процес імунізації організму під час захворювання не завжди зростає. В певний час він може слабшати і навіть припинятись, і тоді при наявності збудника в місцях його розмноження (жовчний міхур та ін.) іноді відбувається вторинна гематогенна дисемінація черевнотифозних паличок; всі хворобливі явища повторюються — настає рецидив захворювання.
Отже, черевний тиф являє собою інфекційний процес, для якого типовим є циклічний розвиток з послідовним закономірним чергуванням окремих патогенних етапів або циклів. Кожний з них відповідає певному циклові в клінічному перебігу захворювання, а також у динаміці патологоанатомічних перетворень в організмі при черевному тифі.
На першому тижні захворювання в кишках, головним чином у дистальному відділі клубової кишки, особливо на відстані 5— 10 см від баугінієвої заслінки, слизова оболонка стає гіперемійованою і набряклою, одночасно помітно набрякає лімфатичний апарат — солітарні фолікули та пейєрові бляшки. На розрізі вони сіро-червоні, соковиті, дещо нагадують речовину мозку дитини, тому цей цикл (період) має певну назву: «Період гіперемії та мозковидного набрякання». Майже одночасно виникають зміни у брижових лімфатичних вузлах, які значно набрякають, стають соковитими та мозкоподібними, набуваючи розмірів волоського горіха.
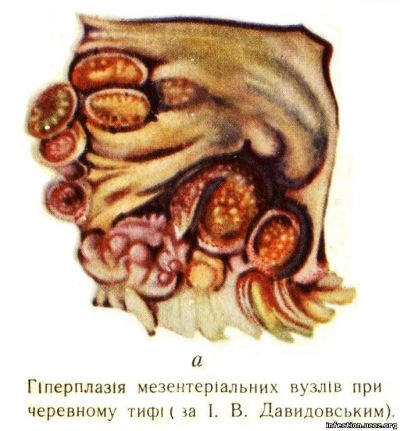
На другому тижні захворювання відзначають некротизацію набряклих лімфатичних утворень. В одних випадках некроз захоплює відразу головну масу пейєрової бляшки або солітарного фолікула — так звана секвеструюча форма (І. В. Давидовський), в інших — змертвіння виникає лише в окремих ділянках цих утворень на різній глибині. Бляшки та фолікули виглядають брудно-сірими або зеленувато-жовтими, через те що некротичні ділянки просякаються жовчними пігментами, їх краї звичайно не некротизуються. У лімфатичних брижових вузлах некрози рідко захоплюють головну масу вузла, проте в процес іноді втягується і ділянка очеревини, що вкриває брижі: це може спричинити виникнення брижового перфоративного перитоніту (І. В. Давидовський) (рис. І, а).
Вже наприкінці першого — на початку другого тижня виникають зміни у селезінці: вона помітно збільшується, дещо ущільнюється. На розрізі тканина селезінки має однорідний темно-червоний характер. На другому тижні виникає також черевнотифозний висип — розеола. Це своєрідна реакція шкіри на гематогенну дисемінацію та метастазування в шкіру паличок черевного тифу. Завдяки лімфотропним властивостям палички черевного типу особливо часто потрапляють до лімфатичних щілин шкіри, де виникають продуктивно-запальні зміни (lymphangoitis capillaris cutis), які являють собою субстрат розеоли.
Наприкінці другого, але частіше на початку третього тижня відпадають змертвілі тканини лімфатичних утворень слизової оболонки кишки і з’являються виразки. Коли виникає секвеструюча форма некрозу (рис. 8), некротичні маси відпадають великими шматками і швидко; при часткових некрозах — повільно і малопомітно.

Під час відпадання оголюються глибокі частини слизової оболонки та підслизового шару, а також кровоносні судини, які тут залягають. Ці судини не завжди зазнають попереднього тромбування, і це створює реальну небезпеку кишкових кровотеч, іноді — смертельних. Процес відпадання некротизованих ділянок закінчується наприкінці третього — на початку четвертого тижня, і настає новий етап — період чистих виразок. Дно виразок робиться гладеньким, через рештки підслизового шару, що іноді залишається, просвічують шари кільцеподібних м’язів кишки. Уцілілі від некрозу краї пейєрових бляшок оточують виразкову поверхню у вигляді бортів, дедалі спадаються і стають малопомітними. Глибина буває різною. Іноді некротичний процес може захопити також м’язовий шар кишки, який відпадає разом із струпом, тоді дно виразки становить лише черевна оболонка. Це може створити загрозу перфорації виразки з послідовним розвитком перитоніту.
Наприкінці четвертого, а також протягом п’ятого та шостого тижнів захворювання настає останній етап хвороби — період загоювання виразок. Ніяких спотворюючих або стенозуючих рубців не буває, на місці колишніх виразок залишається лише сіро-аспідна пігментація.
При рецидивах хвороби патологоанатомічні зміни кишкової стінки досить строкаті: поруч із виразковими змінами можна спостерігати солітарні фолікули та пейєрові бляшки в стадії гіперемії і набрякання.
При гістологічному дослідженні виявляють мікроскопічні зміни, які характеризуються гіперпластичними процесами, у тканинах ретикулоендотеліальної строми та ретикулоендотелію бляшок і фолікулів; в останніх утворюються тифозні гранулеми (тифоми), про які згадувалося вище. Ці тифоми утворюють центр розвитку некротичних процесів. Коли виникають виразки, в мікроскопічній картині починають переважати неспецифічні явища — лейкоцитарні інфільтрати, розвиток грануляційної тканини і т. д. У дітей некроз, а також виразки виникають в порівняно невеликій кількості бляшок, тому на аутопсії знаходять їх небагато. Типові зміни у кишечнику при черевному тифі, як уже зазначалось, спостерігаються в основному в клубовій кишці, тому всі патологоанатомічні зміни в кишках часто визначають як іІео-typhus. Проте в рідких випадках характерні зміни можуть спостерігатись також у товстій кишці — тоді це визначають як ileo-colotyphus. Про зміни в лімфатичних вузлах брижі згадувалось вище.
У селезінці спостерігають типову крупноклітинну реакцію з боку ретикулоендотелію, а також некробіотичні зміни у вогнищах проліферації. В стінках вен та синусів селезінки, у венах кишечника, печінки і навіть у гілках легеневої артерії утворюються пристінкові вузлики, які нагадують за своїм складом згадані вище тифоми. У цих вузликах виникають некрози. Судинні зміни в селезінці можуть призвести до дрібних інфарктів. Можливі навіть розриви капсули селезінки. В печінці теж виникають тифозні вузлики, а також явища білкової та жирової дистрофії, іноді — холецистити та холангіти.
Тифозні вузлики знаходять і в кістковому мозку. З боку серця при черевному тифі не помічають будь-яких особливих змін: міокардити бувають не часто, а ендокардити — зовсім рідко. Частіше зміни з боку серця мають характер міодистрофічних.
При черевному тифі нерідко спостерігаються пневмонії: первинні, які виникають на початку захворювання внаслідок гематогенної дисемінації збудника в легенях (так званий пневмотиф), і частіше трапляються вторинні — гіпостатичні, ателектатичні, інфарктні, аспіраційні.
У пізніші періоди хвороби і навіть після її закінчення виникають остеоперіостити, остеомієліти, спондиліти. На четвертому тижні іноді спостерігаються тромбофлебіти, найчастіше вен нижніх кінцівок (vena saphena magna). Ліва кінцівка уражується частіше, ніж права. Рідше уражуються мускули, особливо черевного преса (прямі), великий і малий грудні та прямий мускул живота, де виникає восковидне (ценкерівське) переродження. В нирках, незважаючи на бактеріурію, істотних змін здебільшого не виявляють, тільки часом відзначають незначний нефроз, рідко — нефрити. Дещо частіше бувають пієліти, переважно у жінок.
Щодо змін з боку нервової системи, то, крім зазначених вище, можливе також запалення оболонок мозку (meningotyphus), кори головного мозку та мозочка.
Як видно із наведеного вище, патологоанатомічна картина при черевному тифі, крім циклічності свого розвитку, характеризується обширністю уражень майже всіх органів, різноманітністю морфологічних змін, зокрема дуже типовими для цієї хвороби змінами в тонкому кишечнику, що допомагає патологоанатомові не тільки встановити при розтині діагноз хвороби, але й визначити час, який пройшов від початку захворювання.
Клініка. Після інкубаційного періоду, який, як вказувалося вище, триває в середньому 2—3 тижні, починають поступово з’являтись хворобливі явища. Хворі здебільшого не можуть визначити, коли виникли перші прояви захворювання. Спочатку їх трохи морозить, вони відчувають «тяжкість» у голові, яка згодом переходить у досить інтенсивний головний біль. Хворий, який кілька днів намагався «перебороти» недугу, нарешті змушений злягти в ліжко.
Температура день за днем підвищується східцеподібно і до 5—7-го дня досягає 39—40° С. Апетит зникає, хворий відчуває в роті поганий смак. Язик поступово вкривається сірувато-білуватим нальотом, дещо товстішає, набуваючи конічної форми, його краї та кінчик звичайно вільні від нальоту і мають інтенсивно-червоний колір («тифозний язик»). У важких випадках захворювання язик стає сухим, на ньому відбиваються сліди зубів, спинка його вкрита сухим, майже чорним нальотом, від чого він має вигляд підсмаженого (так званий «фулігінозний язик»). У деяких хворих вже з перших днів виникає почервоніння та гіперплазія мигдаликів, іноді на них з’являються білі острівці у формі ледве підвищених плям (ангіна Штрюмпеля), які пізніше некротизують і на місці яких виникають виразки. Це справжня тифозна виразкова ангіна (ангіна Дюге).
Вже з перших днів захворювання виникає відносна брадикардія. Так, нерідко при температурі 39,5—40° С у хворих на черевний тиф кількість пульсових поштовхів не перевищує 80—84 на хвилину. Іноді наприкінці першого тижня захворювання з’являється дикротія пульсу. Механізм виникнення брадикардії при черевному тифі ще не досить з’ясований. Існує думка, що вона зв’язана з підвищенням тонусу парасимпатичної нервової системи (О. Ф. Білібін) або з подразненням її закінчень у кишках (М. К. Розенберг). У жінок та дітей відносна брадикардія виражена слабо і часто її може зовсім не бути, тоді як у дорослих сильних чоловіків вона трапляється майже постійно. Більш імовірно, що брадикардія зв’язана із зниженням функції проведення імпульсів серцевого м’яза.
Дикротія пульсу також належить до ранніх та типових для черевного тифу змін. При черевному тифі виникає дисоціація між силою діяльності серця, ступенем еластичності судинної стінки і розміщенням крові в тілі. Коли більша частина крові відпливає до судин черевної порожнини, тиск в периферичних судинах падає і напруження судинної стінки знижується. Тоді додатковий поштовх, який спричиняється закриванням аортальних клапанів, стає різкішим і виявляється при промацуванні пальцем у вигляді додаткового пульсового поштовху. Так з’являється дикротія пульсу (М. К. Розенберг), яка у жінок спостерігається значно рідше. Це, на думку М. К. Розенберга, зв’язане з адаптацією серця жінок до відпливів крові в черевну порожнину, які виникають звичайно під час менструацій. О. Ф. Білібін пояснює дикротію особливо різким зниженням діастолічного тиску на фоні загального зниження артеріального тиску.
Живіт вже з самого початку захворювання стає помірно здутим. При натискуванні на праву здухвинну ділянку часто виникають біль та бурчання, яке добре відчувається при тривалій пальпації. Ця ознака (gargouillement — у французьких авторів) виникає внаслідок атонічного стану сліпої кишки, від чого в ній скупчуються гази разом з рідким вмістом. Іноді в цій же ділянці перкуторний звук, порівняно зі звуком, який виявляється при перкусії лівої здухвинної ділянки, здається коротшим. Ця ознака, яку описав Б. Я. Падалка, виникає внаслідок гіперплазії брижових лімфатичних вузлів.
Наприкінці першого тижня часто збільшується селезінка, нерідко — і печінка.
Щодо зміни з боку нервової системи, то на першому тижні захворювання, крім головного болю та загальної слабкості, про що згадувалось вище, у хворих з’являються неспокій, поганий сон, іноді безсоння. В складі білої крові визначається помірний нейтрофільний лейкоцитоз, який вже через 2—3 дні змінюється на лейкопенію з лімфоцитозом.
Так розвивається хвороба в перший тиждень після її виникнення. Цей перший (ініціальний) період хвороби більшість клініцистів визначають як stadium incrementi.
Приблизно з початку другого тижня захворювання починається період інтенсивного розвитку всіх хворобливих явищ, так званий stadium fastigii. Загальний стан хворих помітно гіршає. Головний біль, здебільшого локалізований у потиличній ділянці, в поєднанні з безсонням нерідко стає нестерпним. Часто настає status typhosus — стан глибокого приголомшення, ступорозний стан, іноді марення, можуть виникати менінгеальні явища. Гарячка тримається, температура весь час висока.
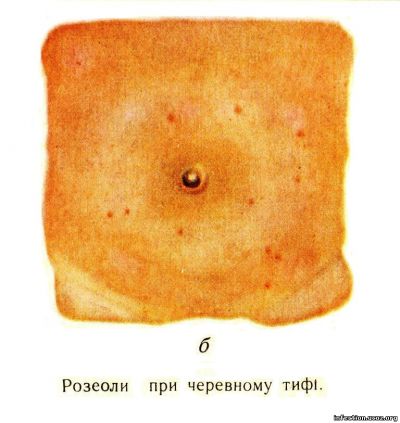
Близько середини другого тижня виникає типова для черевного тифу ознака — на тілі з’являються розеоли (рис. І, б).
Це висип у вигляді окремих плямок, рожевого або червоного кольору. Кожний елемент цього висипу має круглу або овальну форму, досить чіткі контури, дещо підвищений над рівнем шкіри і зникає при натискуванні пальцем або розтягуванні шкіри. Розмір кожної розеоли — близько 2—3 мм у діаметрі. Проте іноді розеоли мають 5 мм у діаметрі й більше, вони помітно підвищуються над рівнем шкіри і дещо нагадують папули (roseola elevata). Розеольозний висип здебільшого локалізується на шкірі живота, бічних частинах грудної клітки, рідше з’являється в інших місцях.
Як правило, розеол буває небагато (не більше 10—15), проте інколи вони можуть досить густо вкривати всю шкіру, що робить її подібною до того, як буває при висипному тифі, кору, поліморфній ексудативній еритемі. Кожна розеола існує 6—7 днів, після чого її запальний вміст розсмоктується і вона зникає, лишаючи часом на своєму місці жовтувате або бруднувате забарвлення. Протягом захворювання розеоли можуть з’являтися в різних місцях на шкірі кілька разів; окремі розеоли виникають навіть після закінчення гарячкового періоду захворювання (пізні розеоли). Повторне висипання розеол (рецидивування) дуже типове для черевного тифу, і його потрібно враховувати при диференціальній діагностиці з висипним тифом, при якому висип не рецидивує. Із розеол іноді вдається виділити збудника хвороби, що можна використати з діагностичною метою (метод Ратнера). При черевному тифі у 10—30% випадків розеол не буває, тому їх відсутність не дає підстав, щоб відкинути діагноз захворювання. Розеол частіше не буває в дітей, особливо дошкільного віку.
Досить рідко при важких формах черевного тифу можна спостерігати геморагічний висип (К. Н. Георгієвський, М. І. Рагоза, І. Р. Брауде); його наявність є несприятливою прогностичною ознакою. Цей висип характеризує особливо тяжку форму черевного тифу, геморагічну: при цьому виникають також тяжкі кишкові кровотечі, геморагічні інфаркти.
З інших змін у цьому періоді можна відмітити жовте забарвлення шкіри долонь та підошов (симптом Філіпповича). Слід підкреслити, що ця ознака позбавлена будь-якого діагностичного значення, бо спостерігається також при висипному тифі, лобарній пневмонії і деяких інших захворюваннях.
Наступний етап хвороби, що деякі автори визначають як stadium acme, характеризується погіршанням загального стану хворих. Виникають зміни у дихальних шляхах. Катаральні явища у верхніх дихальних шляхах (риніти, ларингіти) при черевному тифі трапляються дуже рідко. Але досить часто виникають бронхіти: при аускультації легенів визначається жорстке дихання і різноманітні хрипи. Бронхіти нерідко переходять у пневмонії.
Вище було сказано, що пневмонії при черевному тифі можуть мати різне походження. В певних випадках трапляються первинні специфічні черевнотифозні пневмонії. Вони мають гематогенний характер. При посівах мокротиння можна виділити черевнотифозні палички. Пневмонії ці не є ускладненням черевного тифу, це прояв інфекційного процесу з переважною локалізацією паличок у легенях. Вони формуються за типом поширеної дрібновогнищевої пневмонії і найчастіше — у вигляді одиничних або множинних лобулярних фокусів. При гістологічному дослідженні легеневої тканини в таких випадках знаходять зміни в її ретикулоендотелії, які за складом нагадують черевнотифозні гранулеми (Ю. М. Лазовський). Фізикальні зміни при таких пневмоніях часто незначні. Деякі клініцисти навіть виділяли особливу легеневу форму черевного тифу — пневмотиф (Г. Йохман). При рентгенологічному дослідженні хворих на таку форму черевного тифу виявляють тіні, які нагадують туберкульозні ураження легенів. У подібних випадках можливі черевнотифозні абсцеси легенів.