К началу Великой Отечественной войны в связи с введением в лечебную практику препаратов сульфаниламидной группы летальность при крупозной пневмонии значительно снизилась и достигла в армии минимальных цифр. В настоящей статье дается анализ причин летальности при острых пневмониях по данным углубленной разработки историй болезни больных крупозным воспалением легких, заболевание которых закончилось смертью. Анализу подверглись только те истории болезни, в которых имелись данные вскрытия. На рис. 21 приведено распределение больных крупозной пневмонией с различными исходами по количеству пораженных долей.
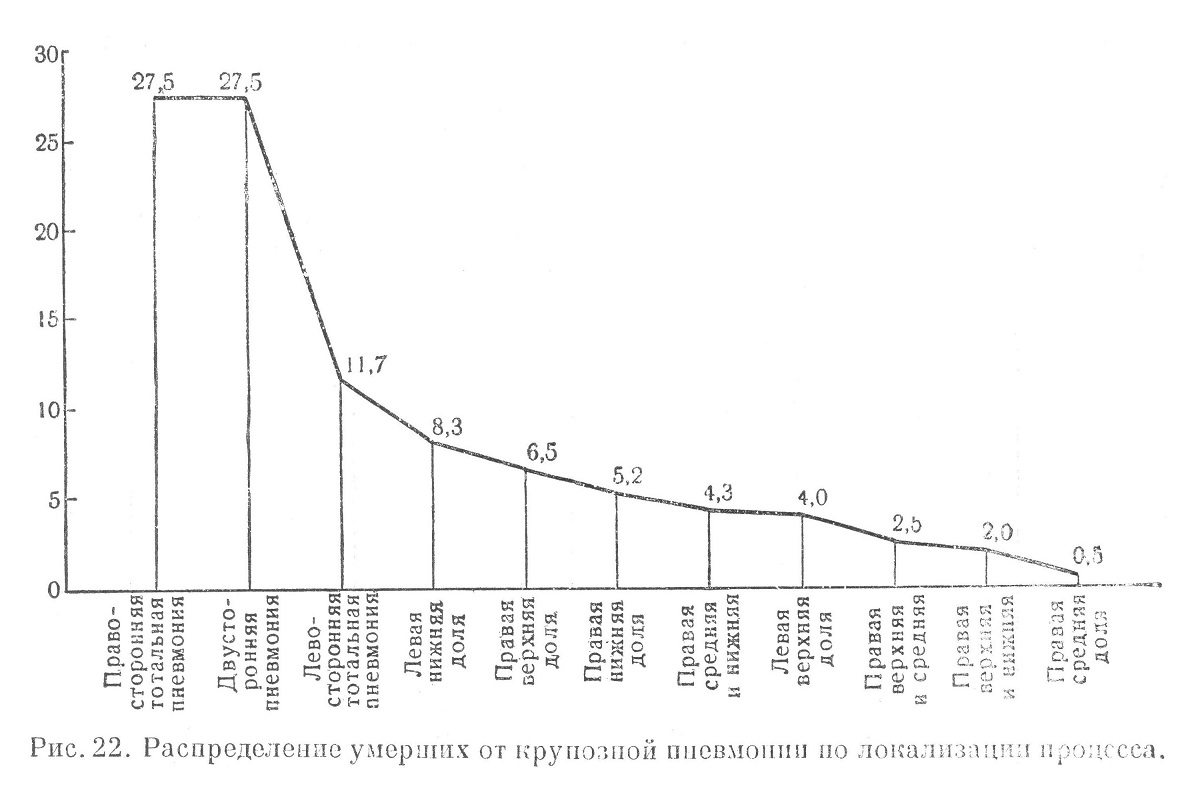
Поражение одной доли легкого составило в группе с летальным исходом 24,0%, в то время как среди выздоровевших оно отмечено у 86,0%. Случаи, когда в процесс вовлекалось 2—5 долей, составили в группе с летальным исходом 76,0%, в группе выздоровевших — 14,0%. Локализация процесса у больных крупозной пневмонией с летальным исходом представлена на рис. 22.
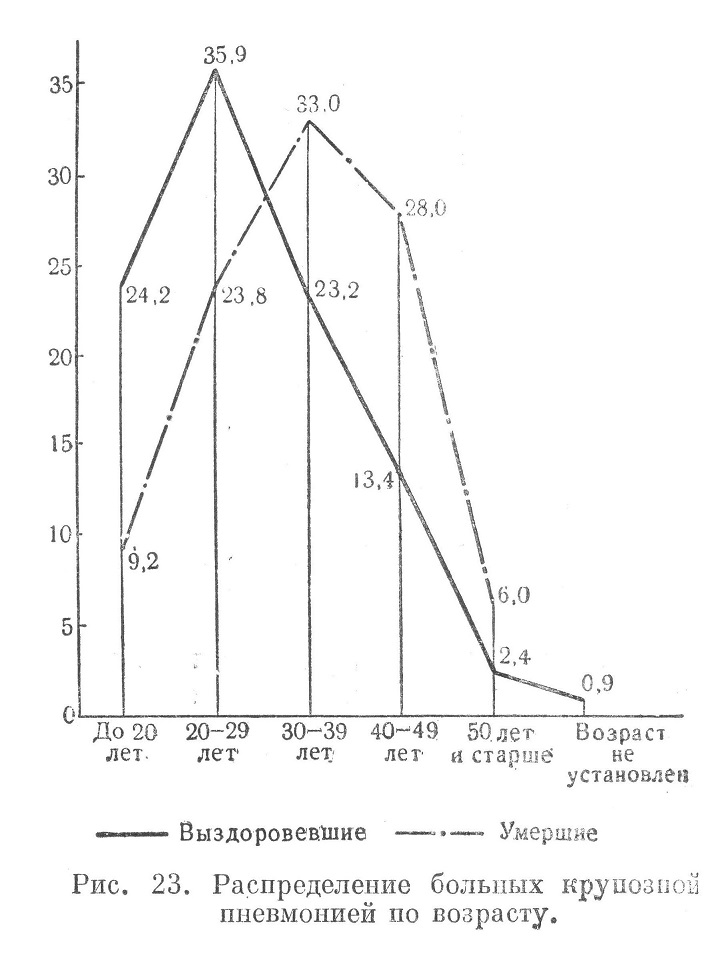
Среди умерших от крупозной пневмонии в 55,0% случаев наблюдалось заболевание правосторонней тотальной и двусторонней крупозной пневмонией. При наличии двустороннего воспаления легких в процесс было вовлечено 5 долей в 12,4% случаев, 4 доли — в 26,2%, 3 доли— в 20,0%, 2 доли — в 30,0%, количество долей не указано в 11,4%; таким образом, более чем в 58,0% было поражено 3—5 долей. Второе место по частоте занимала левосторонняя тотальная пневмония (11,7%). Поражение только средней доли легкого справа представлено наименьшим количеством случаев. Смерть наступила в результате присоединившегося тяжелого осложнения: острою инфекционного миокардита, разлитого гнойного менингита и др. При анализе распределения больных крупозной пневмонией с летальным и благоприятным исходом по возрасту оказывается (рис. 23), что среди умерших преобладали лица более пожилого возраста: больные старше 30 лет составляли в группе с летальным исходом 67,0%, а в группе выздоровевших 39,0%. Умершие в возрасте 40 лет и старше составили 34,0% к общему числу больных, заболевание которых привело к летальному исходу. Число выздоровевших больных этого же возраста не превышало 15,8%. Наоборот, больные в возрасте до 20 лет среди умерших составили всего 9,2%, а в группе выздоровевших— около 25,0%
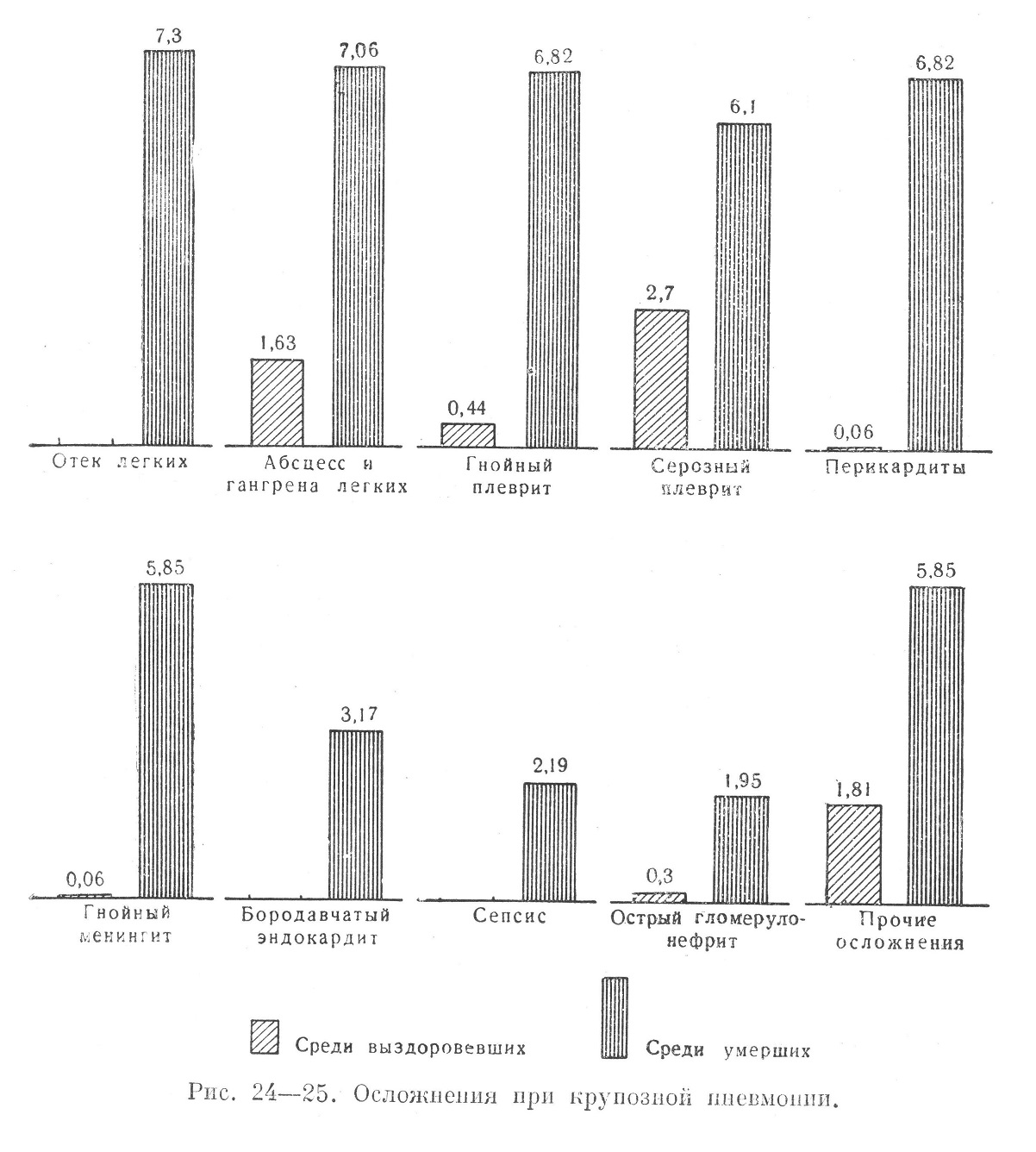
Е. И. Сластенов, подытоживая результаты наблюдений над больными крупозной пневмонией среди гражданского населения с 1943 по 1945 г., отметил повышение летальности с увеличением возраста: среди больных в возрасте до 20 лет летальность составляла 0,6%, от 20 до 29 лет — 2,9%, от 30 до 39 лет — 2,4%, от 40 до 49 лет — 4,5%, старше 50 лет — 10,7%. Несомненное влияние на летальный исход при крупозной пневмонии оказывали различные осложнения. Ниже приведены соответствующие данные, относящиеся к больным крупозной пневмонией с различными исходами (рис. 24—25).
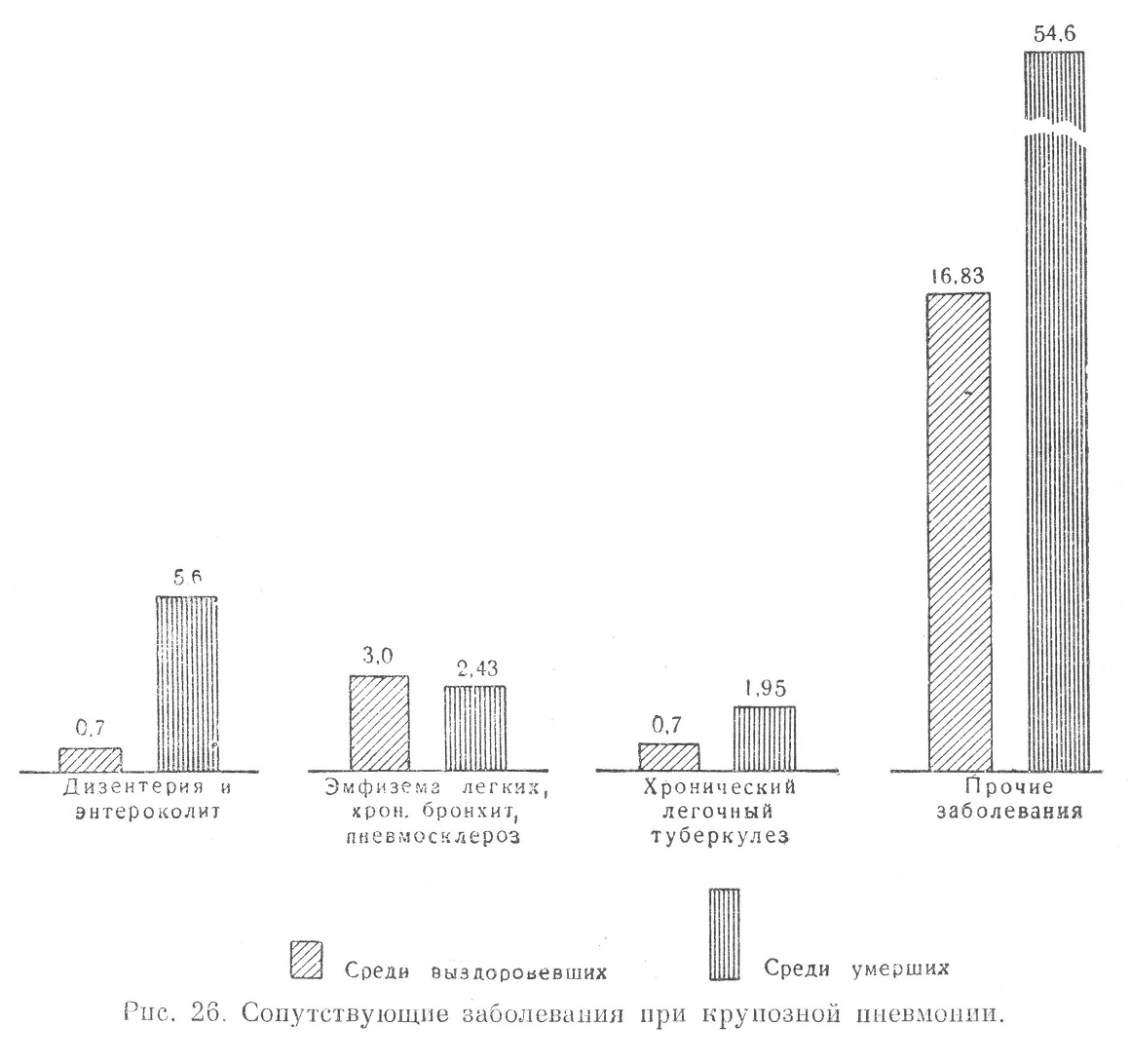
Если в группе выздоровевших процент осложнений не превышал 7,0, то в группе с летальным исходом он составлял 53,11. Значительно чаще встречались в группе с летальным исходом тяжелые гнойные осложнения, как абсцесс и гангрена легких, гнойный плеврит, перикардит. Остальные осложнения: отек легких, гнойный менингит, эндокардит, сепсис (множественные гнойные осложнения легких, печени, почек, перикарда, брюшины, мозговых оболочек), встречались в основном только в группе умерших. В отношении диагностики этих важнейших осложнений следует указать, что острый эндокардит, который встречался в 3,17% случаев, не был ни разу диагносцирован при жизни; перикардит был диагносцирован в 1/14 всех случаев, гнойные менингиты — в 1/2 случаев. Отдельные серьезные осложнения, сопровождавшие течение крупозной пневмонии с летальным исходом, включены в группу «прочих», например, острый отек мозга, некрозы печени и селезенки, размягчение вещества головного мозга и др. Говоря о клинико-анатомических параллелях военного времени, Н. Л. Водонос указал, что в изученной им группе больных крупозной пневмонией с летальным исходом осложнения встречались в 37,0—40,0% случаев. Чаще всего наблюдались абсцессы легких — в 25,0%, экссудативные плевриты — в 18,0%, перикардиты — в 11,0% всех осложнений. Наибольшее количество осложнений отмечалось при поражении верхних и нижних долей. Кроме того, количество и характер осложнений зависели, по автору, от сопутствующей малярии. Данные, полученные в условиях войны, целесообразно сравнить с соответствующими материалами мирного времени. Это дает возможность выяснить, есть ли какая-нибудь особенность в патологии военного времени. По данным И. В. Давыдовского, в развитии легочных осложнений значительную роль играет состояние питания и дыхательных путей до заболевания. По автору, в 6,0% всех вскрытий умерших от пневмоний встречаются легочные гангрены, в 4,0% — абсцессы легких. Серознофибринозные перикардиты отмечены в 3,0% вскрытий, эндокардиты — в 4,0—5,0%, менингиты — в 6,0%, особенно часто при поражении верхних долей. Г. Г. Непряхин и П. И. Карпенко, анализируя результаты вскрытий 217 больных, умерших от крупозного воспаления легких в течение 1928—1938 гг., указывали, что ими обнаружены следующие осложнения: плеврит (в половине случаев гнойный) — в 21,8% случаев, перикардит — в 7,4%, гнойный менингит — в 4,6%, бородавчатый эндокардит — в 3,2%, гангрена легких — в 3,2%. По данным Л. С. Огородниковой, разработавшей секционный материал городской больницы в Ростове-на-Дону, касающийся крупозной пневмонии, за 24 года (1923—1947), осложнения обнаружены у 46,8% всех умерших: экссудативный плеврит — у 15,5%, гангрена легких — у 12,3%, менингиты (серозные и гнойные) — у 12,2%, перикардит — у 6,4%, абсцесс легких — у 6,4%, эндокардит — у 4,8%. Таким образом, по данным этих авторов, относящимся к гражданскому населению, чаще встречался гнойный плеврит и гангрена легких. Давая характеристику сопутствующих заболеваний у больных крупозной пневмонией с различными исходами (по материалам Военно-медицинского музея), следует указать, что сопутствующие болезни в группе с летальным исходом встречались в 64,58%, в группе же выздоровевших они не превышали 21,23% (рис. 26),
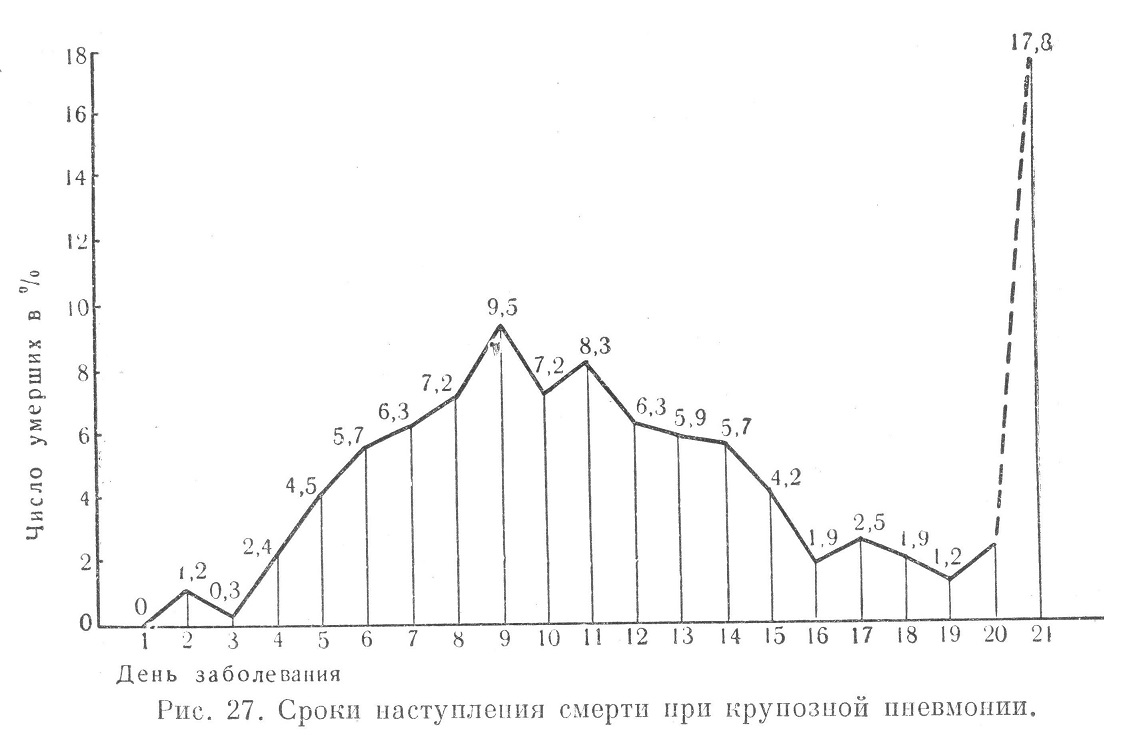
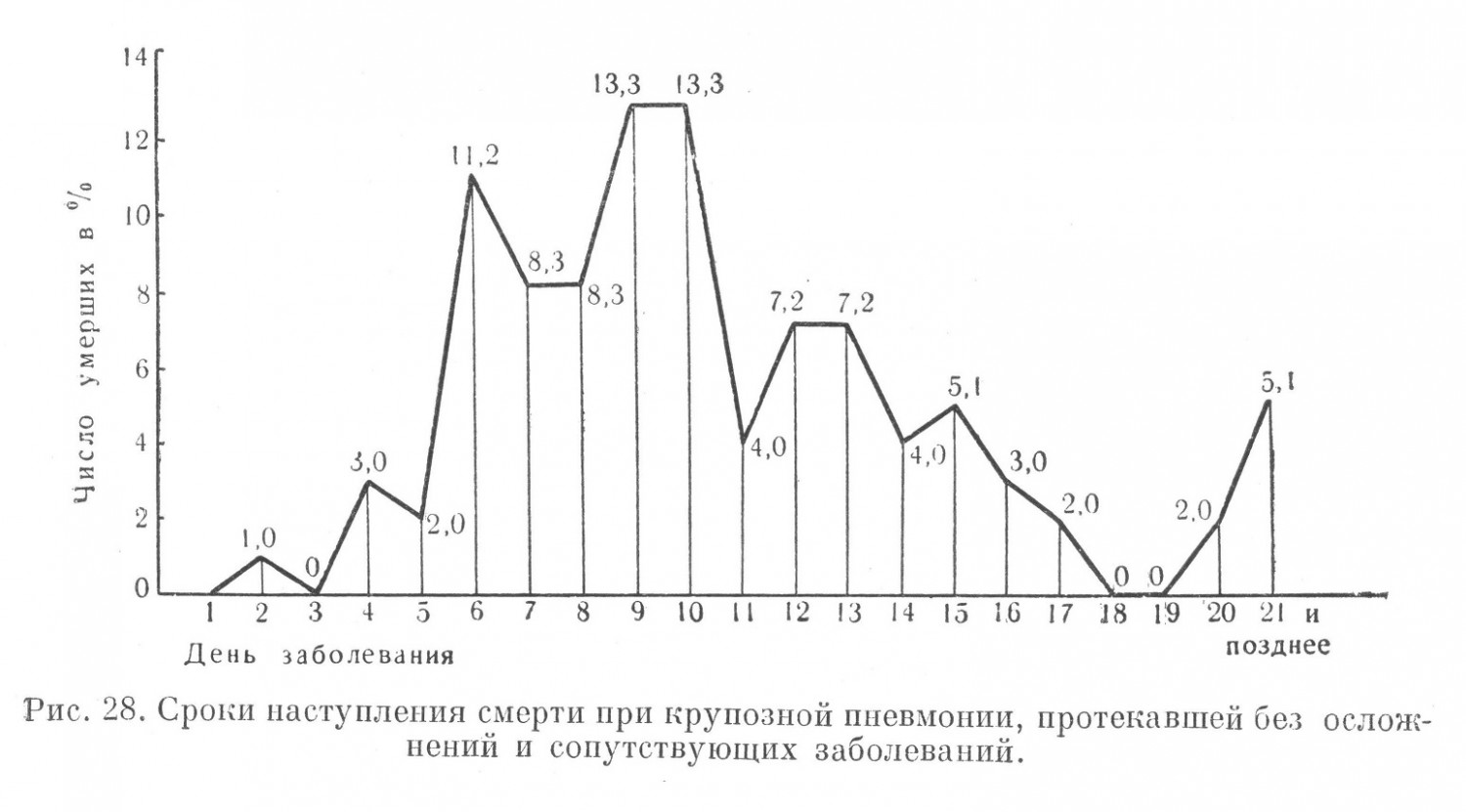
Иногда сопутствующими заболеваниями в группе с летальным исходом были алиментарное истощение, дизентерия и энтероколиты (Ленинградский фронт в 1942 г.). Перечисленные заболевания были причиной атипичного, трудно распознаваемого течения крупозной пневмонии. Кроме того, они отягощали клиническую картину основного заболевания и ухудшали прогноз. В группе прочих сопутствующих заболеваний у больных крупозной пневмонией с летальным исходом значительную часть составили больные со спленомегалией на почве длительно протекавшей рецидивирующей малярии. Имеется обширная литература по вопросу влияния малярии на понижение резистентности организма к пневмококковой инфекции. В. И. Зайцева отмечала, что падение температуры у больных крупозной пневмонией, страдавших в прошлом малярией, происходило после приема сульфидина не через 24—36 часов, а через 2—3 дня. По данным автора, сочетание крупозной пневмонии с малярией сказывалось на количестве пораженных долей и числе осложнений, в результате чего малярия значительно повышала смертность от крупозной пневмонии. Е. М. Тареев приводит таблицу Мелик-Мурадова, из которой следует, что по мере увеличения размеров селезенки летальность при крупозной пневмонии повышается. По Н. Г. Рабиновичу, у некоторых больных крупозной пневмонией с летальным исходом селезенка была увеличена в 2—6—8 раз (данные вскрытий). У одного такого больного смерть наступила от кровоизлияния в брюшную полость в результате резкого увеличения селезенки. По мнению И. И. Широкогорова, организм, сенсибилизированный длительным малярийным процессом, тяжело реагирует на пневмококковую инфекцию. О тяжелом течении крупозной пневмонии у больных малярией во время Великой Отечественной войны писали многие авторы. E. М. Тареев указывал на тяжелое течение крупозной пневмонии при наличии у больного цирроза печени любой этиологии. Согласно разработанным нами материалам, в группе с летальным исходом цирроз печени как сопутствующее заболевание отмечен в 2,92% случаев. У части больных процесс был малярийной этиологии. Относительно значительный процент (8,5) сопутствующих заболеваний в группе с летальным исходом составляли болезни сердца: пороки клапанов, болезни сердечной мышцы и сосудов. Материалы разработки историй болезни дают представление о зависимости частоты сопутствующих заболеваний при крупозной пневмонии от возраста больных. Учитывая частоту сопутствующих заболеваний (64,58%) и осложнений (53,11%) среди больных крупозной пневмонией с летальным исходом, следует отметить, что эти факторы влияли на летальный исход. У 24,0% больных, умерших от крупозного воспаления легких, заболевание протекало без осложнений и сопутствующих заболеваний. На исход крупозной пневмонии известное влияние оказывала также степень приспособленности организма к условиям среды; уроженцы юга, попадая в непривычные для них условия северного климата, переносили крупозную пневмонию более тяжело. На рис. 27 и 28 приводятся данные о сроках наступления летальных исходов при крупозной пневмонии, протекавшей с различными осложнениями и сопутствующими заболеваниями, и крупозной пневмонии, протекавшей без таковых.
Из представленных материалов следует, что около 45,0% летальных исходов приходилось на 7—12-й день от начала заболевания; 17,8% летальных исходов, приходившихся на 21-й день и позже, относились к больным, у которых летальный исход в значительной степени зависел от различных тяжелых осложнений. На рис. 28 приведены данные, относящиеся к больным, у которых процесс протекал без осложнений и сопутствующих заболеваний. Среди этой группы большинство случаев с летальным исходом (54,5%) также приходилось на 6—10-й день болезни. По данным Л. С. Огородниковой, среди больных, умерших от крупозного воспаления легких, летальный исход наступал чаще всего на 5—8-й день болезни. Сравнительно раннее наступление летального исхода у большинства больных, умерших от крупозной пневмонии, позволяет предположить, что основной причиной смерти была пневмококковая интоксикация, которая быстро приводила к явлениям сердечно-сосудистой недостаточности и кислородному голоданию тканей. В более поздние сроки смерть наступала в меньшем проценте случаев; здесь имели значение осложнения, сопутствующие заболеваниям, возраст больного и т. д. В. Д. Цинзерлинг, касаясь новых данных по патологической анатомии крупозной пневмонии и их значения для клиники, указывал, что в течении крупозного воспаления легкого имеются два основных периода: период активного инфекционного очага (до кризиса) и период без активного инфекционного очага (после кризиса). Анализ данных вскрытий и историй болезни показал, что в большей части случаев смерть от крупозной пневмонии наступала в острой фазе заболевания. На схеме представлены сведения об ошибках в диагностике крупозной пневмонии с летальным исходом, допущенных в первом и последнем по времени поступления больных лечебных учреждениях. Как видно из приведенных данных, диагноз первого лечебного учреждения подтвердился в 42,9% случаев, следовательно, ошибочный или неточный дмагноз был допущен на первом этапе медицинской помощи более чем в половине случаев (57,1%). Следует указать, что диагноз первого лечебного учреждения не всегда ставился врачом. В 6,5% случаев вместо пневмонии был диагносцирован на первом этапе плеврит — сухой или экссудативный. Анализ причин ошибочной диагностики показывает, что у некоторых больных этой группы сопутствующим заболеванием был плеврит, который как бы затушевывал основное заболевание — крупозную пневмонию.
Другую группу ошибок составили случаи крупозной пневмонии, диагносцированные в первом лечебном учреждении как малярия (5,8%). У большинства больных этот диагноз был поставлен в первые дни заболевания, повидимому, потому, что у отдельных лиц малярия отмечалась в анамнезе, или потому, что предположение о ней связывалось с наличием увеличенной селезенки. Ряд больных был эвакуирован из войскового района с диагнозами: «сердечная недостаточность», «эмфизема легких», «хронический бронхит» (4,5% случаев). Это были лица старших возрастов, страдавшие до пневмонии сердечно-сосудистой или дыхательной недостаточностью различной степени. Заболевание пневмонией быстро приводило к расстройству циркуляторного аппарата: усиливалась одышка, цианоз, появлялись отеки, увеличивалась и становилась болезненной печень. Такая клиническая картина затушевывала течение пневмонии, которая оставалась нераспознанной. В качестве примера можно привести следующую историю болезни. Больной Д., 44 лет, заболел 12/ХІ 1942 г. Появилась слабость, усилился кашель, который наблюдался у больного и ранее. Больной пониженного питания. Температура 37°. Со стороны легких явления эмфиземы. Глухие тоны сердца. Увеличение печени, асцит. Направлен в тяжелом состоянии в ТППГ с диагнозом эмфиземы легких, миокардита с недостаточностью сердца. На следующий день наступила смерть. На вскрытии обнаружена правосторонняя тотальная крупозная пневмония, эмфизема легких, асцит, истощение. Выводы: крупозное воспаление легкого, сопровождавшееся расстройством кровообращения, не было распознано, хотя было поражено все правое легкое. Отсюда — неправильная эвакуационная тактика. По поводу расхождения диагнозов в группе острых пневмоний А. А. Нечаев, основываясь на материалах довоенного времени, тоже указывал, что нераспознанные пневмонии часто наблюдались в случаях с преобладанием симптомов. сердечно-сосудистой недостаточности или при заболевании органов дыхания не пневмонического характера. Небольшой группе больных с крупозной пневмонией (2,2%) был поставлен диагноз нефрита. Как видно из записи в истории болезни, врач руководствовался наличием отеков (тканевых и полостных) и симптомами со стороны мочи (белок, цилиндры, эритроциты). Но отеки и явления со стороны мочи были, повидимому, проявлением сердечной недостаточности, наступившей вследствие присоединения острого инфекционного процесса: крупозной пневмонии. Не останавливаясь на прочих ошибках первого этапа в диагностике крупозной пневмонии с летальным исходом, рассмотрим ошибки, допущенные на последнем этапе эвакуации. Пневмония не была распознана в 12,2% случаев, в половине случаев вместо крупозной пневмонии диа- гносцировался туберкулез легких. Больной Б., 37 лет, поступил в эвакогоспиталь 30/ІХ 1942 г. на 5-й день заболевания. Жалобы на общую слабость, боль в груди, кашель. По словам больного, в прошлом у него бывали кровохаркания. Отец больного умер от туберкулеза. Справа на всем протяжении легкого отмечалось укорочение перкуторного звука, там же выслушивалось жесткое дыхание с бронхиальным оттенком и скудная крепитация. Количество лейкоцитов — 2 400 в 1 мм3. Заключение рентгенолога: густо расположенные сливные очаговые тени справа — фаза инфильтративной вспышки гематогенно-диссеминированного туберкулеза легких. Клинический диагноз: туберку- лез легких Сщ Состояние больного было крайне тяжелым. 3/Х, на 8-й день заболевания, наступила смерть. Данные вскрытия правосторонняя тотальная крупозная пневмония (серое опеченение). Крупозная пневмония верхней части нижней и нижней части верхней доли слева. Множественные точечные кровоизлияния в плевре обоих легких, слизистой желудка и лоханок. Резкое паренхиматозное перерождение мышцы сердца, печени, почек. Ошибочный диагноз туберкулеза легких был поставлен на основании данных семейного и личного анамнеза, но основную роль сыграло заключение рентгенолога. Следующей причиной диагностики туберкулеза легких у больных крупозной пневмонией следует считать не совсем обычную клинику пневмоний в условиях действующей армии. В ряде случаев наблюдалось постепенное начало заболевания, адинамия, нетипичные данные прекуссии и аускультации, нехарактерная картина крови и т. д. Больной М., 41 года, поступил в госпиталь 12/1 1944 г. в крайне тяжелом состоянии. Жалобы на слабость, потерю аппетита, небольшой кашель со скудным отделяемым. Из-за тяжести состояния анамнез собрать не удалось. Объективно: исхудание, сухая шелушащаяся кожа. Над областью правого легкого перкуторный звук с коробочным оттенком; под ключицей справа дыхание с амфорическим оттенком, на фоне которого выслушивалась обильная звучная крепитация. Количество лейкоцитов 3 500 в 1 мм крови. Состояние больного оставалось тяжелым, и через 2 дня, 14/1, наступила смерть. Диагноз госпиталя: инфильтративно-кавернозный туберкулез легких справа; истощение. Патологоанатомический диагноз: правосторонняя крупозная пневмония верхней доли в стадии серого и нижней доли в стадии красного опеченения; правосторонний фибринозный плеврит; левосторонняя мелкоочаговая пневмония; Общее резкое истощение. Крупозная пневмония не была диагносцироваиа в силу необычного течения заболевания: наличия исхудания, нехарактерных данных перкуссии, аускультации и картины крови. У некоторых больных имелось сочетание пневмонии с активным туберкулезом легких, казеозной пневмонией, фиброзно-кавернозной, диссеминированной формой, что тоже создавало трудности в установлении правильного диагноза. Присоединение крупозной пневмонии к туберкулезу легких не всегда сопровождалось острым началом заболевания и у отдельных больных носило постепенный характер. Очень трудно было диагносцировать крупозную пневмонию у больных туберкулезом, в мокроте которых находили туберкулезные палочки. Естественно, это приводило к избыточной диагностике туберкулеза в ущерб диагнозу крупозной пневмонии. Остальные ошибки, допущенные в последнем по времени поступления больных лечебном учреждении, составляли около 3,4% всех случаев крупозной пневмонии. Отдельные авторы (например, Л. Н. Кузьменко) описали в довоенное время случаи пневмококкового перитонита при крупозной пневмонии в результате заноса пневмококков в брюшную полость, но эти наблюдения представляли большую редкость. По некоторым материалам довоенного, военного и послевоенного периода процент клинико-анатомических расхождений при крупозной пневмонии был значительным. По секционным хматериалам госпиталей, крупозная пневмония не была распознана при жизни за первые полтора года Великой Отечественной войны у 12,5% больных. В условиях войны отдельные ошибки в диагнозе пневмоний влекли за собой не только ошибки в лечении, но были также причиной неправильной эвакуационной тактики. Сопоставление данных, относящихся к группам с различными исходами, показывает, что между количеством пройденных этапов эвакуации и частотой летальных исходов при крупозной пневмонии не было прямой зависимости. Внутрь получали сульфидин не менее 4—5 дней в группе выздоровевших 42,4% больных и в группе с летальным исходом — 22,4%. Более позднее поступление больных в стационар и несвоевременное начало специфического лечения, проводимого к тому же недостаточно активно, обусловливали в ряде случаев тяжелое течение процесса. Однако очень тяжелое течение крупозной пневмонии с поражением нескольких долей и летальным исходом наблюдалось и в случаях ранней госпитализации больного: 15,0% умерших от крупозного воспаления легких поступили в стационар не позднее 3-го дня от начала заболевания. В этом отношении показательна следующая история болезни. Больной Х.,22 лет, поступил в эвакогоспиталь 14/XII 1942 г., на 3-й день острого заболевания. При обследовании выявлена двусторонняя крупозная пневхчония. Больной был в крайне тяжелом состоянии и скончался на следующий день. На вскрытии обнаружена двусторонняя тотальная крупозная пневмония с образованием абсцесса в области нижней доли слева. Таким образом, процесс протекал с явлениями резкой интоксикации, напоминая бурную гиперергическую реакцию с распадом легочной ткани в первые дни болезни. На основании анализа летальности при крупозном воспалении легких в Великую Отечественную войну необходимо отметить, что основными факторами, влиявшими на исход заболевания, являлись: 1) тяжелое течение процесса, 2) более пожилой возраст больных, 3) сопутствующие заболевания. Не все факторы, отрицательно влиявшие на исход заболевания, носили на протяжении войны стабильный характер. Об этом свидетельствует тот факт, что летальность от крупозного воспаления легких, по данным углубленной разработки историй болезни, уменьшилась на четвертом году войны почти в четыре раза по сравнению с первым годом. Это явилось следствием повышения качества диагностики и ликвидации сопутствующих заболеваний, значительно ухудшавших прогноз при крупозном воспалении легких. | |
| Категория: Пневмонии | | |
| Просмотров: 861 | |
Анализ летальных исходов при крупозной пневмонии