За несколько дней до начала заболевания крупозной пневмонией нередко можно было отметить продромальные явления: повышенную утомляемость, слабость, плохой аппетит и головную боль. В течение 1—2 недель до заболевания часто наблюдалось катарралыюе состояние слизистых верхних дыхательных путей — ринит, фарингит, трахеит и ангина. Для начального периода заболевания крупозной пневмонией характерно внезапное появление озноба, острое повышение температуры, кашель и боль в груди, а в последующем — выделение характерной для этого заболевания мокроты. По данным углубленной разработки историй болезни, внезапное повышение температуры, сопровождающееся ознобом, наблюдалось при крупозной пневмонии в 92,6% и при очаговой пневмонии в 75,3%. Некоторые авторы по собственным наблюдениям отмечали меньшую частоту острого начала крупозной пневмонии в годы Великой Отечественной войны (И. И. Крысе—в 75,0%, Н. И. Никулин — в 65,5%). Боль в боку и кашель отмечались в начале крупозной пневмонии у 96,5% всех больных, при очаговой пневмонии — у 81,1%; только кашель (без жалоб на боли в боку) наблюдался при крупозной пневмонии у 3,5% и при очаговой пневмонии — у 18,9% всех больных. При диференцированном анализе частоты указанных симптомов оказалось, что острое начало с ознобом чаще всего наблюдалось при неосложненном течении крупозной пневмонии (93,5%); несколько реже оно наблюдалось при осложненном течении заболеваний с благоприятным исходом (91,9%) и еще реже (83,2%) — в случаях, когда заболевание приводило к летальному исходу. Соответственные отношения в частоте острого начала с ознобом наблюдались и при очаговой пневмонии, но с еще большей амплитудой колебаний (76,2% у выздоровевших и 55,7%. у больных, заболевание которых окончилось смертью). В группе больных с постепенным повышением температуры последнее наблюдалось в два раза чаще при смертельном исходе, чем при выздоровлении; эта закономерность наблюдалась как при крупозной, так и при очаговой пневмонии. Таким образом, острая реакция (озноб, высокая температура) свидетельствует о более высоких иммунобиологических свойствах организма и, как это было отмечено еще С. П. Боткиным, является более благоприятным прогностическим признаком, чем вялая реакция организма (постепенное повышение температуры). В начале заболевания характерны для крупозной пневмонии боли в груди и кашель; они наблюдались у 97,1% больных при благоприятном течении заболевания, в то время как у больных, заболевание которых закончилось летально, они отмечены несколько реже — в 90,7%. Ощущение боли в груди не всегда соответствует пораженной доле легкого; иногда оно локализуется, особенно при верхнедолевой пневмонии, на противоположной заболеванию стороне. Среди больных, погибших от крупозной пневмонии, боли в груди и кашель наблюдались еще до заболевания в общей сложности у 5,0%, тогда как в группе выздоровевших они наблюдались только приблизительно у 1,0% больных. В противоположность тому, что отмечено среди больных крупозной пневмонией, у всех больных очаговой пневмонией боли в груди с кашлем или только кашель наблюдались уже до заболевания; с началом же пневмонии отмечалось лишь обострение этих явлений. Для заболеваний с летальным исходом характерны тяжелые продромальные явления; в 100,0% заболеваний с таким исходом уже до подъема температуры отмечались боли в груди и кашель. Повышение температуры (выше 39°) при крупозной пневмонии наблюдалось у 79,8% всех больных при благоприятном исходе пневмонии и у 66,5% при неблагоприятном исходе; соответственно этому умеренное повышение температуры до 38—39° в последних случаях наблюдалось чаще, чем при прочих исходах. Для очаговой пневмонии вообще характерна менее высокая температура, причем в случаях заболевания с летальным исходом чаще по сравнению с прочими исходами наблюдалась начальная температура не выше 38° (11,0%), а также температура выше 39° (в 61,9% случаев по сравнению с 56,1% в случаях с выздоровлением); последнее отмечалось обычно при мелкоочаговой многодолевой пневмонии, протекавшей остро по типу крупозной. Нередко через 1—2 дня после начала крупозного воспаления легких на губах, у крыльев носа, реже на щеках и других местах появляется герпетическая сыпь. Это высыпание издавна считалось признаком острой, но благоприятной реакции организма. Действительно, герпетическая сыпь наблюдалась у 61,6% выздоровевших, а среди больных, умерших от крупозной пневмонии, у 37,5%. При остром начале пневмонии больной обычно лежит на спине или на боку, соответствующем стороне поражения; лицо гнперемировано, а иногда цианотически окрашено, зрачки расширены, склеры гиперемированы; больной несколько возбужден, дыхание учащенное (32—40—50 и больше дыханий в минуту), поверхностное, иногда неравномерное; при дыхании наблюдается раздувание крыльев носа. Больного беспокоят не только боли, покалывание в боку, сухой, частый, поверхностный кашель, но и одышка, приобретающая иногда мучительный характер. Последний симптом являлся почти постоянным; но данным разработки историй болезни, одышка в начале крупозной пневмонии наблюдалась у 95,6% всех больных, а у остальных (4,4%) она выявилась в течение заболевания позже; при очаговой пневмонии она была отмечена вначале у 97,3%, а впоследствии у всех больных. Механизм учащения дыхания при пневмонии еще недостаточно выяснен. Прежде всего это, по-видимому, связано с рефлекторным возбуждением дыхательного центра импульсами из легочных и плевральных интерорецепторов; большую роль играет, несомненно, и недостаточное насыщение крови кислородом и, следовательно, гипоксемическое раздражение дыхательного центра; в генезе одышки имеет значение также нарушение обмена веществ и недостаточность кровообращения. Состояние нервной системы является важнейшим фактором, влияющим на течение и исход пневмонии. По проявлениям реактивности центральной нервной системы можно судить об общей тяжести патологического состояния организма, т. е. о тяжести заболевания. Явления, указывающие на участие нервной системы в течении пневмонии, заслуживает поэтому пристального внимания (табл. 8). Мокрота является почти постоянным симптомом воспаления легких, и ее характер имеет большое диагностическое значение, особенно для крупозной пневмонии; она обычно слизистая или слизисто-гнойная, может содержать иногда значительную примесь крови; клейкая ржавая мокрота, характерная для фибринозной пневмонии, при очаговой пневмонии не встречается. При крупозном воспалении легких частота наличия ржавой мокроты в среднем одинакова в различных группах больные — около 45,0% (этот процент увеличится до 55,0—60,0, если не учитывать больных, характер мокроты которых точно не описан). Отсутствие мокроты отмечалось в 1,5—2 раза чаще у больных с неосложненным течением заболевания; вообще же мокрота отсутствовала у 5,0—10,0% всех больных. Частота выделения ржавой мокроты при крупозной пневмонии (у 45,0—55,0% всех больных) в годы Великой Отечественной войны в общем соответствовала данным, приводимым в довоенной литературе. Несколько отличаются в этом отношении наблюдения В. II. Хлебникова, который отмечал отсутствие ржавой мокроты у 80,0% своих больных. Подобные же данные привел A. П. Балашов. При очаговой пневмонии отношения были иные: кровянистая мокрота наблюдалась у 15,7—29,7% больных с осложненными формами заболевания, т. е. в 1,5—5 раз чаще, чем при неосложненном течении пневмонии. Гнойная мокрота наблюдалась в 5—10 раз чаще, чем при крупозной пневмонии. Зловонная мокрота характерна только для осложненного течения как крупозной, так и очаговой пневмонии, особенно последней (когда она встречалась в 3—5 раз чаще, чем при крупозном воспалении легких). В начале заболевания, как известно, может наблюдаться так называемый брюшной (абдоминальный) синдром, дающий основание к неправильному диагнозу острого живота, острого аппендицита и т. и. Выражается он в острых болях внизу живота, чаще в подвздошной области справа, в правом подреберье, в эпигастральной области и т. д., нередко сопровождается вздутием живота, а иногда рвотой. Жалобы больного на эти явления могут затушевывать другие симптомы пневмонии, тем более что в первый день заболевания объективные перкуторные и аускультативные данные со стороны легких могут быть незначительны. Брюшной синдром при пневмонии наблюдался довольно часто: при крупозной пневмонии у больных, умерших от пневмонии, в 22,9% и при благоприятных исходах — в 11,2%, при очаговой пневмонии соответственно в 31,6 и в 9,8%. Боли в животе в различных сочетаниях с другими жалобами были отмечены при крупозной пневмонии у больных, умерших от пневмонии, в 11,6% и у выздоровевших — в 4,9%; при очаговой пневмонии боли наблюдались у больных, умерших от заболевания, в 19,9% и у выздоровевших — в 5,5%. У 0,7—1,7% всех больных наблюдалась рвота. Явления перитонизма при пневмонии объясняют соответствующей иррадиацией со стороны раздраженных окончаний диафрагмального, межреберных и поясничных нервов, иннервирующих диафрагму и потому вовлекаемых в процесс при пневмонии. Некоторые авторы объясняют картину острого живота при пневмонии особенностями иннервации диафрагмы — диафрагмальный нерв анастомозирует внутри брюшной полости с ветвями симпатического нерва и солнечного сплетения. B. В. Гербст считает, что болевой синдром при пневмонии чаще всего наблюдается в области правого подреберья и вызывается действительным воспалительным поражением желчных путей, желчного пузыря и печени (очаговый гепатит); автор обнаруживал ангиохолециститы при крупозной пневмонии у 100,0% больных. Таким образом, брюшной синдром является частым спутником пневмонии, особенно ее тяжелых форм. Это обстоятельство должно побудить врачей внимательно относиться к перитонеальным явлениям и помнить, что последние могут быть одним из симптомов, указывающих на воспаление легких. Описаны случаи крупозной пневмонии, когда вначале превалировали брюшные симптомы, а признаки, характерные для пневмонии, выявились позднее. Точный диагноз заболевания был установлен лишь рентгеноскопией. Эти случаи указывают, что при наличии симптомов острого живота рентгеноскопию грудной клетки, следует производить в обязательном порядке. | |
| Категория: Пневмонии | | |
| Просмотров: 696 | |
Общая симптоматология пневмонии
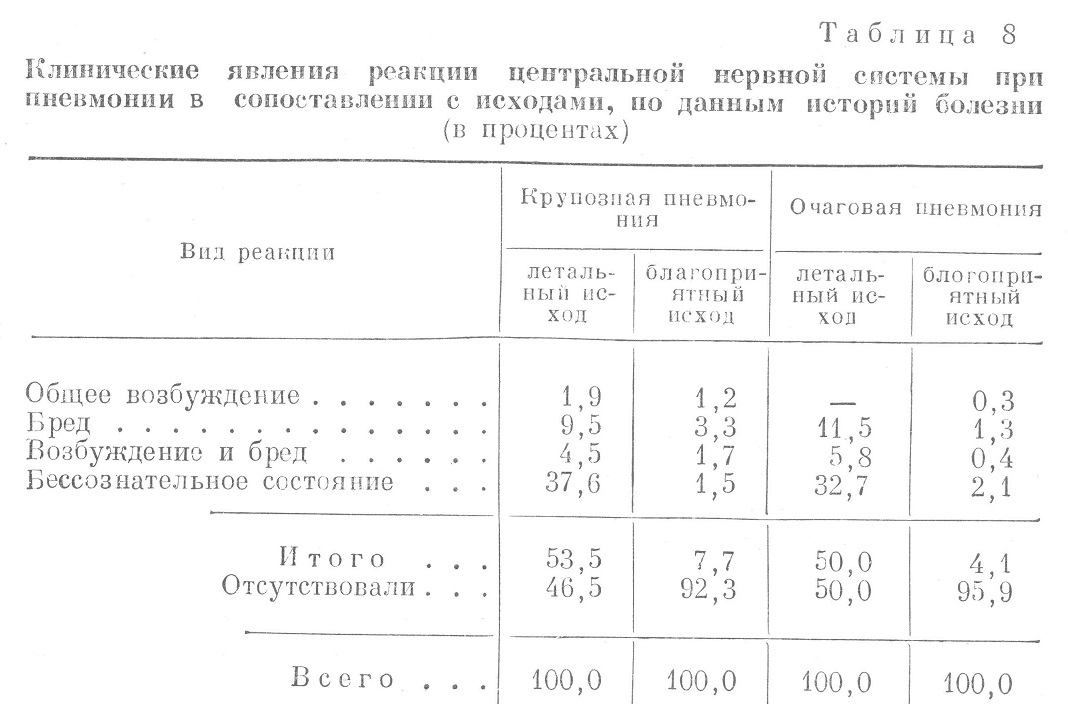 Патологические симптомы со стороны нервной системы наблюдались в 7—12 раз чаще у больных, умерших от пневмонии (в 53,5% при крупозной пневмонии и в 50,0% при очаговой, у больных с благоприятным исходом соответственно в 7,7 и 4,1%). У выздоровевших патологические явления со стороны нервной системы наблюдались при крупозной пневмонии в общем в 2 раза чаще, чем при очаговой (7,7 и 4,1%). Особенно неблагоприятным прогностическим признаком является бессознательное состояние больного, которое было отмечено у 37,6% больных, умерших от крупозной пневмонии, и у 32,7%, умерших от очаговой пневмонии, тогда как у выздоровевших оно наблюдалось соответственно только у 1,5 и у 2,1%, т. е. в 15—20 раз реже. Следующим неблагоприятным симптомом являлся бред, в том числе и связанный с общим возбуждением. Часто наблюдалась также бессонница или прерывистый, беспокойный сон, истощающий больного. Выше отмечалось уже, что состояние возбуждения и бред более характерны для верхнедолевой пневмонии.
Патологические симптомы со стороны нервной системы наблюдались в 7—12 раз чаще у больных, умерших от пневмонии (в 53,5% при крупозной пневмонии и в 50,0% при очаговой, у больных с благоприятным исходом соответственно в 7,7 и 4,1%). У выздоровевших патологические явления со стороны нервной системы наблюдались при крупозной пневмонии в общем в 2 раза чаще, чем при очаговой (7,7 и 4,1%). Особенно неблагоприятным прогностическим признаком является бессознательное состояние больного, которое было отмечено у 37,6% больных, умерших от крупозной пневмонии, и у 32,7%, умерших от очаговой пневмонии, тогда как у выздоровевших оно наблюдалось соответственно только у 1,5 и у 2,1%, т. е. в 15—20 раз реже. Следующим неблагоприятным симптомом являлся бред, в том числе и связанный с общим возбуждением. Часто наблюдалась также бессонница или прерывистый, беспокойный сон, истощающий больного. Выше отмечалось уже, что состояние возбуждения и бред более характерны для верхнедолевой пневмонии.