Токсоплазмоз — зоонозне інфекційне захворювання, що спричиняється одноклітинними паразитами з найпростіших — токсоплазмами. Зараження може виникнути як у внутрішньоутробному, так і позаутробному періоді життя людини (природжений і набутий токсоплазмоз).
Токсоплазмоз досить поширений і посідає важливе місце в інфекційній, дитячій, акушерській, очній і нервовій патології. В справі наукового вивчення токсоплазмозу багато зробили радянські вчені Д. Н. Засухін, М. А. Скворцов, С. Г. Васіна та ін. Зокрема на Україні багато наукових праць по токсоплазмозу належать Л. К. Коровицькому, М. Н. Мельнику, А. Є. Григоращенко та ін.
Етіологія. Збудник хвороби Toxoplasma gondii був відкритий в 1908 р. Ніколем і Мансо, які виділили його у гризуна гонді — ctenodaktylus gondii. Майже одночасно Сплендор виділив токсоплазми у кролів. У людей токсоплазму вперше виділив у 1923 р. чеський вчений Янку з сітківки ока дитини, хворої на гідроцефалію та аномалію очей. В СРСР перші випадки токсоплазмозу були описані у 1949 р. Д. Н. Засухіним, М. А. Скворцовим та ін.
Токсоплазма належить до типу найпростіших. Це одноклітинний паразит групи джгутикових, родини трипанозомід. У клітинах організму токсоплазма набирає півмісячної форми, поза клітинами — овальної; живі паразити мають форму дольки апельсина. Один полюс паразита — гострий, протилежний — заокруглений. Токсоплазма має 3—7u завдовжки і 2—4u завширшки. Вона вкрита оболонкою. При забарвленні за Романовським її протоплазма стає голубою. Ядро складається з червоних гранул і грудок, розміщене ексцентрично, ближче до заокругленого полюса. Тут же містяться центрозома, вакуолі і сидерофільні включення. Токсоплазма позбавлена джгутиків. Для виконання рухів вона швидко обертається навколо своєї осі, що буває особливо помітним в тканинних культурах та спинномозковій рідині. В очеревині мишей, в перитонеальному ексудаті, токсоплазми втрачають свою рухомість. За Грамом не забарвлюються.
Токсоплазми можна виявити в мазках спинномозкової рідини, осадів сечі, крові, мокротиння а. також при гістологічному дослідженні шматків тканин, взятих під час розтину або біопсії і забарвлених гематоксилін-еозином. Завдяки своїм штопороподібним рухам токсоплазми проникають у середину клітини, де розмножуються, утворюючи псевдоцисти або термінальні колонії. Псевдоцисти — це різні клітини-фагоцити в протоплазмі яких скупчуються паразити. Токсоплазми розмножуються подовжнім діленням і тільки всередині клітин. Статевий цикл розмноження у них не виявлений. За даними С. Г. Васіної токсоплазми утворюють також цисти, здебільшого — позаклітинно. Вирощувати токсоплазми на звичайних споживних середовищах" не вдається. Культуру токсоплазм виявляють на культурах тканин, а також на хоріоналантоїсній оболонці курячого ембріона. На 7—8-й день після зараження 11 —13-денного курячого зародка на хоріоналантоїсній оболонці утворюються жовто-білуваті вузлики 0 5—3 мм у діаметрі. При мікроскопи навколо них виявляють зону щільної інфільтрації, де є велика кількість токсоплазм, їх знаходять також в еритроцитах ембріона. Інтраперитонеально заражені білі миші, свинки, кролі та хом’яки токсоплазмами або матеріалом, що містить цих паразитів, гинуть за кілька днів або тижнів, залежно від кількості паразитів та їх вірулентності.
Резистентність токсоплазм у зовнішньому середовищі залежить від характеру останнього. Нагрівання до 55—70° С вбиває їх за — 10 хвилин. При висиханні вони гинуть при 4° С за 12 годин, при кімнатній температурі — за 8 годин, при 37 °С за 1,5 години. У вологому матеріалі тривалість життя токсоплазм збільшується. 5% розчин фенолу та 70% спирт нищать токсоплазми за кілька хвилин. Токсоплазми порівняно стійкі до хлораміну: 2 % розчин його не знищує паразитів навіть за 5—10 хвилин. Найбільш нищівно на токсоплазми впливає мертіолат. Ця речовина навіть у концентрації 1 : 10 000 вбиває їх на З0 секунд. Вільдфюр вважає, що саме мертіолат слід використовувати для дезинфекції зараженого токсоплазми матеріалу. При нормальній кислотності шлункового соку токсоплазми гинуть за З0 хвилин, при підвищеній — ще скоріше. В гліцерині вони зберігаються до 8 днів.
Епідеміологія. Токсоплазмоз — зоонозна інфекція. Це захворювання досить поширене серед диких тварин (зайці, ховрахи, білки, нориці, хом’яки, миші, щури, сурки, тхори, гонді, мавпи тощо), свійських (собаки, кішки, свині, велика рогата худоба, кури, голуби) і лабораторних (кролі, морські свинки). Токсоплазмоз у них перебігає по-різному. У кролів, мишей та хом’яків він гострий, рідше хронічний і здебільшого кінчається загибеллю тварин. Тварини втрачають апетит, у них з’являються гастроентерит, нефрит, судороги, кахексія, парези (Вільдфюр). У щурів інвазія перебігає латентно. За думкою Л. К. Коровицького, щури та миші є часто основне джерело інфекції для людей.
Тварини заражуються одна від одної через харчові продукти, забруднені виділеннями інфікованих тварин (фекалії, сеча, секрет носоглотки), а також трансмісійно кровосисними паразитами, переважно кліщами. Експериментально доведено, що зараження, крім того, може відбуватись крапельно, а також через молоко матері (в мишей).
Людина заражається від тварин різними шляхами. Найчастіше інфекція передається аліментарним шляхом через їжу і воду, забруднену матеріалом, що містить токсоплазми, через брудні руки, при споживанні термічно недостатньо обробленого м’яса або сирого молока хворих тварин. Токсоплазми в організм людини можуть проникати також крізь ушкоджену шкіру, слизові оболонки очей, ротової порожнини, носоглотки. Трансмісійне зараження людей трапляється рідко. Крапельно заражаються ті люди, які стикаються з інфікованими тваринами.
Для людської патології велику питому вагу має трансплацентарне передавання паразитів з крові вагітної жінки у кров плода, яке спричиняє природжений токсоплазмоз. Мати при цьому може переносити токсоплазмоз латентно.
Найчастіше інфікується від тварин сільське населення, зокрема ветеринарні і зоотехнічні працівники, а також мисливці. Природно, що набутий токсоплазмоз найчастіше трапляється в дорослих, у дітей віком до 2 років переважно буває природжений.
При токсоплазмозі існує лише нестерильний імунітет, який підтримується токсоплазмами, замкнутими в псевдоцисти.
Патогенез. Токсоплазми, потрапляючи в організм людини, уражують клітини всіх трьох зародкових листків на будь-якій стадії їх диференціації. Особливий тропізм вони виявляють до клітин центральної нервової і ретикулоендотеліальної систем. Розмножуючись у протоплазмі клітин, токсоплазми утворюють тут псевдоцисти (термінальні колонії), розміром від З0 до 60 u. Через певний час ці псевдоцисти розпадаються, а звільнені токсоплазми гематогенно заносяться до інших клітин, інокулюються в них; отже, виникає генералізація інвазійного процесу.
У центральній нервовій системі, скелетних м’язах, міокарді, очах, лімфатичних вузлах, печінці, легенях, стінках судин, кишковій стінці та інших органах паразити викликають запальні та проліферативні процеси з утворенням некрозів та гранулем. Вони також спричиняють певні зміни в плаценті. У крові паразити перебувають недовго і в червонокрівці не інокулюються. В мозку утворюються типові для цієї інвазії вогнища петрифікації. Особливо велиш зміни бувають при природженому токсоплазмозі.
Клініка. Для токсоплазмозу типовий поліморфізм клінічних проявів, завдяки чому багато випадків цієї інфекції клінічно не розпізнавались. Природжений і набутий токсоплазмоз може перебігати гостро і хронічно. Л. К. Коровицький пропонує таку класифікацію клінічних форм токсоплазмозу (табл. 5).
Природжений токсоплазмоз виникає тоді, коли мати інфікована токсоплазмами (часто з безсимптомним перебігом інвазії) і паразити при руйнуванні псевдоцист з кров’ю проходять у плід крізь плаценту . Чим раніше заражається плід, тим тяжче буде перебігати інвазія. Якщо це настає протягом першої третини вагітності, то бувають аборти, передчасні роди, мертвонародження. Якщо ж інвазія виникає в останню третину вагітності, то у дітей, що народжуються, розвиваються різні хворобливі явища. Найчастіше уражується центральна нервова система, очі, бувають вади розвитку, затримується фізичний і розумовий розвиток.
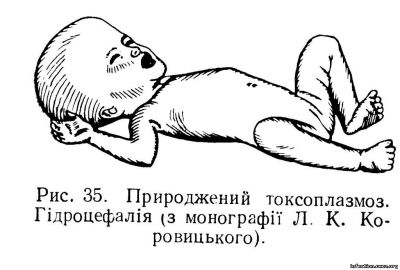
Ураження центральної нервової системи виявляються при менінгітах, іноді менінгоенцефалітах і супроводжуються високою температурою, судорогами. При дослідженні ліквору знаходять ксантохромію, білково-клітинну дисоціацію. В інших випадках розвивається мікро- та гідроцефалія (рис. 35), з’являються часті судороги, нерідко епілептиформного характеру, парези кінцівок, розумова відсталість. При рентгенівському дослідженні в головному мозку виявляють численні вогнища петрифікації, що вважається типовим для токсоплазмозу. Іноді діти народжуються з такими ушкодженнями та аномаліями, як ацефалія, повне розм’якшення мозку. Габке доводить, що більшість випадків «вовчої пащі» та нерідко spina bifida мають токсоплазмозну етіологію. Природжений токсоплазмоз часто характеризується ураженням очей. Деякі офтальмологи вважають, що тільки за самою картиною очного дна можна ставити діагноз токсоплазмозу. При цьому захворюванні виявляють мікрофтальм, відшарування сітківки, своєрідні вогнища буро-червоного кольору, навколо жовтої плями крововиливи, грубі скупчення темного пігменту, часто атрофію зорового нерва. Нерідко виникають хоріоретиніти, а також увеїти, ірити, іридоцикліти, помутніння скловидного тіла. Дитина рано починає терти очі. Все це призводить врешті-решт до сліпоти.
Деякі автори вважають, що для клінічної діагностики природженого токсоплазмозу достатньо трьох симптомів: енцефалопатії, мікрофтальмії та петрифікатів у мозку. Проте це не завжди так.
Іноді природжений токсоплазмоз є причиною хвороби Дауна (монголізм). Можуть спостерігатись гарячка або субфебрилітет, збільшення печінки і селезінки, що, на думку Д. Н. Засухіна, є постійною ознакою хвороби; можливі жовтяниця, плямисто-папульозний і петехіальний висип, набряки, прояви ентероколіту,
інтерстиціальної пневмонії. Іноді виникають природжені вади серця, міокардит. З боку крові нерідко спостерігається еозинофілія. Бувають також ендокринні розлади: передчасне статеве дозрівання, мікседема, синдром Іценка — Кушінга.
Набутий токсоплазмоз може спостерігатись як у дорослих, так і в дітей. Інкубаційний період при ньому триває від 3—9 днів до кількох тижнів. Перебіг хвороби може бути гострий і хронічний.
Найчастіше спостерігається лімфогландулярна (лімфаденопатична) форма набутого токсоплазмозу. Вона характеризується поступовим початком хвороби і такими продромальними явищами, як загальна слабість, втомлюваність, озноб і підвищення температури. Через якийсь час настає множинне збільшення лімфатичних вузлів. Найчастіше спочатку збільшуються шийні та пахвові, згодом і пахові вузли, набираючи розмірів лісового горіха; вони звичайно неболючі. Спостерігаються випадки токсоплазмозної лімфаденопатії без гарячки, при яких єдиною ознакою хвороби є лише збільшення лімфатичних вузлів. При лімфаденопатичній формі селезінка звичайно не збільшується. При дослідженні вузлів, вилучених у хворих за допомогою біопсії, або їх пунктатів вдається виділити токсоплазми (Сіїм, Беверлі, Бітті та Фрі тощо).
Тривалість гарячки при лімфаденопатичній формі (якщо вона буває) коливається від 1 дня до 2 тижнів. Збільшення лімфатичних вузлів триває від 1 тижня до 4 місяців. При дослідженні крові знаходять нормальний або збільшений лейкоцитоз, лімфоцитоз та моноцитоз, іноді ретикулярні та плазматичні клітини.
Швидкість зсідання еритроцитів нормальна або трохи прискорена. Прогноз захворювання при цій формі набутого токсоплазмозу, як правило, сприятливий.
Екзантематозна форма токсоплазмозу починається в одних випадках гостро, в інших — після продрому, що характеризується загальним нездужанням, головним болем, болями в суглобах. Після цього нерідко з’являється озноб і підвищується температура до 40° С і вище. На 3—5 день після початку гарячки з’являється плямисто-папульозний висип, який вкриває весь тулуб та кінцівки.
Іноді він дуже схожий на той, що буває при висипному тифі або інших рикетсіозах. Одночасно збільшуються лімфатичні вузли, але не завжди. Селезінка не збільшується. Згодом нерідко настають зміни з боку легенів у вигляді інтерстиціальних пневмоній, бронхопневмоній. У тяжких випадках буває міокардит, менінгоенцефаліт, що може призвести до летального наслідку.
Гарячка здебільшого має ремітуючий характер і триває 2- З тижні. Висип зберігається до 2 тижнів.
Менінгоенцефалітична форма набутого токсоплазмозу перебігає при явищах менінгоенцефаліту, менінгомієліту, менінгомієлоенцефаліту. При цьому також може з явитися поліморфний висип. У хворих буває інтенсивний головний біль, запаморочення, сонливість. Залежно від локалізації запальних процесів спостерігаються парези або паралічі типу моно- і геміплегій, ураження черепно-мозкових нервів, мозочкові ознаки тощо. При дослідженні спинномозкової рідини в осаді можна виявити токсоплазми. Прогноз при цій формі токсоплазмозу несприятливий, хоча й трапляються випадки видужання.
Очна форма набутого токсоплазмозу виявляється у вигляді дисемінованого хоріоретиніту, тяжкого гранулематозного увеїту, ексудативного ретиніту, відшарування сітківки.
Крім перелічених чотирьох форм набутого токсоплазмозу, деякі вчені розрізняють ще форми з переважним ураженням внутрішніх органів, а саме: серцеву (токсоплазмозний міокардит), легеневу (у вигляді інтерстиціальної пневмонії) і кишкову. Остання трапляється найчастіше в дітей і характеризується явищами ентериту, ентероколіту, іноді апендициту. Останнім часом описані також форми набутого токсоплазмозу, що проявляються у вигляді запалення судин: облітеруючого тромбангіїту, ендоартеріїту; при біопсії судин виділяли токсоплазми. Крім названих, існують ще субклінічні форми з незначною загальною інтоксикацією і температурою, без виразних змін з боку нервової системи і внутрішніх органів.
Токсоплазмоз з безсимптомним або латентним перебігом, під впливом таких несприятливих факторів, як перевтома, охолодження, порушення харчування, вагітність і т. ін., може активізуватись і перейти в одну з описаних вище форм.
Лабораторна діагностика. Через великий клінічний поліморфізм перебігу токсоплазмозу його діагностика досить важка і вимагає додаткових, зокрема лабораторних, досліджень.
Токсоплазми можна виявити при прямій мікроскопії спинно-мозкової рідини, рідше — ексудатів та цитратної крові. Мазки забарвлюють за Романовським. Збудник можна виділити після введення інфікованого матеріалу мишам або морським свинкам у мозок чи інтраперитонеально, а також шляхом посіву матеріалу на тканини курячого зародка. Частіше користуються серологічними та шкірними реакціями. Серед перших найбільше значення має реакція зв’язування комплементу на холоді: вона стає позитивною на третьому тижні захворювання і титр її зростає від 1 : 20 і вище. Застосовують також реакцію непрямої аглютинації та імунолюмінесцентний метод. Потрібне дослідження парних сироваток для виявлення зростання титру антитіл. Шкірна реакція проводиться шляхом інтрадермального впорскування токсоплазміну (антигену, здобутого з перитонеального ексудату заражених білих мишей) в дозі 0,1 мл. Реакція стає позитивною з 4-го тижня захворювання. Дітям до 2 років цю реакцію не застосовують.
Тільки позитивна шкірна реакція при негативних наслідках серологічних досліджень свідчить про перенесений у минулому токсоплазмоз або про наявність латентної інфекції.
Диференціальний діагноз. Діагноз природженого токсоплазмозу встановлюється легко на підставі гідроцефалії, хоріоретиніту, виявлених за допомогою рентгенографії кальцифікатів у мозку і позитивних серологічних реакцій. Гостру стадію природженого токсоплазмозу диференціюють з резусною жовтяницею новонароджених, атрезією жовчних шляхів, цитомегалією; підгостру стадію — з пологовими травмами голови. При набутому токсоплазмозі лімфаденопатичну форму доводиться відрізняти від інфекційного мононуклеозу, туберкульозних лімфаденітів, лімфогранулематозу, туляремії. Тифоподібну форму найчастіше диференціюють з висипним тифом та іншими рикетсіозами; енцефалітичну — з енцефалітами іншої етіології. Діагноз вирішують серологічні, шкірноалергічні реакції, мікроскопія центрифугатів ліквору, рентгенографія.
Лікування. Л. К. Коровицький запропонував таку схему лікування токсоплазмозу. Протягом 10 днів хворі приймають хлоридин і сульфадимезин. Добові дози хлоридину: для дітей до 3-х років — 0,01 г; до 7-ми років — 0,02 г; до 11 років — 0,03 г; до 15 років — 0,04 г. Добові дози сульфадимезину: до 5 років — 0,5—1 г; до 10 років—1,5 г; до 15 років — 2,0 г. Добові дози препаратів даються в 2 прийоми. Після десятиденної перерви подібні курси лікування повторюють 3—4 рази. Лікування може бути проведене і більш короткими курсами: по 3—5 днів з інтервалами в 7— 10 днів. Терапевтичний ефект спостерігається, головним чином, при гострому токсоплазмозі; при хронічних формах цей ефект значно нижчий. При виникненні побічних явищ лікування хлоридином (нудота, блювання, анемія, лейкопенія, альбумінурія) призначають димедрол, преднізолон, вітамін В6, пентоксил, аскорбінову кислоту.
За останній час радять застосовувати також спіроміцин у дозі 100 мг на 1 кг ваги, який діє на трофоцити (псевдоцисти) і цисти.
При хронічних формах токсоплазмозу призначають ін’єкції токсоплазміну (екстракт, що містить специфічні білки токсоплазм) у зростаючих дозах, від 0,0000001 мл до 0,0001 мл; ін’єкції роблять інтрадермально з інтервалами 1—3 дні. Ефективне лікування бактерійними полісахаридами (пірогенал по 2—5 мкг, продігіозан).
Потрібна також симптоматична терапія; загальнозмщнюючі і седативні засоби, при болях — амідопірин з бутадіоном.
Профілактика токсоплазмозу полягає у виявленні і лікуванні жінок особливо тих, у яких «скомпрометований» акушерський анамнез (спонтанні аборти, передчасні пологи, мертво народження або народження дітей з аномаліями). Вагітним жінкам в таких випадках треба робити дослідження на виявлення якщо він є лікувати хворобу хлоридином з сульфаніламідами. Для тих хто зайнятий у тваринництві, щоб запобігти набутому токсоплазмозу, потрібні ветеринарний нагляд за тваринами, дератизаційні заходи, додержання особистої гігієни.