Чума (Pestis orientalis) —гостра інфекційна хвороба, яка спричиняється мікробом, що належить до групи бактерій геморагічної септицемії. Характеризується гарячкою, тяжкою загальною інтоксикацією і типовими запально-некротичними змінами в лімфатичній системі, іноді в легенях та інших органах. Чума належить до так званих особливо небезпечних інфекцій.
Відома людству з давніх часів. Першою з відомих епідемій була так звана Юстиніанова чума (527—565), від якої загинула більша частина Східно-Римської імперії. Ще більш спустошливою була пандемія чуми у XIV ст. (1347—1350), яка дістала назву «чорної смерті» або «великого мору»; вона знищила біля 25 млн. населення Європи та біля 13 млн. населення Китаю. Після 1350 р. чума з’явилась на Русі і майже повністю знищила населення деяких міст (Смоленськ, Глухів, Бєлозерськ). Велика епідемія чуми в Росії була у XVIII ст., вона виникла спочатку в Бесарабії та Криму, а в 1771—1772 рр, спалахнула в Москві. Протягом XIX ст. чума виникала кілька разів в Одесі, а також в Астраханській губернії («ветлянська чума», від якої загинуло 364 чоловіки). У XX ст. велика епідемія легеневої чуми, була в Північно-Східному Китаї (в Маньчжурії), коли загинуло близько 60 тис. чоловік.
У справі вивчення чуми і організації боротьби з нею багато зробили російській українські вчені Д. С. Самойлович, Д. К. Заболотний, М. М. Клодницький, В. А. Хавкін, Г. С. Кулєша та ін. Деякі з них (І. О. Демінський, І. В. Мамонтов) віддали своє життя в боротьбі з чумою.
Після Великої Жовтневої соціалістичної революції спалахи чуми на території СРСР майже не спостерігались. Але в інших країнах (Індія, Індонезія, на півночі Китаю, Мадагаскар, Уганда, Перу пквадор) окремі спалахи цього захворювання виникали. Навіть теля ДРУГОЇ світової війни були випадки захворювань на чуму в Італії (1945), на о. Мальта (1946), в Китаї. За кордоном ще й зараз існують ендемічні вогнища чуми (особливо в Азії та Африці), звідки ця інфекція може бути занесена в Європу. Джерелом інфекції в цих вогнищах є різні гризуни, серед яких бувають єнзоотіі та епізоотії чуми.
Радянські вчені і лікарі М. М. Жуков-Вережников, М. П. Покровська, В. М. Туманський, Є. М. Коробкова, Г. П. Руднев, І. Г, Йоф, Н. К. Зав’ялова та інші зібрали багато цінних даних з питань етіології, епідеміології, клініки, лікування та профілактики чуми.
Етіологія. Збудник чуми — Pasteurella pestis — був відкритий у 1894 р. Кітазато і Ієрсеном. Він належить до групи пастерел (бактерій геморагічної септицемії) і являє собою коротку яйцеподібну або діжкоподібну паличку (1,5u X 0,7u), має заокруглені краї, за Грамом не забарвлюється, нерухомий. При фарбуванні аніліновими фарбами збудник чуми нерідко виявляє біполярне забарвлення. Добре зростає на звичайних живильних середовищах при pH — 7,2—7,3 та при температурі З0—25° С і нижче. Чумний мікроб не дуже стійкий до високих температур, але низькі температури витримує добре і взимку може зберігатись життєздатним у трупах, похоронених у мерзлу землю, до 6 місяців. Під впливом звичайних дезинфекційних речовин мікроб швидко гине.
Епідеміологія. Чума належить до зоонозних інфекцій, зокрема до природновогнищевих. У природі джерелом інфекції є дикі гризуни: ховрашки, піщанки, сурки, — серед яких вона поширюється ензоотично, іноді набирає характеру епізоотій. Більшість із цих тварин взимку впадає в зимову сплячку, яка триває біля 8 місяців, тоді чумна інфекція в них перебігає латентно і активізується лише навесні. Від пробудженого гризуна через ектопаразитів, головним чином бліх, інфекція передається іншим гризунам. Таким чином вид збудника чуми зберігається роками.
У епідеміології велику роль відіграють не лише дикі, а й синантропні гризуни, зокрема чорний, сірий, олександрійський (рудий) та індійський щури. Заразившись від диких гризунів в ензоотичних вогнищах (Індія, Таїланд та ін.), вони через щурячих бліх (Xenopsylla cheopis, Ceratophyllus fasciatus) передають чумну інфекцію іншим щурам. Так чума може бути завезена далеко від своїх природних вогнищ, головним чином у портові міста. У гризунів чумна інфекція перебігає за типом септицемії, тому блохи разом з кров’ю тварин всмоктують також чумних бактерій, яких можуть зберігати в собі до року. Проковтнуті блохою разом з кров’ю чумні бактерії розмножуються у великій кількості в її передшлунку, де утворюють непрохідну пробку (бактерійний блок). Коли така блоха потрапляє на шкіру здорової тварини і починає ссати кров, бактерійна пробка заважає всмоктаній крові просуватись у шлунково-кишковий тракт і вміст передшлунка відригується в ранку шкіри тварини. Все-таки більша частина бактерійної пробки залишається в передшлунку блохи, тому така блоха весь час відчуває голод і кидається на інших тварин чи на людей, заражаючи їх чумою.
Людська блоха (Pulex irritans) передає чуму значно рідше, ніж блохи, які паразитують на гризунах. Людина може заразитись також безпосередньо від тварин (в Маньчжурії першими захворювали мисливці, які полювали на сурків-тарабаганів), рідше — аліментарним способом (при споживанні м’яса верблюдів, які теж хворіють на чуму). При дисемінованих формах чуми, зокрема легеневих, захворювання може передаватись і крапельно.
Інфіковані блохи своїми фекаліями можуть заражати воду, харчові продукти, різні побутові речі, які, отже, стають факторами передачі чуми. Збудник чуми може поширюватись також через повітря, запорошене зараженою бавовною та зерновими продуктами (Бомбейська епідемія чуми у 1914— 1918 рр.).
Джерела чумної інфекції серед людей формуються таким чином. Заражена людина захворює на одну з так званих «переважно локальних форм» чуми (за класифікацією Г. П. Руднєва): бубонну, шкірно-бубонну або шкірну. Коли чумний бубон у хворого прориває, мікроби з нього попадають в організм інших людей через поранення, розчухи, через слизові оболонки очей, носа, мигдаликів та ін. При внутрішньодисемінованих формах хвороби (I. П. Руднєв), тобто при первинній або вторинній септичній формі, передача чуми від хворої людини до здорової можлива через людських бліх. Найнебезпечніші щодо цього зовнішньодисеміновані форми хвороби, а саме: первинна та вторинна легеневі форми. Гут інфекція від хворої до здорової людини передається повітрям через найдрібніші краплі мокротиння. У цих краплях, які при кашлі, чханні, розмові потрапляють від хворого у повітря не раз знаходили збудників чуми.
Навіть у реконвалесцентів, які перенесли легеневу чуму, можуть виділятись збудники протягом кількох тижнів. Інфекція від хворого на легеневу форму чуми передається і через забруднені руки та предмети, коли ними доторкуються до слизових оболонок. Іри цьому перед захворюванням легенів виникає зараження мигдаликів. Сприятливими умовами для поширення легеневої чуми є тіснота та скупченість людей в житлах і недостатня культурність населення. Ці фактори особливо мали значення під час Маньчжурської епідемії легеневої чуми 1910—1911 рр.
Спочатку у зараженої людини виникають так звані вторинні легеневі форми чуми, особливо при локалізації бубонів у пахвових ділянках (Г. П. Руднєв, Сімон). Від такого хворого інші люди заражаються крапельно, і в них уже виникають первинні легеневі форми хвороби.
Сезонність чуми залежить від впливу тієї або іншої пори року на розмноження бліх і на збереження в їх шлунково-кишковому тракті чумних мікробів. В Індії чума траплялась найчастіше у березні — квітні. Період виникнення чуми, яка передається дикими гризунами, збігається з часом виходу їх з нір після зимової сплячки (квітень) і триває до моменту переходу тварин на зимову сплячку (липень — серпень).
Спалахи легеневої чуми неодноразово спостерігались і взимку хвороби як заключний етап спалахів переважно локальних форм
Форми захворювання. Г. П. Руднєв всі клінічні форми чуми розподіляє, залежно від епідеміологічного значення кожної з них, на три групи: 1) переважно локальні форми (бубонна, шкірно-бубонна і шкірна); 2) внутрішньодисеміновані (первинна та вторинна септичні форми; 3) зовнішньодисеміновані форми (первин¬на і вторинна легеневі та кишкова).
Хворий на одну з форм чуми, віднесених до першої групи, практично не являє собою безпосередньої загрози для оточення. Причиною поширення інфекції на здорових людей можуть бути лише блохи. Проте імовірність такої передачі не дуже велика, бо при переважно локальних формах чуми бактеріемія в хворих не інтенсивна і блохи, що кусають таких хворих, заражаються не завжди.
При другій групі клінічних форм чуми імовірність зараження людей, які знаходяться поблизу хворого, набагато більша. Завдяки інтенсивній бактеріемії у цих хворих стає реальною можливість передачі інфекції через бліх. Кожна з внутрішньодисемінованих форм може перейти в зовнішньодисеміновану, зокрема у вторинну легеневу форму, коли людина вже стає небезпечним джерелом інфекції.
Про епідеміологічну роль третьої групи форм хвороби вже згадувалось вище. При легеневих формах чуми людина стає головним джерелом інфекції. Ці форми найзаразливіші і найнебезпечніші. Кишкова форма чуми трапляється дуже рідко, її епідеміологічне значення невелике.
Патогенез. Збудник чуми найчастіше потрапляє до організму людини через шкіру (через укус блохи, прямий контакт із хворими гризунами, трупами людей та тварин, рідше з об’єктів зовнішнього середовища, інфікованого виділеннями хворих на чуму людей та тварин). Але місцева реакція шкіри на проникнення інфекції буває досить рідко (в 3—4% випадків); при цьому виникає шкірна пустула або карбункул, що лежить в основі виникнення шкірної або шкірно-бубонної форми.
Набагато частіше збудник чуми швидко минає шкіру, не викликаючи тут запальних змін, заглиблюється в лімфатичні щілини і з плином лімфи потрапляє до найближчих лімфатичних вузлів. Тут він затримується, розмножується. Мікроб чуми — лімфотропний. Можливо, що ця його лімфотропність зв’язана з тим, що він з вигодою для себе використовує фагоцитарну реакцію клітинних елементів лімфатичних вузлів (це не доведено). На думку деяких учених (Кейвеноу і Рендель), чумні мікроби розмножуються всередині моноцитів і тому стають резистентними до фагоцитозу.
Реакція з боку лімфатичних вузлів полягає у виникненні геморагічного запалення тканини вузлів, утворенні численних некротичних вогнищ, а також в запаленні оточуючої вузол тканини, що спричиняє лімфаденіт та періаденіт. У запальний процес втягуються також інші найближчі лімфатичні вузли і тканина, що їх оточує. Цей конгломерат запалених вузлів разом з періаденітом утворює чумний бубон. З бубонів у кров попадають токсини чумної палички. Це призводить до токсичної дегенерації паренхіматозних органів — серця, слизових оболонок шлунка, кишечника, селезінки, серозних оболонок. Токсини уражують також центральну нервову систему (головний мозок, мозочок), внаслідок чого виникають нервові розлади. Чумні мікроби з первинно виниклих бубонів можуть просуватись по лімфатичних шляхах до інших найближчих лімфатичних вузлів, внаслідок чого утворюються первинні бубони другого, іноді третього порядку, при гематогенній дисемінації, якщо вона трапляється, чумні мікроби можуть метастазувати у різні серозні та слизові оболонки, паренхіматозні органи і спричиняють тут вогнищеві геморагічно-некротичні запалення, а також токсичну дегенерацію згаданих органів. Внаслідок гематогенного метастазування мікробів до віддалених від воріт інфекції лімфатичних вузлів утворюються вторинні бубони, а при попаданні їх у легені вторинні пневмонії. Отже, бубонна чума перетворюється у вторинну септичну, або вторинну легеневу, форму хвороби.
У сприятливих випадках після того, як первинні бубони нагнояться і прорвуть, починається зворотний процес цілковитого розсмоктування їх. Тоді гематогенна дисемінація мікробів не настає.
Збудники чуми можуть проникати в організм не тільки крізь шкіру, а й крізь слизові оболонки очей, ротової порожнини, мигдалики. При повітряно-крапельному зараженні збудники потрапляють крізь дихальні шляхи до бронхів та легенів, внаслідок чого тут утворюються первинні геморагічні пневмонічні вогнища. Вони звичайно зливаються з псевдолобарну геморагічну чумну пневмонію з величезною кількістю некротичних вогнищ. Запальний процес майже завжди захоплює і плевру.
Г. С. Кулєша вважає, що при первинній легеневій чумі вхідними ворітьми для збудника є мигдалики. Звідси, а також з гортані чумні мікроби по лімфатичних шляхах потрапляють у легені та кров.
Імунітет. Після перенесеної чуми створюється стійкий імунітет. Повторні захворювання — рідкий виняток. Спірне питання про утворення імунітету після перенесеної легеневої чуми було вирішене позитивно героїчною спробою на собі Н. К. Зав’ялової.
Клініка. Інкубаційний період при всіх формах чуми звичайно триває 3—5 днів. У вакцинованих, а також у тих, кому з профілактичною метою було введено протичумну сироватку, цей період може тривати до 9 днів.
Незалежно від форми хвороби початок захворювання завжди гострий. Раптово виникає озноб, нерідко багаторазовий, температура досить швидко підвищується до 39° С і більше, з’являються інтенсивний головний біль, розбитість, нудота, часом блювання. Хворі скаржаться на різку слабість, безсоння. Обличчя в них почервоніле, кон’юнктиви також, язик обкладений вапняно-білим нальотом («білий чумний язик»), пульс дуже прискорений та м’який. Хворі звичайно лежать пасивно, нерухомо, в напівсонному стані. Іноді, навпаки, хворі бувають дуже збуджені: встають з ліжка, намагаються ходити, але хитаються, роблять некоординовані рухи (ураження мозочка) і з почервонілим обличчям та очима справляють враження п’яних, мова в них внаслідок набряку та сухості язика стає невиразною. Згодом риси обличчя загострюються, воно набирає виразу жаху (facies pestica). Потім лице темніє, стає ціанотичним, під очима виникають темні синці. Селезінка часто збільшується, в сечі з’являється білок. Артеріальний тиск різко знижується, пульс частий та малий, іноді ниткоподібний. Нерідко виникає колапс, що призводить не пізніше кінця тижня до летального наслідку.
На фоні такого стану загальної інтоксикації розвиваються ті або інші симптоми хвороби, що визначають певну клінічну форму чуми.
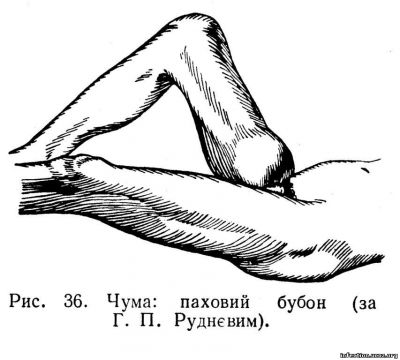
При бубонній формі чуми вже наприкінці 1-го або на початку 2-го дня хвороби виникає інтенсивний біль у ділянці локалізації лімфатичних вузлів, реґіонарних щодо воріт інфекції. Якщо зараження сталось після укусу бліх, що буває найчастіше на нижніх кінцівках, то біль виникає в ділянці пахових або стегнових лімфатичних вузлів. Цей біль нерідко стає таким інтенсивним, що хворі бувають змушені вибирати незвичну, вимушену позу. Далі виникає болюче припухання відповідних регіонарних лімфатичних вузлів і одночасно запалення підшкірної клітковини, нерідко й шкіри: утворюється бубон, який швидко зростає і згодом досягає розмірів волоського горіха, а іноді и кулака дорослої людини (рис. 36). Шкіра над бубоном натягується, спочатку не змінює свого забарвлення, але згодом червоніє, немов лисніє. Спочатку бубон має хрящовидну консистенцію і дуже болючий на дотик. Нерідко кілька лімфатичних вузлів, що розміщені поряд, утворюють спільний щільний еластичний конгломерат.
Під час розвитку бубону температура тримається на високих цифрах, гарячка набирає постійного або ремітуючого характеру. Одночасно настають явища загальної інтоксикації, які досягають максимуму на 5—6-й день хвороби. У хворого занепадають сили, часто настає колапс зі смертельним наслідком. Якщо хвороба перебігає сприятливо, то з 6—7-го дня температура знижується, загально-токсичні явища зменшуються. Бубон розсмоктується або некротизується і нагноюється, проривається назовні, утворюючи фістульний хід, який дуже повільно загоюється і на місці якого утворюється великий спотворюючий рубець.
Іноді трапляються випадки чуми, коли утворюється багато бубонів (первинних другого і третього порядку та вторинних). Навіть після проривання назовні бубонів хвороба може перейти у вторинну легеневу, або септичну, форму.
Шкірна форма чуми трапляється порівняно рідко. При ній на місці укусу блохи з’являється пляма, шкіра червоніє. Згодом шкіра на місці плями твердне, епідерміс підіймається, під ним збирається рідина, яка стає каламутною і містить домішки крові та багато чумних бактерій (чумна пустула). По краях пустули буває почервоніла смужка з валиком темно-червоного кольору. Пустула звичайно лопається, оголюється її дно, на якому є жовто-зелений наліт, вона згодом загоюється, а на її місці утворюється рубець. Іноді утворюється чумний карбункул (дуже болісний), що згодом перетворюється у виразку, яка дуже повільно загоюється.
Шкірно-бубонна форма являє собою своєрідну комбінацію бубонної та шкірної форми чуми.
Легенева чума буває первинною і вторинною. Г. П. Руднєв розглядає три послідовних періоди розвитку легеневої чуми: 1) період початкового гарячкового збудження, 2) розпалу хвороби і 3) термінальний (сопорозний) період.
Хвороба розпочинається трясучим, нерідко повторним ознобом. Гарячка розвивається дуже скоро. З’являються головний біль, запаморочення, блювання, серцебиття, збудження, марення. Вже в перші години до цих явищ приєднуються болі в боці, кашель, спочатку сухий, потім з пінистим прозорим мокротинням, яке незабаром набуває кров’янистого характеру. У мокротинні знаходять величезну кількість чумних мікробів. Характерним є невідповідність між дуже тяжкими явищами загальної інтоксикації хворого і порівняно незначними змінами, які виявляються при об’єктивному дослідженні легенів. Спостерігаються сухі та поодинокі вологі хрипи. Згодом зростають явища збудження: хворі марять, бешкетують, у них виникають розлади координації рухів. Температура досягає максимуму. Язик обкладається білим товстим нальотом. Далі швидко зростає задишка, ціаноз, і на 3—5-й день звичайно настає смерть при прогресуючій серцево-судинній слабості.
Септична форма чуми також буває первинною та вторинною. Вона характеризується численними крововиливами в шкірі, слизових оболонках та внутрішніх органах. При ній з’являється гематурія, кров’янистий кал, кривава блювота. Загальні токсичні явища, що свідчать про різке пригнічення нервової системи, дуже виразні. З крові з перших днів захворювання можна висіяти чумні бактерії. Смерть настає за 2—3 дні майже у всіх випадках. В. К. Стефанський вважає недоцільним виділяти септичну форму як самостійну, оскільки майже в кожному випадку на секції знаходять первинний бубон. Отже, на його думку, септична форма чуми буває тільки вторинне, яка приєднується до бубонної або легеневої чуми.
Кишкова форма, крім загально токсичних явищ, характеризується проносом, часто з великою домішкою слизу і крові у випорожненнях. Дефекація супроводжується болючими тенезмами, сильними болями в епігастральній ділянці, блювотою. З фекалій можна виділити чумні бактерії. Існує думка, що кишкова форма рідко виникає самостійно і являє собою ускладнення однієї з вищезгаданих форм чуми. Прогноз при цій формі раніше був безнадійний. Тепер у зв’язку із застосуванням антибіотиків (при умові своєчасного їх призначення) можливе вилікування хворих на будь-яку форму чуми.
Лабораторна діагностика. Для дослідження беруть: 1) пунктат з бубону, 2) гній з виразки або пустули при шкірній та шкірно-бубонній формах, 3) слиз із зіва, 4) мокротиння, 5) секційний матеріал, 6) кров, 7) живих гризунів, 8) трупи гризунів, 9) бліх та кліщів з гризунів, 10) воду, 11) повітря, 12) предмети навколишньої обстановки, інфіковані виділеннями гризунів та бліх. Матеріал для дослідження упаковують у подвійну тару, між стінками якої кладуть марлю, змочену дезінфекційним розчином. Пакування повинно гарантувати від проникнення дезінфекційного розчину в посудину, де міститься матеріал, що підлягає дослідженню. Все це загортають у змочену дезінфекційним розчином марлю чи рушник і пакують в металеву скриньку або бікс, який щільно закривають та пломбують. Пакунок направляють з довіреною особою до лабораторії окремим транспортом. Біля пакунка повинна бути довідка, в якій зазначають, де, коли, і як взято матеріал для дослідження, а також епідеміологічні дані та клінічний діагноз.
Лабораторне дослідження проводиться шляхом: 1) мікроскопії забарвлення мазків пунктатів лімфатичних вузлів та мокротиння; 2) посівів пунктатів та крові хворих, а також крові з серця або органів трупів; 3) щеплень матеріалу морським свинкам та білим мишам (підшкірного, внутрішньочеревинно, а також втиранням досліджуваного матеріалу у вибриту шкіру тварини).
Всі роботи, особливо дослідження трупів гризунів, взяття матеріалів і т. ін., провадять з особливими запобіжними заходами, в спеціальному протичумному одязі. Одяг, а також всі інструменти та прилади, якими користувались під час досліджень, після закінчення роботи необхідно ретельно продезінфікувати. Одяг замочують у 5% розчині лізолу, окуляри —70% спирті, інструменти кип’ятять 40 хвилин.
Догляд за хворими і правила ізоляції. Хворих на чуму обов’язково ізолюють у спеціально відведені стаціонари, де забезпечують виконання всіх запобіжних заходів проти можливого поширення інфекції. Особи, які лікують і доглядають хворих, повинні бути одягнені в протичумний одяг, щоб уберегти себе від укусів бліх, попадань інфікованих крапельок до кон’юнктиви і верхніх дихальних шляхів. Цей одяг складається з 1) комбінезона з щільної тканини, 2) гумових чобіт, 3) довгого халата, 4) респіратора або ватно-марлевих масок, 5) гумових рукавиць, 6) косинки або шапочки, 7) окулярів-консервів.
Маски шиють з двох шарів марлі (З0 — 40 X 8 см), між якими прокладають шар вати 1 см завтовшки. До маски прикріплюють стрічки, які зав’язують на тім’ї та на потилиці. Додатково біля крил носа прокладають ватні тампони, щоб вдихуване повітря проходило виключно через маску. Весь одяг попередньо просочують інсектицидною речовиною (ДДТ) або змочують знезаражуючою рідиною (5% розчин лізолу, 0,1 % сулема).
Медичний персонал, який працює в чумному стаціонарі, повинен бути заздалегідь вакцинований. У палатах при вході та виході персоналу необхідно проводити поточну дезінфекцію розчинами лізолу або сулеми з гідропультів. Кожного хворого треба ізолювати в окрему палату або бокс. У цих приміщеннях не повинно бути зайвих меблів, щоб не було бліх та гризунів; плінтуси в палатах слід оббити бляшаними полосами, замурувати нори, обробити стіни інсектицидними емульсіями. Всі виділення хворого дезінфікують: мокротиння — 10% розчином лізолу або кип’ятінням, випорожнення — 5% хлораміном, 20% хлорним вапном, сірчаною або соляною кислотою.
Ізоляція хворих повинна тривати при бубонній чумі не менше місяця з дня цілковитого клінічного видужання при умові дворазових (з інтервалом 5 — б днів) негативних наслідків бактеріологічного дослідження пунктатів з бубонів. При легеневій чумі ізоляція триває до 6 тижнів після зникнення всіх клінічних явищ і нормалізації температури, після триразового дослідження з негативним результатом мокротиння, матеріалу з зіва, мигдаликів, яке проводиться кожні два тижні. Після виписки за хворими встановлюється медичний нагляд протягом трьох місяців.
Лікування. Вперше В. А. Хавкін та Ієрсен для лікування чуми запропонували сироватки імунізованих коней. Найефективнішою вважається «капсульна сироватка», яка була одержана М. М. Жуковим-Вережниковим шляхом імунізації коней капсульними субстанціями чумних бактерій і лізованими тілами бактерій. її призначають до 300 мл підшкірно і внутрішньом’язово та до 50— 100 мл внутрішньовенно на одне впорскування. На курс лікування потрібно до 1,5 л сироватки. Замість сироватки тепер радять застосовувати більш ефективний протичумний гамма-глобулін (від 10 до З0 мл внутрішньом’язово). Перед впорскуванням їх слід підігрівати до 35 -37° С. У 1949 р. М. М. Жуков-Вережников запропонував комбінований метод лікування сироваткою, сульфаніламідами та метиленовим синім: останній впливає на процеси дихання чумних бактерій. Цим засобом вдавалось виліковувати навіть хворих на легеневі форми чуми, які раніше вважались за безнадійні.
Найбільш ефективне лікування антибіотиками. Стрептоміцин призначають протягом перших 4-х днів по 6—8 г на добу, в наступні дні по 1—2 г. Слід мати на увазі, що за останні роки стали нерідко виявлятись стрептоміцинорезистентні форми чумних мікробів, тому, при відсутності ефекту від лікування, вже на 1-й день застосування цього препарату, його слід замінити на інший. Можна призначати канаміцин внутрішньом’язово по 0,5—1 г двічі на день до 7-го дня лікування, хлортетрациклін по 0,5—1 г, тераміцин по 0,5 г 4 рази на добу. Доцільна комбінація хлортетрацикліну з мономіцином (хлортетрациклін 0,5—1 г, мономіцин 0,25 г З рази на день). Одночасно з антибіотиками слід призначати комплекс вітамінів: вони посилюють лікувальний ефект від антибіотиків. При бубонній чумі корисне також призначення чумного фагу від 2 до 10 мл 3—4 дні підряд парентерально, краще в комбінації з антибіотиками. За останній час з успіхом призначають, також ампіцилін.
Профілактика. Запобіжні заходи проти чумних захворювань доцільно поділити на дві групи: 1) запобігання заносу чуми з інших країн і 2) запобігання можливому виникненню захворювань, людей в ензоотичних районах. На прикордонних станціях та в портах проводять такі заходи: 1) обстежують осіб, які прибувають з місцевостей, небезпечних щодо чуми, і коли виявляють хоч би одну підозрілу на чуму людину, ізолюють її у спеціально організованих карантинних станціях на термін до 9 днів; 2) обстежують гризунів, які можуть бути завезені з-за кордону на кораблях або з товарами, прибулими у залізничних вагонах; 3) роблять відповідні бактеріологічні дослідження; 4) проводять дезінфекцію, дезінсекцію та дератизацію.
У районах з природною вогнищевістю чуми, тобто в ензоотичних місцевостях, систематично проводять епідеміологічну розвідку і нагляд за чисельністю та видовим складам гризунів, наявністю бліх. Якщо серед гризунів спостерігається будь-яка ензоотія і вони, починають гинути, то негайно досліджують гризунів на бактерійність і вживають заходів по знищенню їх. Крім цього, треба своєчасно збирати врожай і солому, обкопувати скирти, знищувати бур’яни, розширювати зяблеву оранку. Населення місцевостей, небезпечних щодо чуми, повинно бути вакциноване. Особам, що перебували в контакті з хворими, з метою пасивної профілактики впорскують 100 мл протичумної сироватки або 10 мл гамма-глобуліну, а з метою так званої екстреної профілактики, крім цього, вводять внутрішньом’язово протягом 6 днів по 1 г стрептоміцину. Для осіб, яким було впорснуто сироватку, ізоляція збільшується до 13 днів. Всім їм двічі на день вимірюють температуру тіла. Якщо з’являється гарячка, то відразу проводять всі необхідні лабораторні дослідження і починають лікування антибіотиками.
Трупи хворих на чуму краще спалювати в ямах довжиною 2 м, шириною 1 м і глибиною 1,5—4 м. На дно ями кладуть сухі дрова,, обливають їх рідким паливом (бензин, гас, мазут), зверху кладуть труп, загорнутий у змочене сулемою простирадло і заливають його пальним. Кремація трупа триває біля 12 годин. Якщо кремацію неможливо здійснити, то труп, обгорнувши в змочене сулемою простирадло, кладуть у труну, а на дно і поверх неї насипають хлорного вапна.
Активна імунізація проти чуми здійснюється за допомогою живої сухої вакцини. Це висушена емульсія живих чумних мікробів, вирощених в цукрово-желатиновому середовищі. Вакцину застосовують підшкірно, внутрішньошкірно і нашкірно. Найкращий імунітет досягається при двох останніх методах вакцинації. Суху вакцину перед щепленням розчиняють фізіологічним розчином згідно з вказівками на етикетці. Дорослим впорскують внутрішньошкірно 0,2 мл розведеної вакцини. Для дітей, молодших 14 років, вакцину розчиняють подвійною кількістю фізіологічного розчину і вводять: дітям від 7 до 10 років 0,15 мл, до 14 років — 0,2 мл. При нашкірній вакцинації користуються тим же методом, що й при віспощепленні. Розведену вакцину втирають у шкірні скарифікати: дітям від 2 до 7 років — в одному місці, від 7 до 10 — у двох місцях, старшим дітям — у трьох.
Залежно від віку вакцинованої людини при підшкірних впорскуваннях доза розчиненої вакцини дорівнює від 0,3 до 1 мл. Всі щеплення проводять одноразово. Вакцинальний імунітет триває до одного року.